A hemorragia pré-parto é definida como uma hemorragia vaginal que ocorre após as 20 semanas de gestação e não está relacionada com o trabalho de parto. As causas mais importantes são: descolamento prematuro da placenta (mais comum), placenta prévia (2ª mais comum), vasa prévia e rotura uterina. O descolamento da placenta e a rotura uterina são diagnosticados clinicamente. A placenta prévia e a vasa prévia são geralmente diagnosticadas como parte do rastreio de rotina em ecografia de segundo trimestre, e os toques vaginais devem ser evitados nestas mulheres. Estas condições podem levar à hemorragia materna e/ou fetal, com necessidade de cesariana de emergência e reanimação materna e/ou fetal.
Última atualização: Jun 23, 2022
A hemorragia pré-parto é definida como uma hemorragia vaginal que ocorre após as 20 semanas de gestação e não está relacionada com o trabalho de parto.
| Localização anatómica | Causas de hemorragia pré-parto |
|---|---|
| Placenta |
|
| Útero | Rotura uterina* |
| Colo do útero |
|
| Vagina e vulva |
|
O descolamento de placenta é o descolamento prematuro completo ou parcial de uma placenta normalmente implantada antes do nascimento do bebé.
Relevância clínica:
A hemorragia resultante da separação da placenta tanto pode ser externa com uma hemorragia vaginal visível (80%), como oculta (acumulação de sangue atrás da placenta) sem hemorragia vaginal (20%).
O diagnóstico de descolamento prematuro da placenta é geralmente clínico, baseado na história, exame objetivo e monitorização fetal.
Definições:
Relevância clínica:
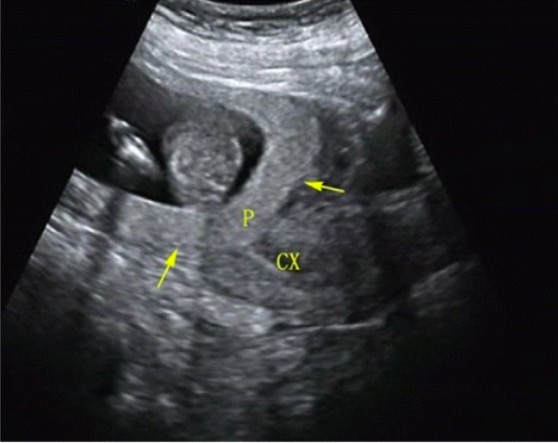
Ecografia transabdominal que mostra uma placenta prévia
P = placenta
CX = colo do útero
Definições:
Significado clínico:
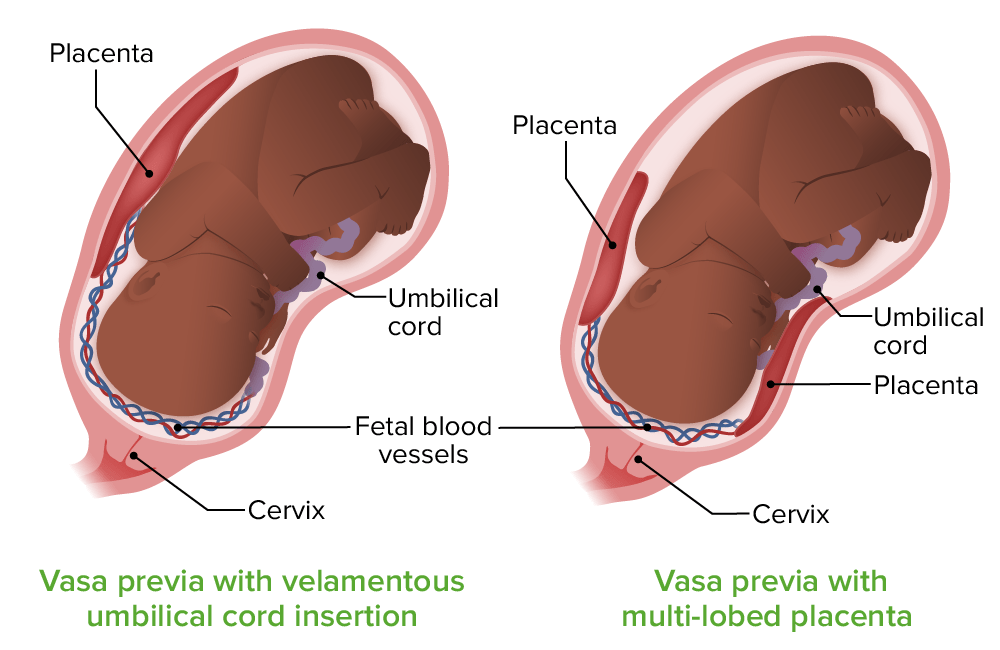
Vasa prévia:
À esquerda, os vasos no cordão umbilical passam diretamente sobre o orifício cervical interno (vasa prévia) e não estão protegidos pela geleia de Wharton (insersão velamentosa do cordão). À direita, os vasos da vasa prévia seguem para um lobo acessório da placenta; os vasos também não têm geleia de Wharton.
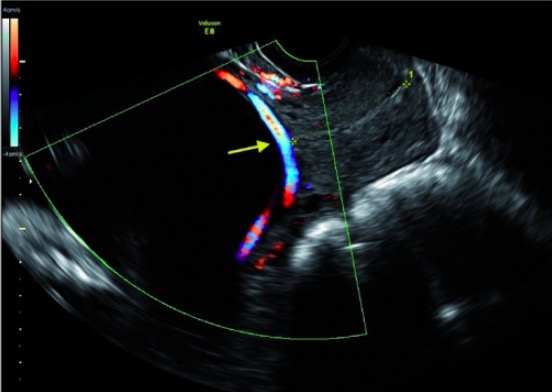
Ecografia transvaginal que mostra uma vasa prévia:
O Doppler colorido mostra o sangue que flui através da vasa prévia sobre o orifício cervical interno. O canal cervical está marcado com asteriscos amarelos em cada extremidade.
A rotura uterina é uma rotura clinicamente significativa em todas as camadas do útero, geralmente através de uma cicatriz uterina anterior.
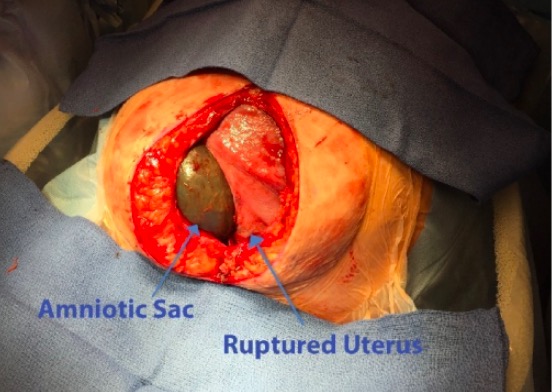
Rotura uterina:
Esta mulher foi submetida a uma laparotomia através de uma incisão vertical na linha média. Dentro da cavidade abdominal, reparar no saco amniótico saliente através de um grande defeito na parede uterina anterior.
| Condição | Apresentação típica | Fatores de risco importantes | Tratamento habitual |
|---|---|---|---|
| Descolamento prematuro da placenta |
|
|
Parto emergente |
| Placenta prévia | Hemorragia indolor OU assintomática |
|
|
| Vasa prévia | Hemorragia indolor OU assintomática |
|
|
| Rotura uterina |
|
|
|