La sífilis es una infección bacteriana causada por la espiroqueta Treponema pallidum pallidum (T. pallidum), que se transmite usualmente por contacto sexual. La sífilis tiene 4 etapas clínicas: primaria, secundaria, latente y terciaria. La sífilis primaria comienza con un chancro, una úlcera indolora en los genitales. La progresión a la sífilis secundaria se manifiesta como una erupción maculopapular generalizada, que incluye las palmas y las plantas. El desarrollo de la sífilis terciaria puede causar enfermedades neurológicas graves (neurosífilis), cardiovasculares y/o gomáticas. El diagnóstico se realiza mediante pruebas treponémicas y no treponémicas. La penicilina G es el antibiótico de elección. La duración del tratamiento varía en función del estadio de la enfermedad.
Última actualización: Dic 21, 2022
La sífilis es una enfermedad con varias fases. Los pacientes pueden presentar cualquier etapa y los individuos infectados pueden no mostrar síntomas durante años.
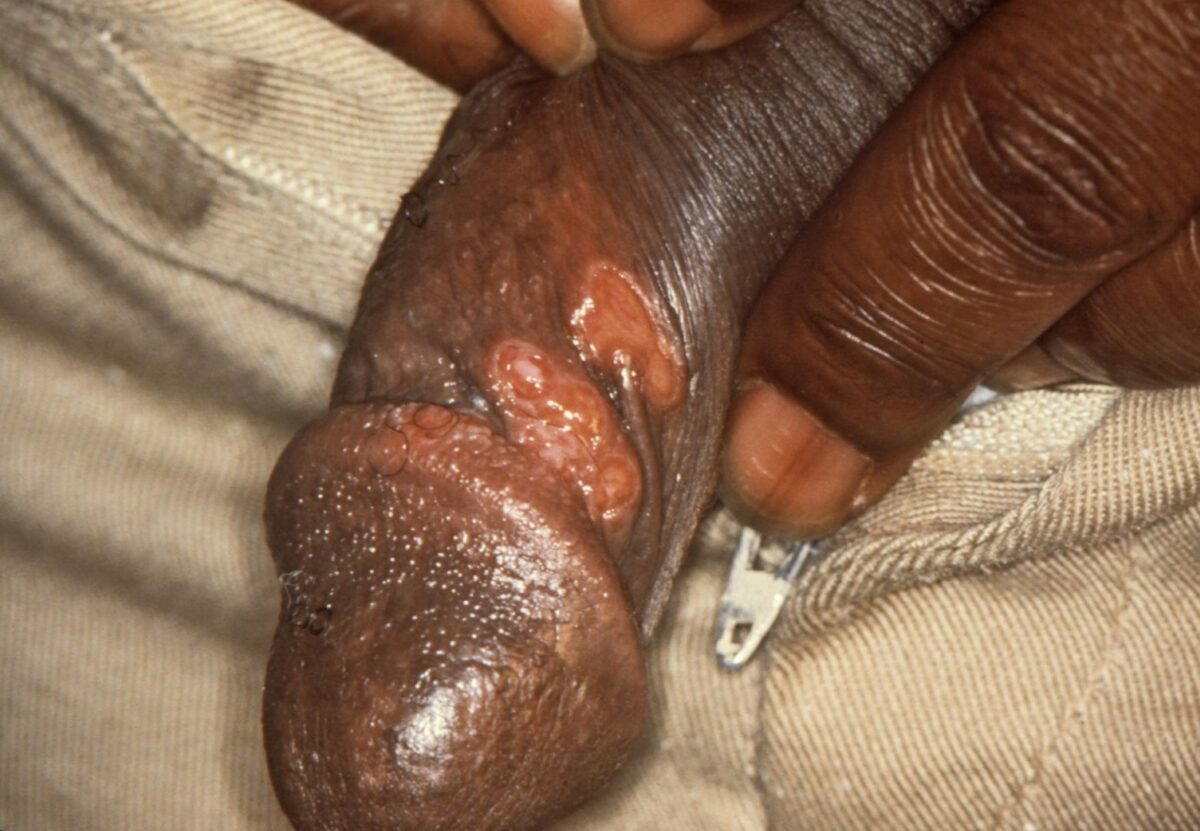
Chancro primario e indoloro de la sífilis (infección por T. pallidum)
Imagen: “Chancres on the penile shaft due to a primary syphilitic infection caused by Treponema pallidum 6803 lores” por M. Rein. Licencia: Public Domain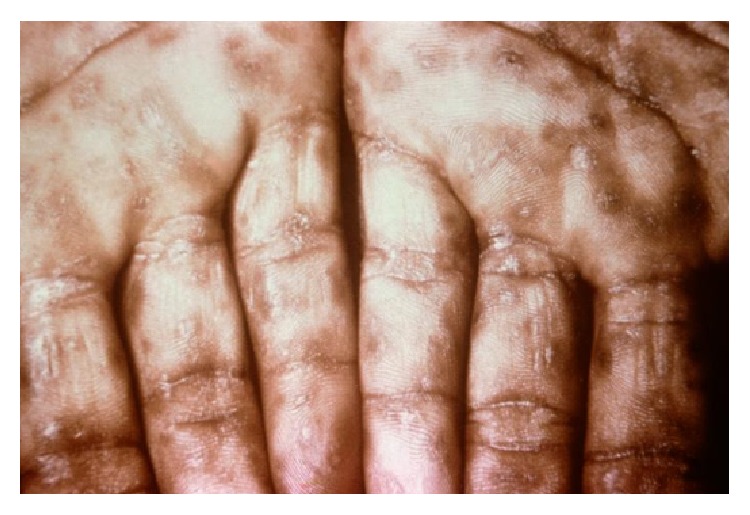
Lesiones cutáneas difusas en las palmas de las manos de un paciente con sífilis secundaria
Imagen: “Neurosyphilis: An Unresolved Case of Meningitis” por Ahsan S, Burrascano J. Licencia: CC BY 3.0
Erupción maculopapular generalizada en el tronco de un paciente con sífilis secundaria
Imagen: “Early malignant syphilis” por Anais Brasileiros de Dermatologia. Licencia: CC BY 4.0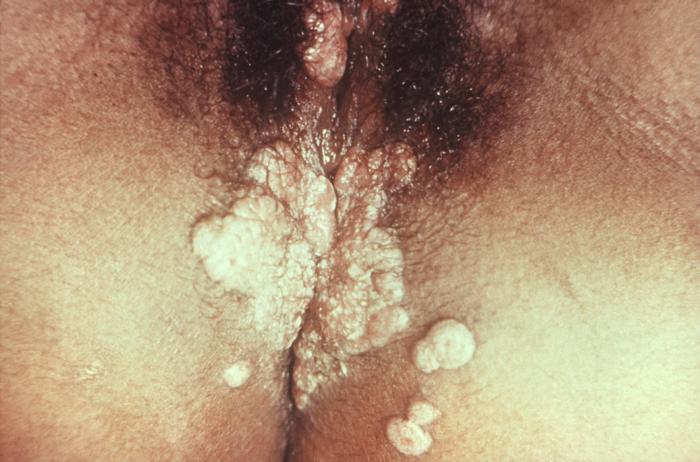
Condiloma lata en un paciente con sífilis secundaria
Imagen: “11257” por Susan Lindsley. Licencia: Public Domain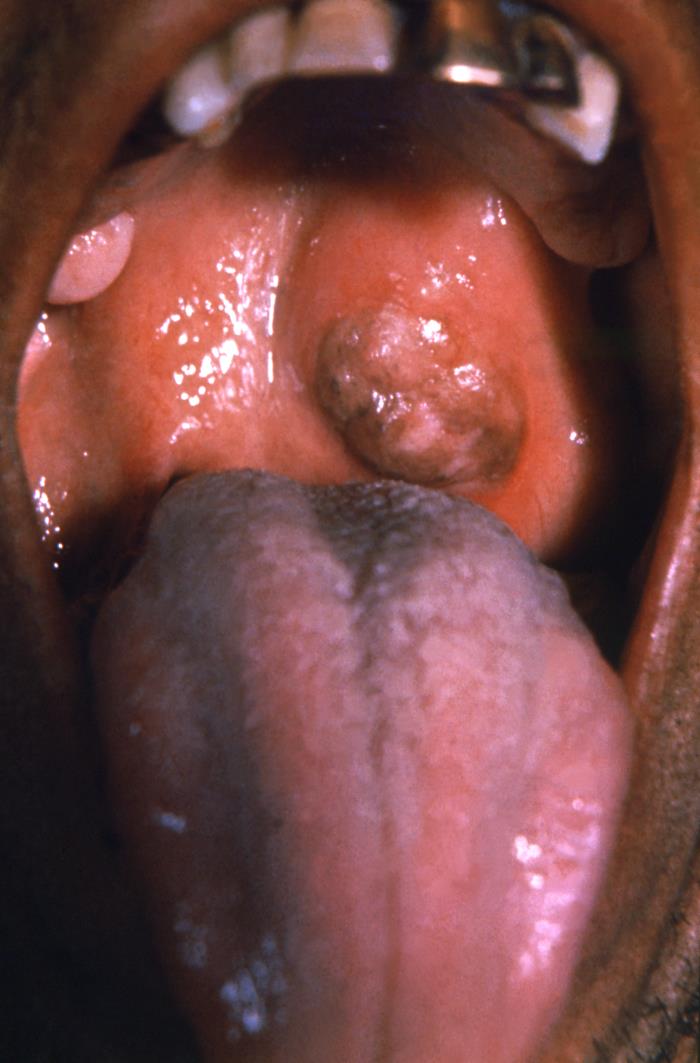
Una goma en el paladar de un paciente con sífilis terciaria
Imagen: “16762” por CDC. Licencia: Public DomainEs difícil diagnosticar la sífilis. Sin embargo, las pruebas de laboratorio específicas y la correlación de los antecedentes y los resultados de la examinación pueden conducir a un diagnóstico.
Pruebas definitivas con muestras obtenidas (como lesiones de la mucosa). Sin embargo, su uso es limitado ya que las pruebas no están disponibles de forma rutinaria.

Microscopía de campo oscuro de T. pallidum:
Se observan bacterias con forma de sacacorchos.
En el caso de la sífilis primaria, secundaria o tempranamente latente, se pueden utilizar los siguientes antibióticos:
Para la sífilis latente tardía, la sífilis terciaria o la sífilis de duración desconocida, se utiliza el siguiente régimen: