A síndrome miasténica de Lambert-Eaton (SMLE) é uma doença autoimune que afeta a junção neuromuscular e tem uma forte associação com o carcinoma do pulmão de pequenas células. A síndrome miasténica de Lambert-Eaton afeta os canais de cálcio dependentes de voltagem na membrana pré-sinática. A apresentação inclui fraqueza muscular proximal e sintomas de disfunção autonómica, como boca seca e reflexos pupilares lentos. O diagnóstico inclui estudos de condução nervosa/eletromiografia (EMG) e deteção de anticorpos no sangue. O tratamento é principalmente sintomático com o uso de bloqueadores dos canais de potássio e imunossupressores. O prognóstico da SMLE não paraneoplásica é bom, mas geralmente mau para SMLE paraneoplásica secundária à neoplasia subjacente.
Última atualização: Mar 25, 2025
A síndrome miasténica de Lambert-Eaton (SMLE) é uma doença autoimune que afeta a junção neuromuscular e tem uma forte associação com o carcinoma do pulmão de pequenas células.
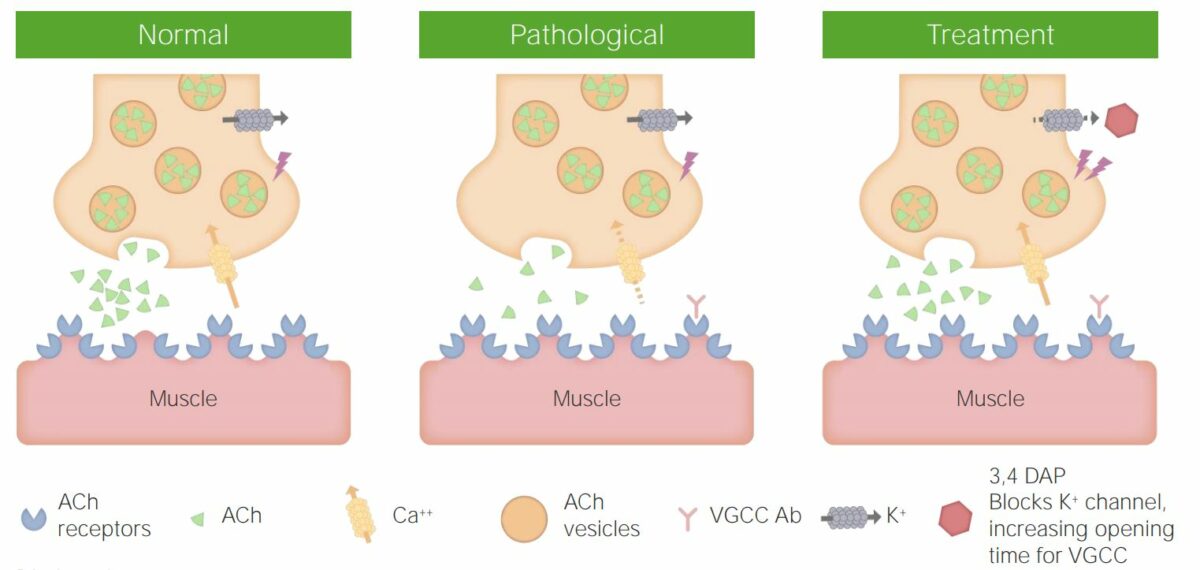
Ilustrações que mostram a atividade normal na junção neuromuscular, a patogénese da SMLE e a atividade na junção neuromuscular após o tratamento da SMLE
Imagem por Lecturio.Fraqueza muscular:
Envolvimento bulbar:
Disfunção autonómica:
Insuficiência respiratória:
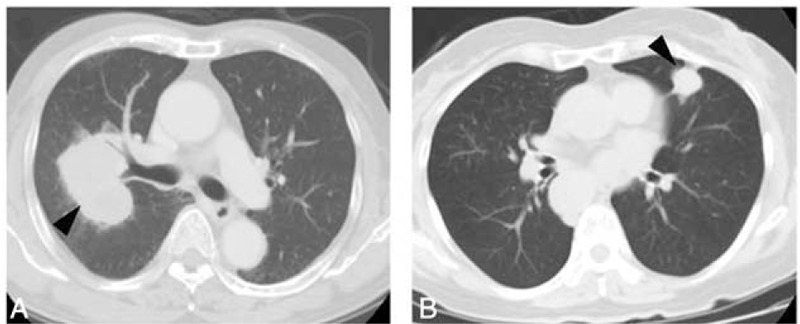
Tomografia computorizada do tórax que evidencia um carcionoma de células pequenas central (A) e periférico (B) (seta preta)
Imagem: “Distinct Characteristics of Small Cell Lung Cancer Correlate With Central or Peripheral Origin: Subtyping Based on Location and Expression of Transcription Factor TTF-1” por Miyauchi, E. et al. Licença: CC BY 4.0Em geral:
Farmacoterapia:
Imunoterapia:
Cirurgia: Quando possível, pode considerar-se a resseção do tumor e obter-se resultados positivos (num pequeno número de casos).
SMLE paraneoplásica:
SMLE não paraneoplásica: