A síndrome de Stevens-Johnson (SSJ) é uma reação de hipersensibilidade cutânea imunomediada que é frequentemente desencadeada por fármacos, incluindo antiepiléticos e antibióticos. Esta condição está associada a um espetro com a necrólise epidérmica tóxica (NET) com base na área de superfície corporal (ASC) envolvida. A síndrome de Stevens-Johnson é caracterizada por necrose de queratinócitos e separação da epiderme da derme. Os pacientes apresentam um pródromo gripal, seguido de bolhas e descamação cutâneas da face, tórax e membranas mucosas. A síndrome de Stevens-Johnson é considerada uma emergência médica e a abordagem é maioritariamente de suporte. É necessária a remoção do agente causador, assim como a monitorização e tratamento de possível sobreinfeção devido ao alto risco de morte associada nestes pacientes.
Última atualização: Dec 21, 2022
| Subtipo | ASC envolvida |
|---|---|
|
Síndrome de Stevens-Johnson |
10% da ASC |
|
Sobreposição de SSJ/NET |
10%‒30% da ASC |
|
Necrólise epidérmica tóxica |
30% da ASC |
A seguinte tabela apresenta os principais fármacos associados e causas infeciosas de SSJ/NET:
| Tipos | Exemplos | |
|---|---|---|
|
Fármacos |
Antiepiléticos |
Lamotrigina, fenobarbital, carbamazepina, valproato, fenitoína |
|
Sulfonamidas |
Cotrimoxazol, sulfassalazina |
|
|
Outros antibióticos |
Aminopenicilinas, fluoroquinolonas, cefalosporinas |
|
|
AINEs |
Meloxicam, piroxicam |
|
|
Antirretrovirais |
Nevirapina |
|
|
Outros |
Alopurinol, clormezanona |
|
|
Infeciosa |
Vírica |
Vírus herpes simples, VIH, vírus coxsackie, hepatite, influenza, parotidite, vírus Epstein-Barr, enterovírus |
|
Bacteriana |
Estreptococos beta-hemolíticos do grupo A, brucelose, micobactérias, Mycoplasma pneumoniae, rickettsia, tularemia | |
O mecanismo exato é desconhecido, mas existem várias teorias:
Este compromisso da integridade cutânea pode provocar:
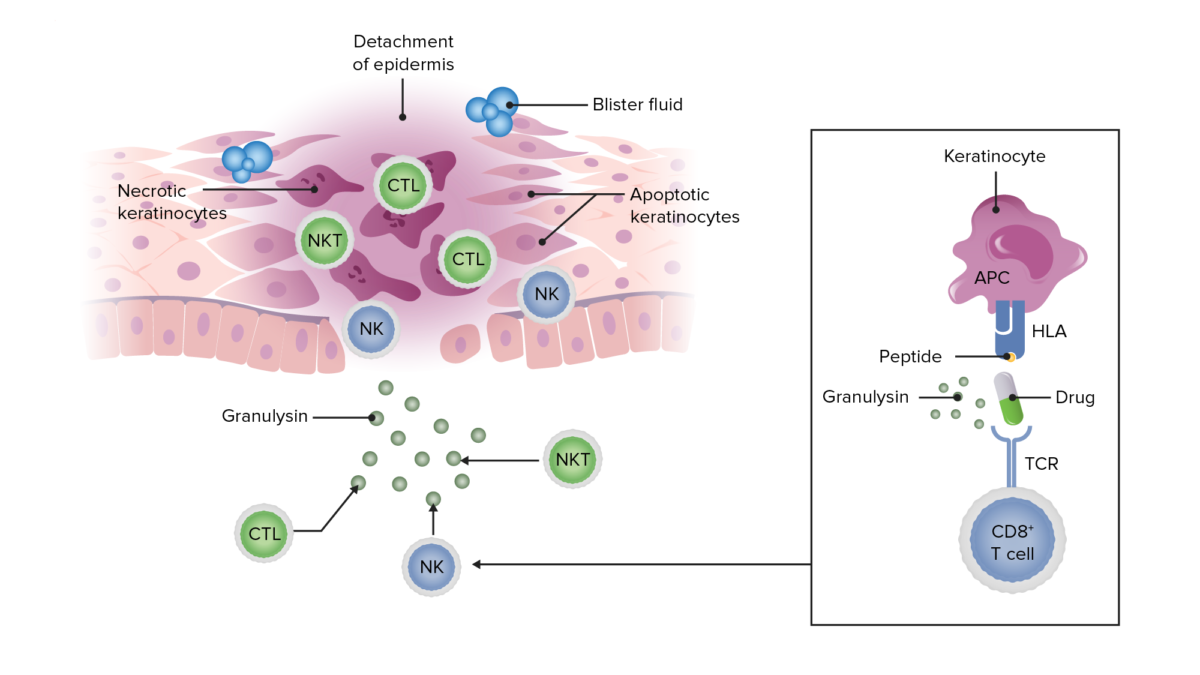
Esquema a demonstrar como um antigénio peptídico (neste caso, de um fármaco) apresentado por queratinócitos consegue desencadear uma resposta inflamatória citotóxica, resultando na libertação de granulisina, apoptose e necrose de queratinócitos, descolamento da epiderme e formação de bolhas na SSJ e NET.
Imagem por Lecturio.Pródromo:
Fase aguda:
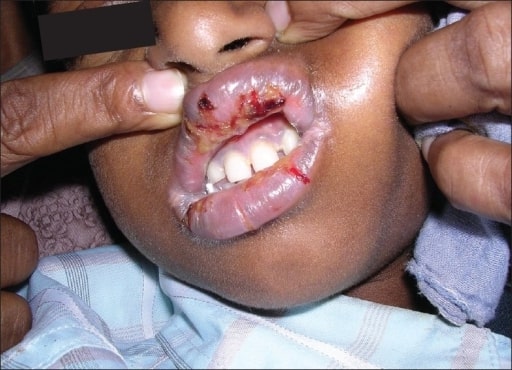
Lesões orais de SSJ observadas em paciente sob o uso de fármaco antirretroviral (nevirapina).
Imagem: “Oral lesions associated with nevirapine-related Stevens Johnson syndrome: A report of four cases.” por lasundaram S, Ranganathan K, Umadevi K, Gunaseelan R, Kumaraswamy N, Solomon S, Devaleenol B, Ambrose P – Journal of oral and maxillofacial pathology: JOMFP (2011). Licença: CC BY 2.0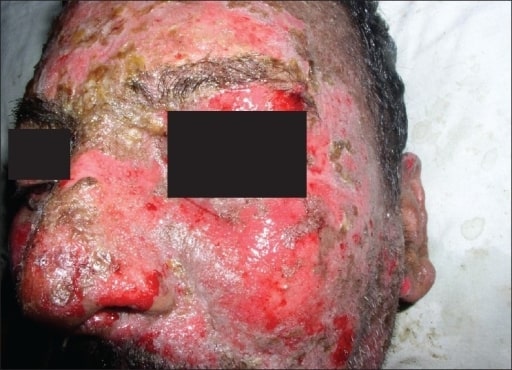
Lesões características de SSJ/NET em paciente com eritema e descamação concomitantes.
Imagem: “Oral lesions associated with nevirapine-related Stevens Johnson syndrome: A report of four cases” por Balasundaram S, Ranganathan K, Umadevi K, Gunaseelan R, Kumaraswamy N, Solomon S, Devaleenol B, Ambrose P – Journal of oral and maxillofacial pathology: JOMFP (2011). Licença: CC BY 2.0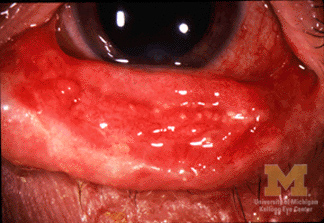
Queratoconjuntivite em paciente com SSJ/NET.
Imagem: “Conjunctivitis in SJS” por Jonathan Trobe, M.D., University of Michigan Kellogg Eye Center. Licença: CC BY 3.0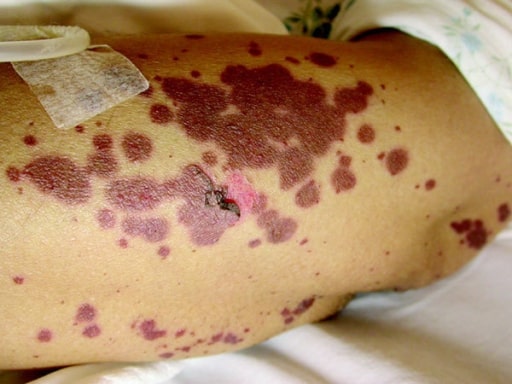
Demonstração do sinal de Nikolsky caracterizado pela descamação da pele com a aplicação de pressão.
Imagem: “Curcumin in stevens-johnsons syndrome: culprit or bystander?” por Irani C, Haddad F, Maalouly G, Nemnoum R. Licença: CC BY 2.0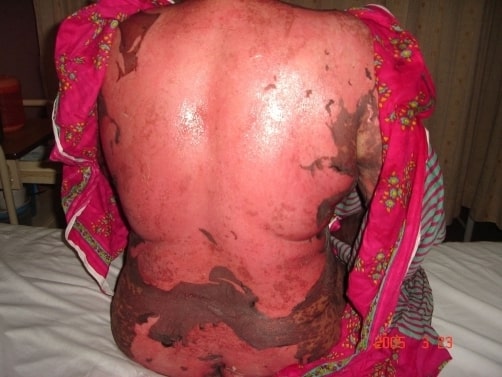
Necrólise epidérmica tóxica induzida por fármacos com descamação cutânea nas costas e nádegas.
Imagem: “Drug induced toxic epidermal necrolysis: two case reports” por Qadir SN, Raza N, Qadir F. Licença: CC BY 3.0
Fotografia de paciente com descamação generalizada da epiderme em camadas, consistente com necrólise epidérmica tóxica.
Imagem: “Review of Toxic Epidermal Necrolysis” por International Journal of Molecular Sciences. Licença: CC BY 4.0O diagnóstico é clínico, baseado na história e nos achados ao exame físico.
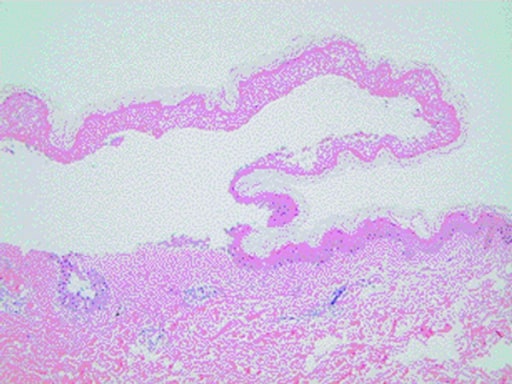
Histopatologia de biópsia cutânea de um paciente com SSJ/NET a demonstrar descolamento epidérmico característico e infiltração linfocítica na derme
Imagem: “Curcumin in stevens-johnsons syndrome: culprit or bystander?” por Irani C, Haddad F, Maalouly G, Nemnoum R. Licença: CC BY 2.0| Fatores prognósticos | Pontuação |
|---|---|
|
Idade ≥ 40 anos |
1 |
|
Malignidade presente |
1 |
|
Área de superfície corporal atingida ≥ 10% |
1 |
|
Taquicardia ≥ 120/min |
1 |
|
Ureia sérica > 10 mmol/L |
1 |
|
Glicose sérica > 14 mmol/L |
1 |
|
Bicarbonato sérico < 20 mmol/L |
1 |
O score de SCORTEN é utilizado para ajudar a determinar a gravidade, o prognóstico e o local apropriado para a abordagem de pacientes com SSJ/NET.