A reação de hipersensibilidade tipo IV, ou hipersensibilidade tardia, é uma resposta mediada por células à exposição a antigénios. A reação envolve linfócitos T, e não anticorpos, e desenvolve-se ao longo de vários dias. Os linfócitos T previamente sensibilizados iniciam a defesa imunitária, conduzindo a danos teciduais. É ativado um processo mediado por citocinas por linfócitos T auxiliares, enquanto os linfócitos T citotóxicos libertam citotoxinas diretamente nas células infetadas ou disfuncionais, levando a lise celular. As manifestações clínicas decorrem do sistema envolvido, pelo que os testes de diagnóstico dependem da história clínica e dos achados ao exame objetivo. O tratamento inclui o controlo da resposta imunológica com glucocorticoides e terapêutica imunossupressora, com a gestão concomitante das complicações associadas à doença.
Última atualização: Jan 5, 2025
Fase de sensibilização
Fase da efetuação
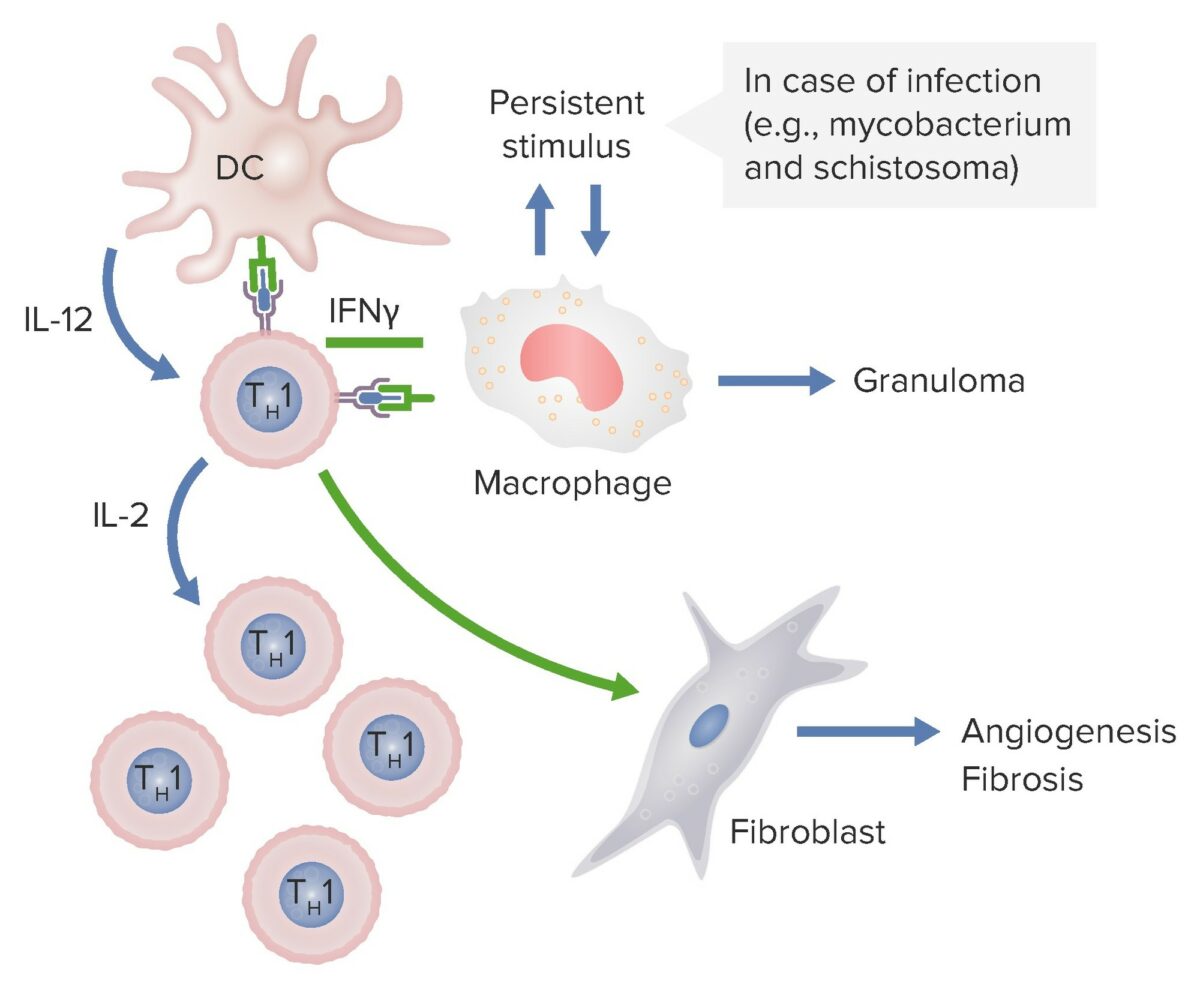
No diagrama acima, as células dendríticas libertam IL-12, o que ativa os linfócitos Th1 CD4. Estes linfócitos Th1 produzem IL-2, estimulando a produção de mais linfócitos Th1. Os linfócitos Th libertam também IFN-γ, que ativa macrófagos e fibroblastos, levando a angiogénese e fibrose. Se estes macrófagos forem persistentemente estimulados por patogenos como micobactérias e esquistossomas, formam-se granulomas.
Imagem de Lecturio.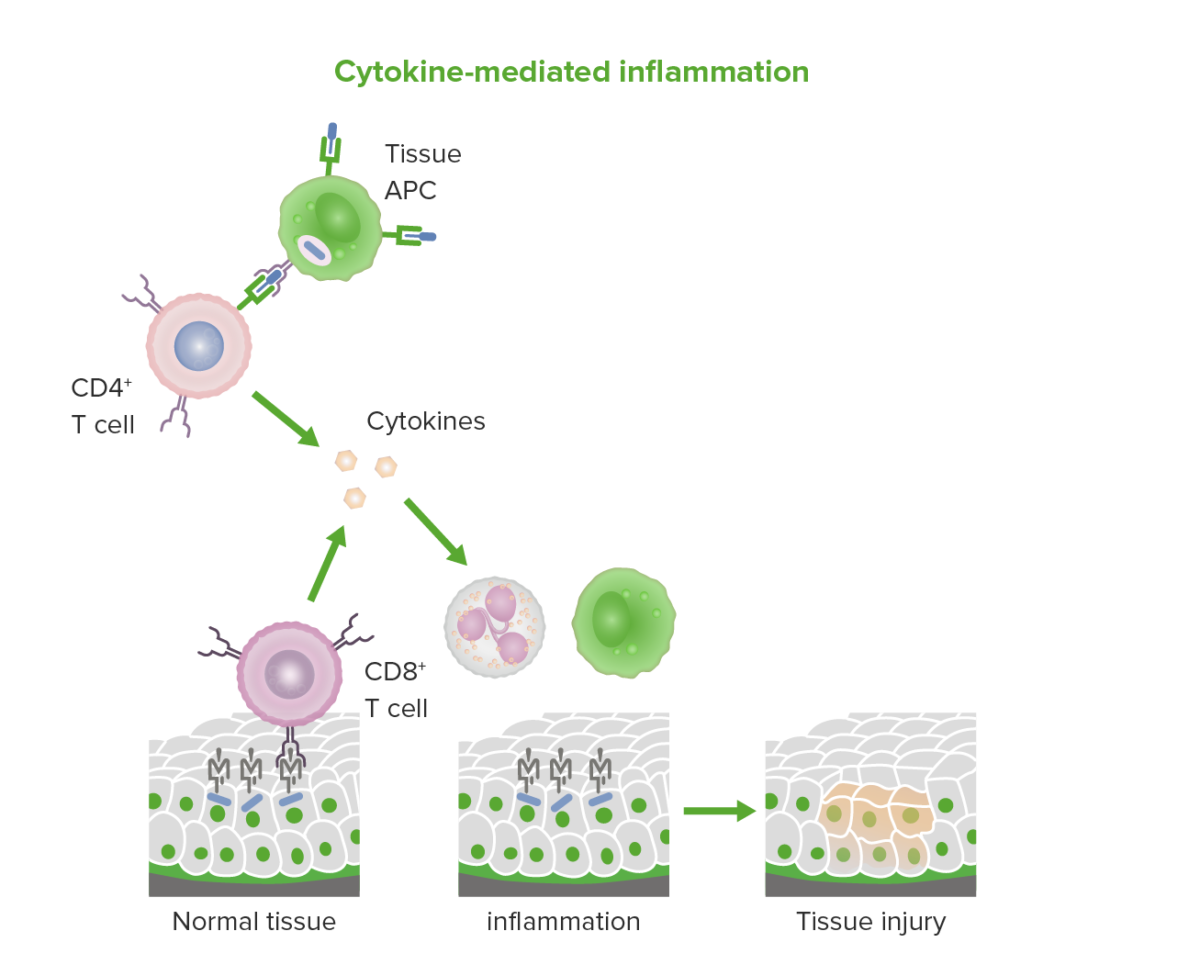
Inflamação mediada por citocinas e por linfócitos T citotóxicos na hipersensibilidade tipo IV.
Imagem de Lecturio.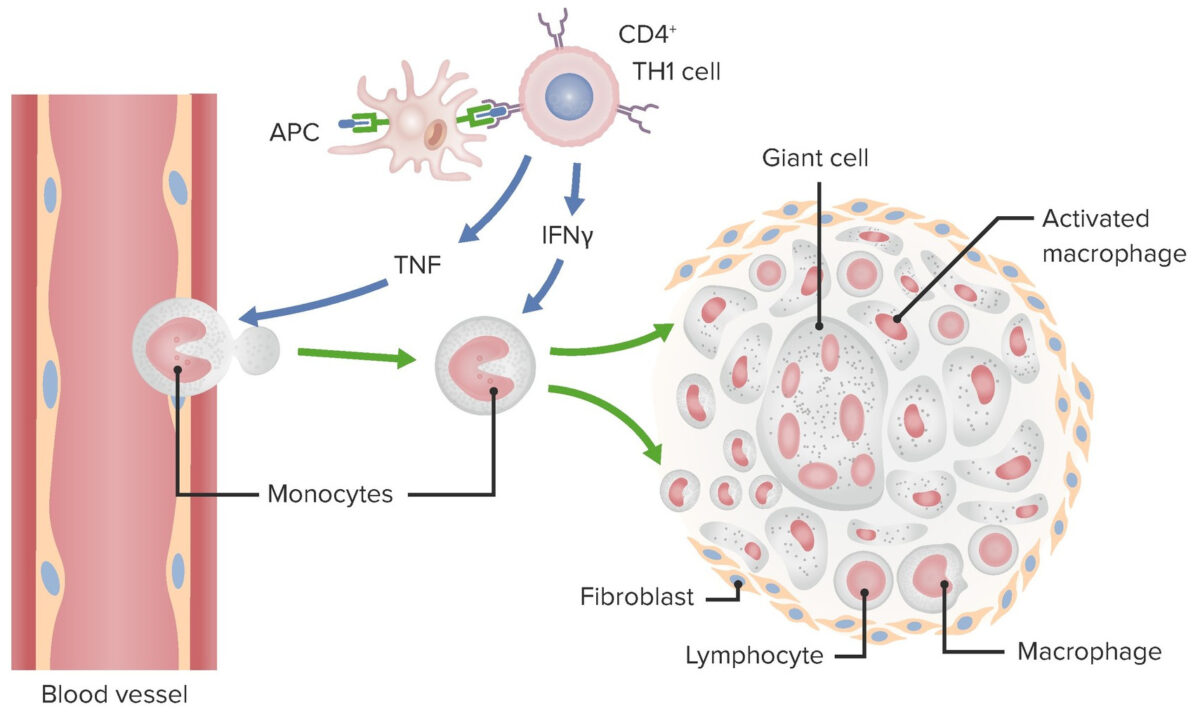
Mecanismo de formação de um granuloma na hipersensibilidade tipo IV.
Imagem de Lecturio.| Doença | Antigénio alvo | Efeitos |
|---|---|---|
| Dermatite de contacto alérgica | Produtos químicos ambientais, como o urushiol (da hera venenosa e do carvalho venenoso), metais (por exemplo, níquel), medicação tópica | Necrose epidérmica, inflamação, exantema e flitenas |
| Miocardite autoimune | Proteína da miosina de cadeia pesada | Cardiomiopatia |
| Diabetes mellitus tipo I | Proteínas das células beta pancreáticas (possivelmente insulina, glutamato descarboxilase) | Insulite, destruição de células beta |
| Granulomas | Vários, dependendo da doença subjacente | Lesão “walled-off” com macrófagos e outras células |
| Algumas neuropatias periféricas | Antigénio celular de Schwann | Neurite, paralisia |
| Tireoidite de Hashimoto | Antigénio da tiroglobulina | Hipotiroidismo, bócio duro, timite folicular |
| Doenças inflamatórias intestinais | Microbiota entérica e/ou autoantigénios | Hiperativação dos linfócitos T, libertação de citocinas, recrutamento de macrófagos e de outras células do sistema imunitário, inflamação |
| Esclerose múltipla | Antigénios da mielina (por exemplo, proteína básica de mielina) | Destruição da mielina, inflamação |
| Artrite reumatóide | Possivelmente colagénio e/ou proteínas citrulinadas do próprio organismo | Artrite crónica, inflamação, destruição da cartilagem articular e do osso |
| Reação da tuberculina (teste de Mantoux) | Tuberculina | A induração e o eritema ao redor do local de injeção indicam exposição anterior |
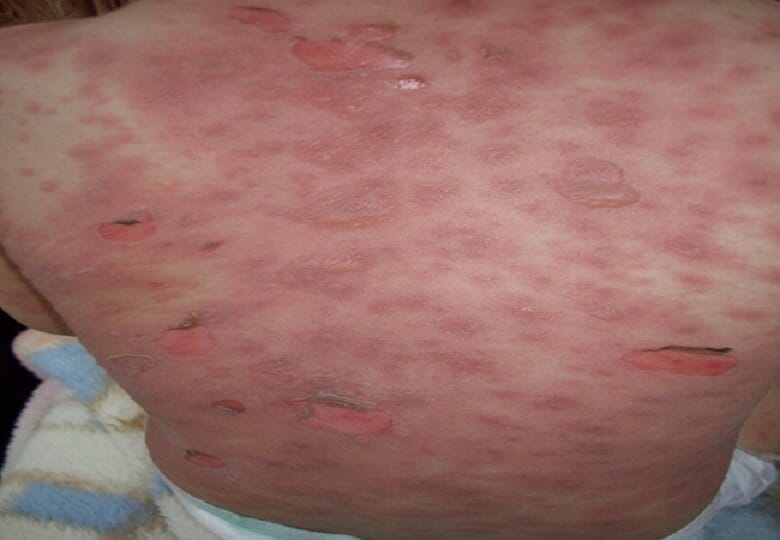
Um caso de um indivíduo com síndrome de Steven-Johnson após utilização de antibiótico que mostra uma erupção cutânea eritematosa com flictenas flácidas
Imagem: “Erythematous rash with flaccid blisters affecting the trunk” por Neila Fathallah et al. Licença: CC BY 4.0Dermatite de contato alérgica
Tuberculose
Lepra ou doença de Hansen
Sarcoidose
Doença de Crohn
Miocardite autoimune
Diabetes mellitus tipo I
Hipersensibilidade a medicamentos
Síndrome de Guillain-Barré