Os procedimentos diagnósticos em ginecologia são úteis para identificar a presença de doença, determinar a progressão de doença e monitorizar a resposta dos órgãos ao tratamento. Os principais procedimentos diagnósticos incluem exames ao espéculo, sonografia (ecografia), colposcopia, biópsia cervical e curetagem endocervical, procedimentos de excisão eletrocirúrgica em ansa, biópsia vulvar, biópsia endometrial, histeroscopia e histerossalpingografia (HSG, pela sigla em inglês). Todos estes procedimentos podem ser realizados em consulta ou em procedimento de radiologia, embora em certas situações sejam realizados no bloco operatório, se for necessária mais sedação ou aumento da monitorização.
Última atualização: Oct 21, 2022
Conteúdo
Os órgãos reprodutivos femininos são divididos em tratos genitais inferior e superior.
Um espéculo é um dispositivo de plástico ou metal utilizado para abrir mecanicamente a vagina, permitindo a sua visualização e o exame da parede vaginal e do ectocolo.
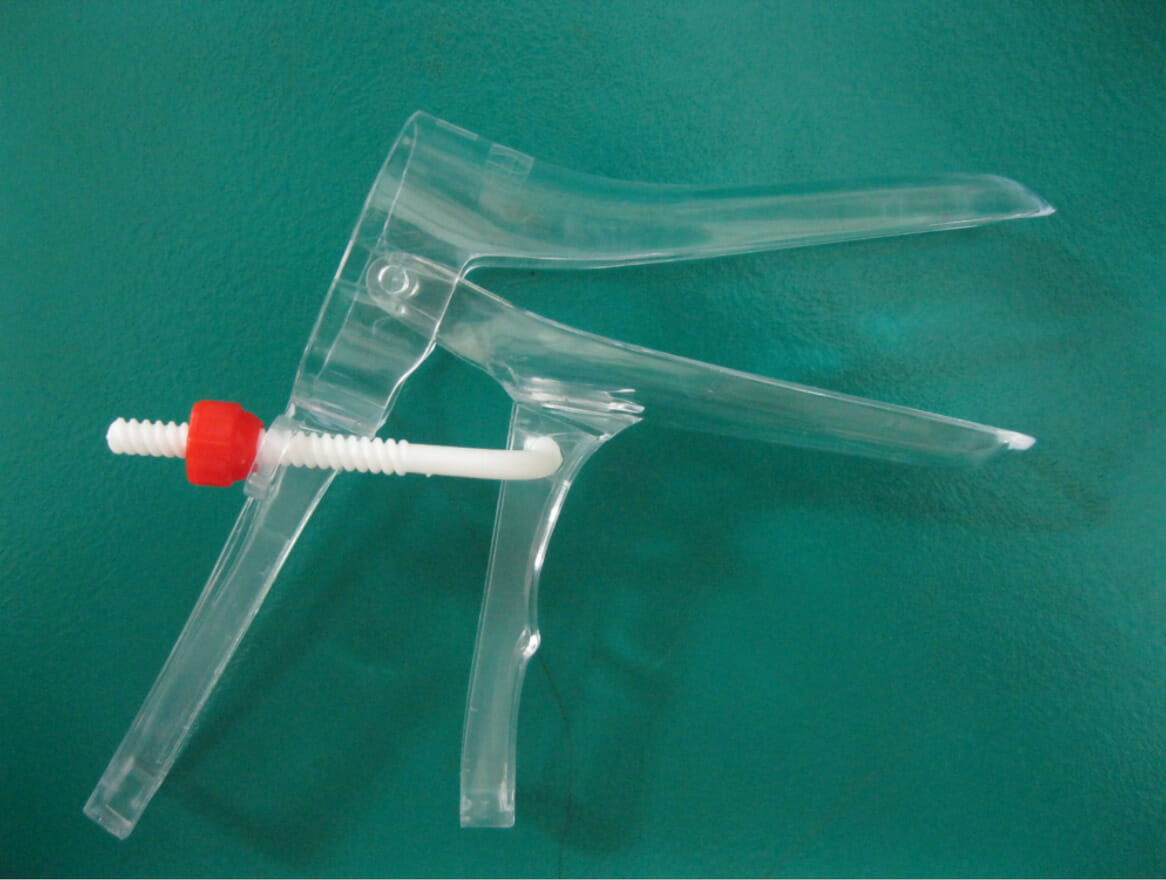
Um espéculo vaginal
Imagem: “vaginal speculum” por Saltanat. Licença: Public DomainColocação do espéculo:
Inspeção do colo do útero:
No exame, observar:
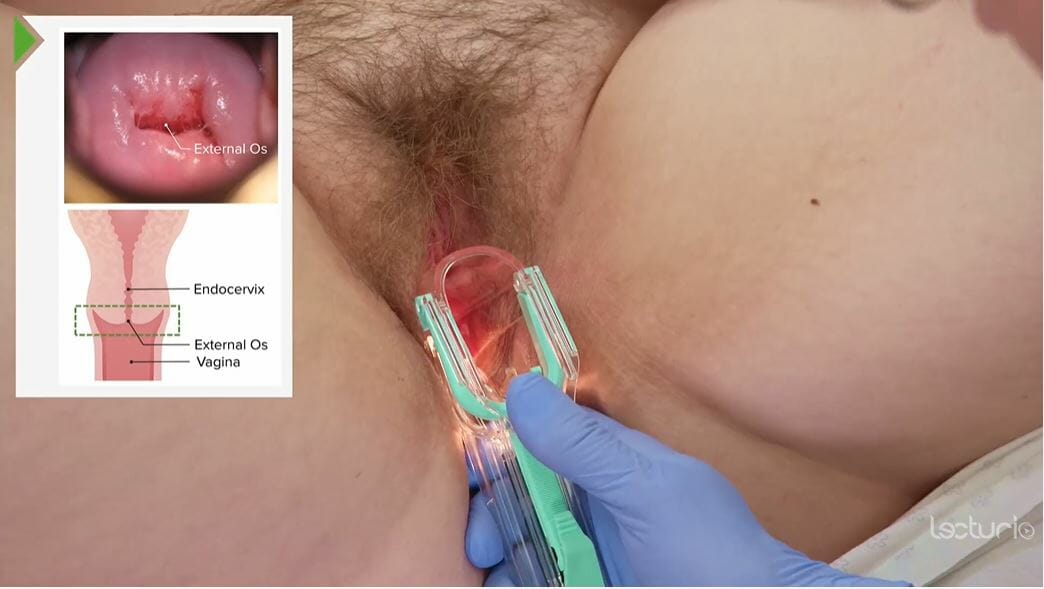
Exame ao espéculo do colo do útero
Imagem por Lecturio.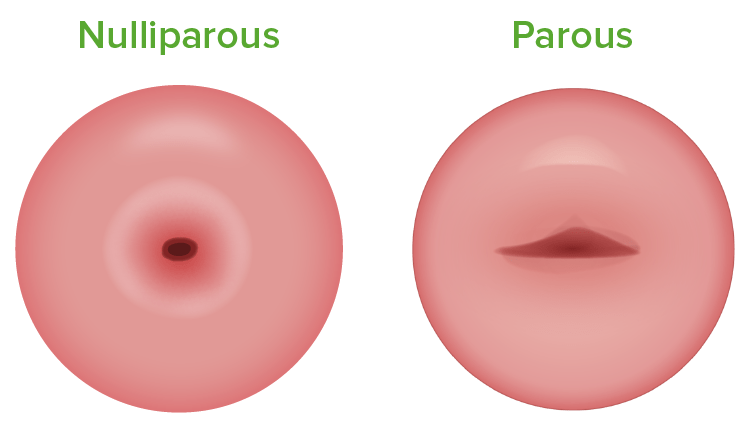
Diferenças entre um colo do útero em nulípara (esquerda) e um colo do útero em primípara/multípara (direita)
Imagem por Lecturio.Obter amostras para citologia cervical:
Inspecionar a vagina:

Diferentes estilos de colposcópio
Imagem: “SONY DSC” por Breakwrote. Licença: Public Domain
Diferentes estilos de colposcópio
Imagem: “Colposcope” por S. Kellam. Licença: Public DomainExistem muito poucas contraindicações absolutas para colposcopia e biópsias. As situações em que a colposcopia e as biópsias às vezes são contraindicadas incluem:
O procedimento geralmente inclui um exame macroscópico da vulva, vagina e colo do útero durante a colocação do espéculo, exame de colposcopia e biópsias e/ou ECC conforme indicado com base nos resultados do rastreio e achados na colposcopia.
Colposcopia:
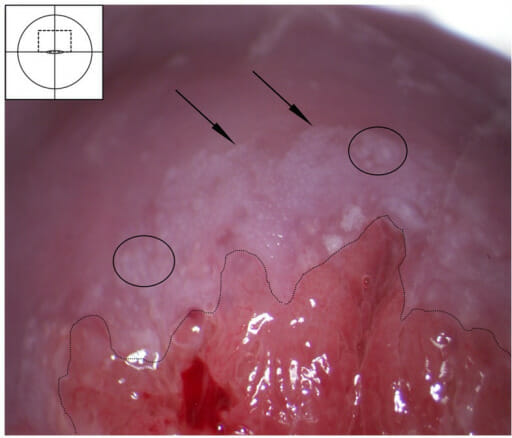
Neoplasia intraepitelial cervical (CIN) estadio I-II após aplicação de ácido acético:
Lesão acetobranca na zona de transformação adjacente à junção escamocolunar (linha tracejada). A área branca é densa e tem margens discretas (setas), possivelmente com algum padrão em mosaico (ovais). Este achado provavelmente representa o estadio I-II da CIN.
Imagem: “Cervical intraepithelial neoplasia stage I–II after application of acetic acid” por orwegian Centre for Imported and Tropical Diseases, Department of Infectious Diseases, Oslo University Hospital Ullevaal. Licença: CC BY 4.0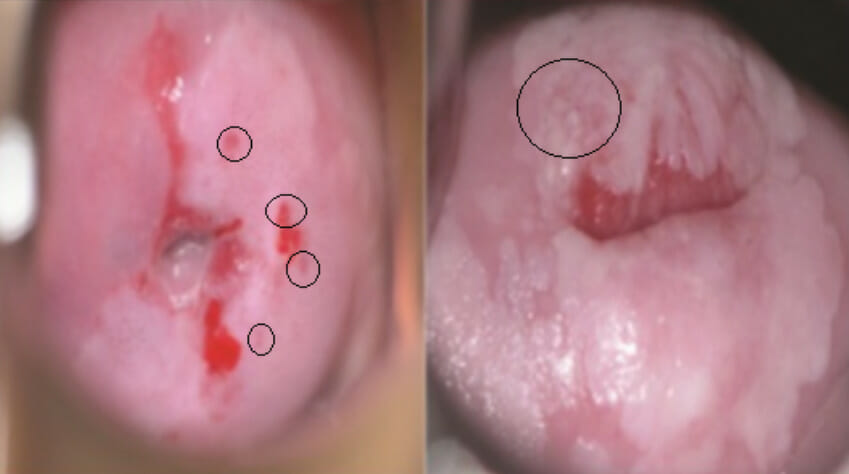
Esquerda (círculo): pontuações
À direita (círculo): mosaicismo
Imagem: “mages of VIA negative, VIA positive-cryotherapy eligible and VIA positive-cryotherapy ineligible lesions from women undergoing screening” por Center for Infectious Disease Research in Zambia, Lusaka. Licença: CC BY 4.0, editado por Lecturio.Biópsia
Curetagem Endocervical (ECC)

Cureta endocervical:
A ponta é chamada de “cesta” e é usada para raspar o interior do canal endocervical.
As complicações da colposcopia, biópsias e ECC são extremamente raras, mas podem incluir:
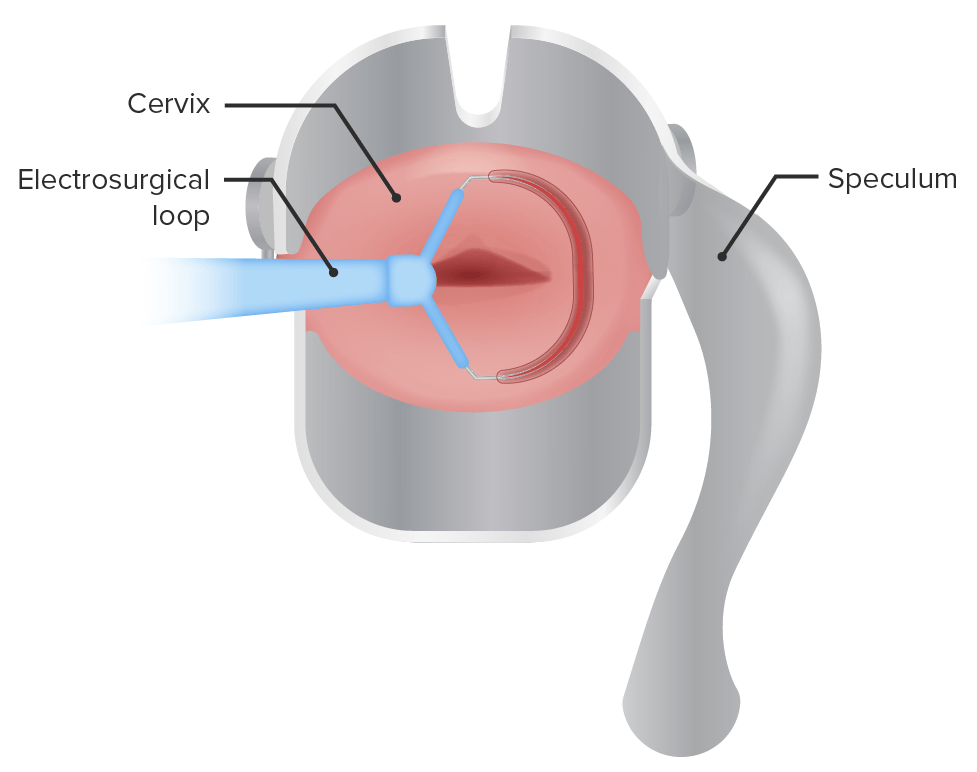
Representação esquemática da conização cervical usando uma ansa eletrocirúrgica
Imagem por Lecturio.É retirada uma amostra de tecido da vulva.
As biópsias vulvares são indicadas na avaliação de quaisquer lesões vulvares de aparência anormal para descartar (ou identificar) neoplasia e auxiliar no diagnóstico de dermatite vulvar.
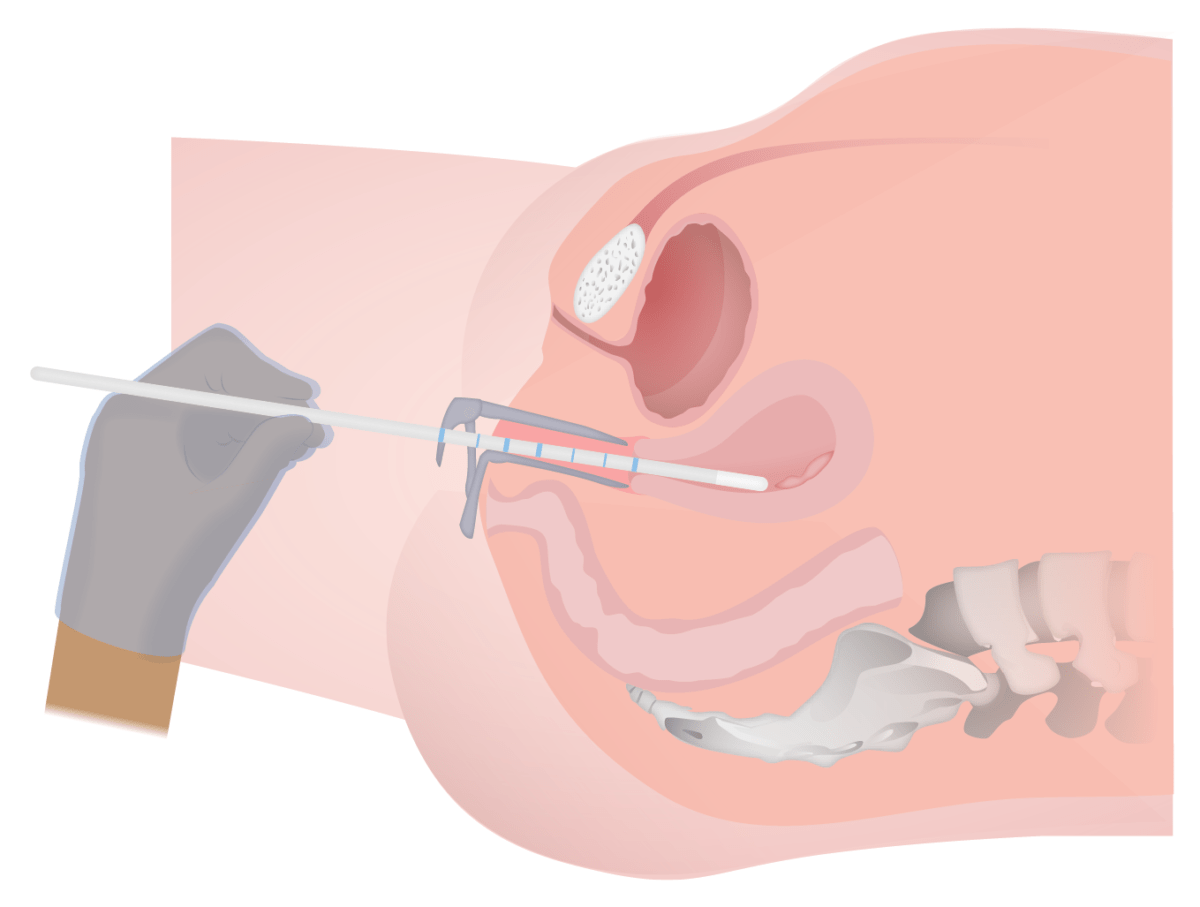
Representação esquemática de uma biópsia endometrial usando um dispositivo de pipeta:
A pipeta é inserida no fundo do útero; o pistão da extremidade oposta é puxado para trás, criando espaço que gera sucção dentro do tubo. Esta sucção puxa o tecido endometrial para dentro do tubo, que pode então ser enviado para avaliação histológica.
A ecografia é o procedimento diagnóstico mais frequentemente usado para visualizar os órgãos reprodutivos femininos internos.
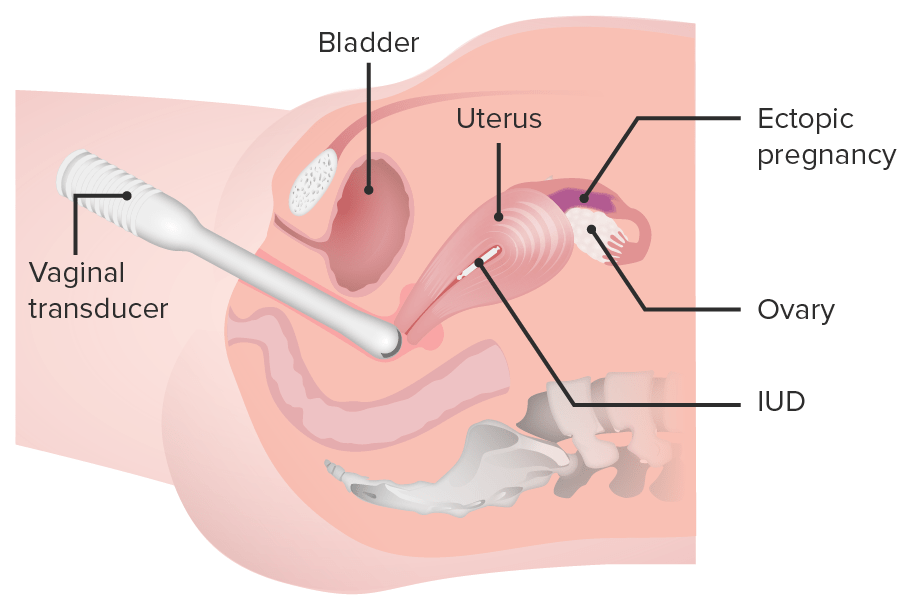
Uma representação esquemática do transdutor vaginal a ser colocado dentro da vagina para visualizar o ovário e a trompa de Falópio:
Neste caso exemplo, a ecografia transvaginal pode detetar a localização do dispositivo intrauterino (IUD, pela sigla em inglês) e a presença de uma gravidez ectópica na trompa de Falópio.
Imagem por Lecturio.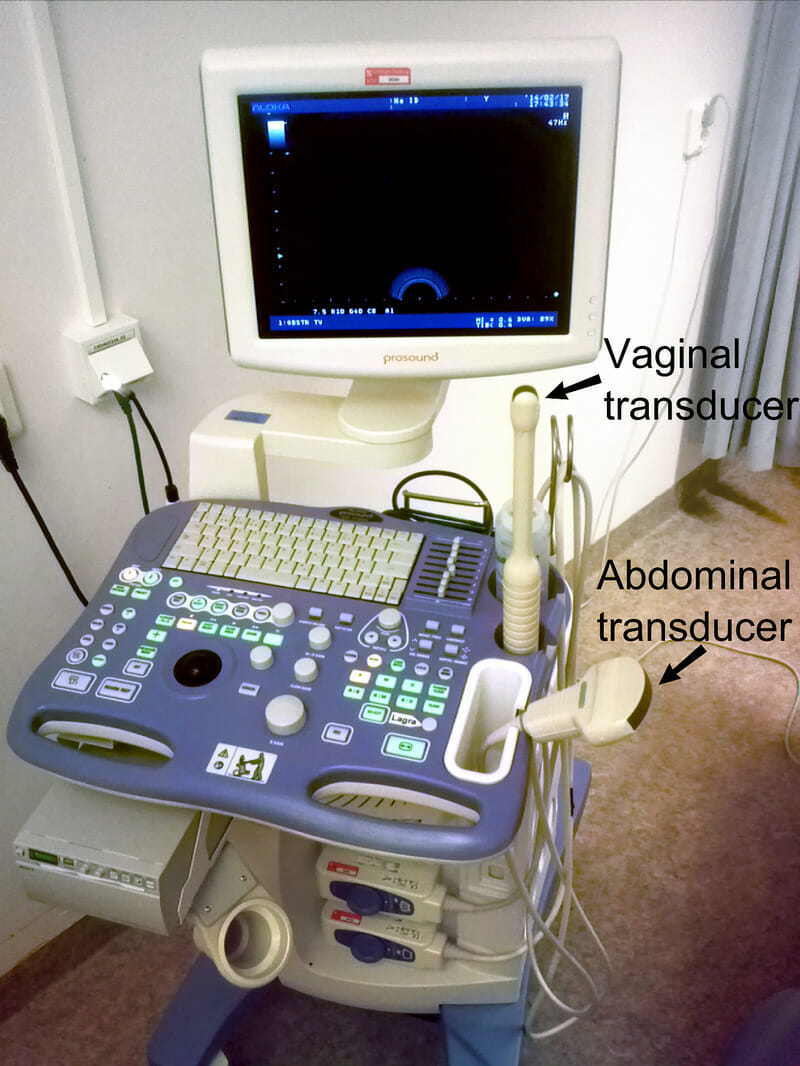
Dispositivo portátil que mostra ambos os transdutores
Imagem: “Device for abdominal and vaginal ultrasonography” por Mikael Häggström. Licença: Public DomainTAUS/TVUS:
As indicações para TVUS e TAUS são as mesmas e geralmente incluem hemorragia e/ou dor. Ambos são normalmente realizados durante o mesmo exame para garantir uma avaliação completa dos órgãos reprodutores femininos.
SIS:
Ao distender o útero, o SIS permite a identificação de patologia intracavitária (além de tudo o que é visto na TVUS de rotina). É normalmente realizada uma TVUS standard antes do procedimento SIS.
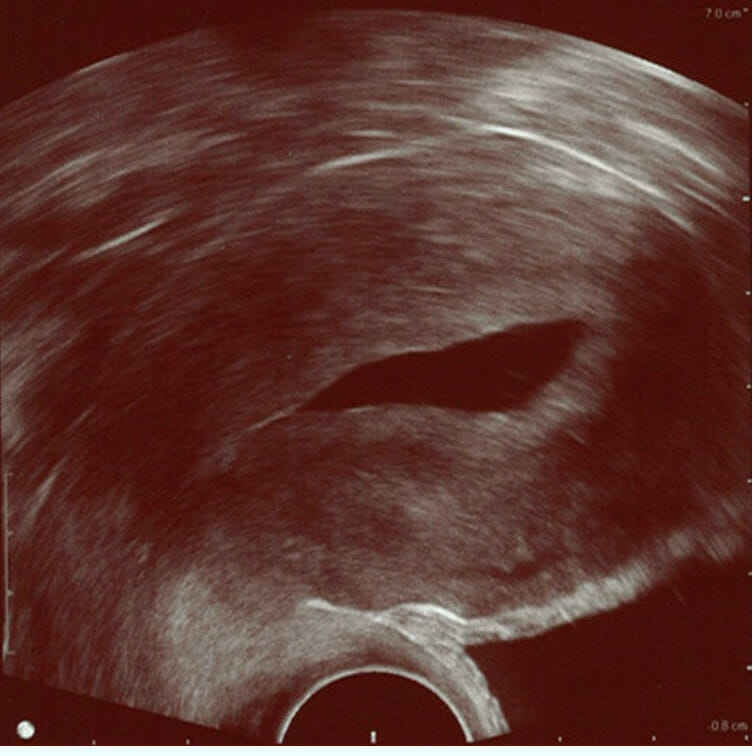
Ecografia de infusão salina (SIS, pela sigla em inglês):
A solução salina estéril instilada na cavidade do útero é anecoica (visível como a porção central escura da imagem) e delineia a forma da cavidade endometrial. Esta imagem mostra um endométrio normal (a faixa hiperecoica/mais brilhante em redor da cavidade), sem alterações focais. O endométrio está circundado por miométrio, que se estende quase até a borda direita da imagem.
Do ponto de vista diagnóstico, a HSC tem indicações semelhantes à SIS. A principal vantagem da HSC sobre a SIS é a capacidade de visualizar diretamente as lesões e tratá-las simultaneamente. A HSC é realizada para:
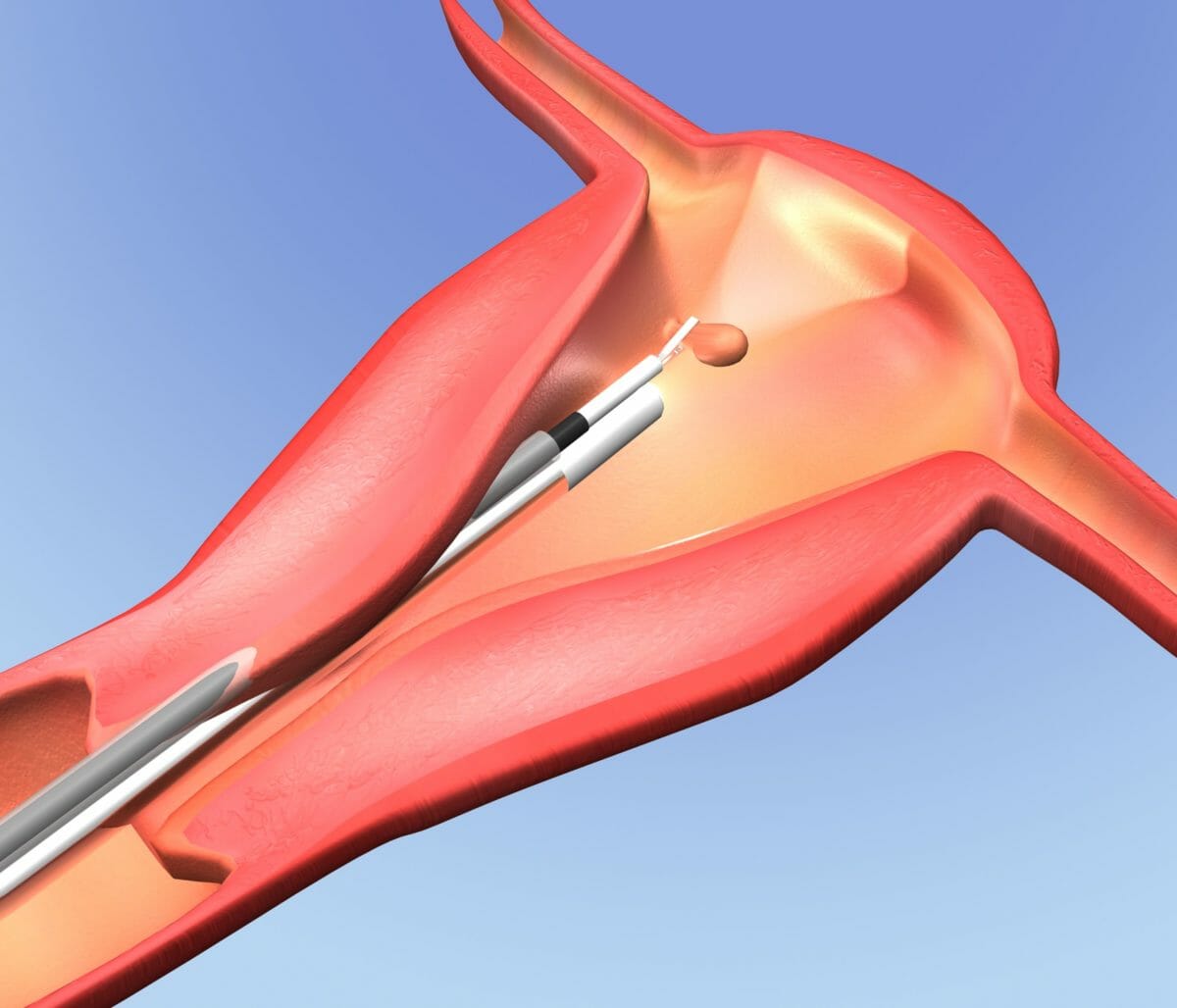
Representação esquemática de um fórceps, inserido através do canal operatório de um histeroscópio, que remove um pólipo intrauterino
Imagem: “Hysteroscopy” por Kovář P. Licença: CC BY 3.0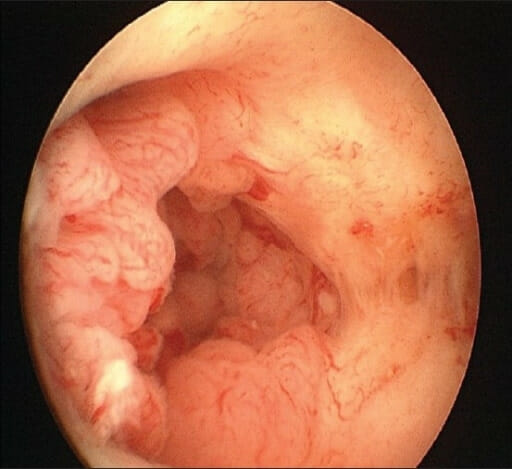
Histeroscopia que mostra carcinoma endometrial
Imagem: “Carcinoma Endometrium” por Ruby Hall IVF & Endoscopy Center, Ruby Hall Clinic, Pune, India. Licença: CC BY 2.0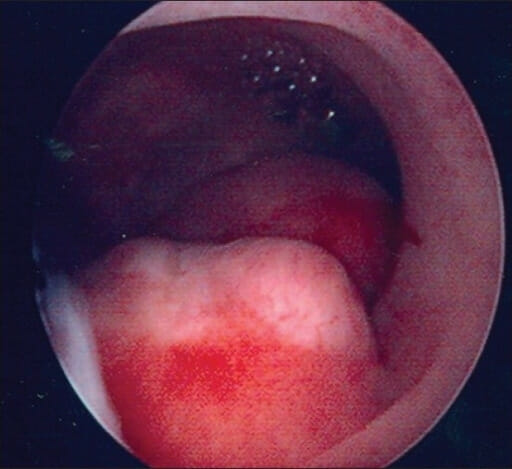
Pólipos endometriais na parede posterior do útero, vistos na histeroscopia
Imagem: “Multiple Endometrial Polyps” por Ruby Hall IVF & Endoscopy Center, Ruby Hall Clinic, Pune, India. Licença: CC BY 2.0Normal:
Anormal:
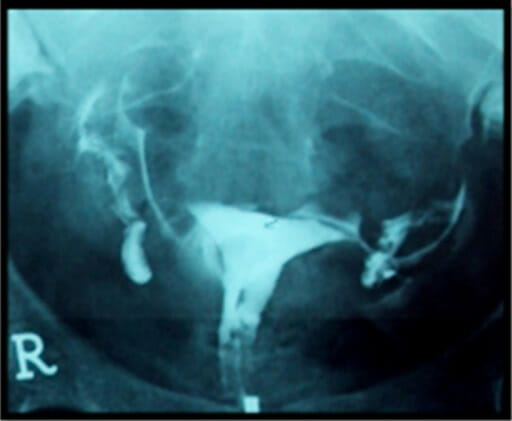
Exame HSG normal:
Esta radiografia mostra um contorno uterino normal com preenchimento bilateral e derrame de corante das trompas de Falópio.
As seguintes condições são algumas das condições ginecológicas mais comuns diagnosticadas com os procedimentos discutidos nesta página: