O linfoma da zona marginal extraganglionar (EMZL, pela sigla em inglês) do tecido linfoide associado à mucosa (também denomiado de MALToma, linfoma de MALT e/ou pseudolinfoma) é um grupo de linfomas não-Hodgkin que historicamente foram agrupados uma vez que parecem surgir de células B da zona marginal do centro pós-germinativo e compartilham um imunofenótipo semelhante. Acredita-se que o linfoma de MALT surja no contexto de uma estimulação imune crónica, sendo geralmente devida a estímulos bacterianos, virais ou autoimunes. Os linfomas de MALT apresentam sintomas devido ao envolvimento localizado dos tecidos epiteliais glandulares no local específico onde se desenvolvem. O diagnóstico é feito através de análise morfológica, imunofenotípica e genética de amostras de biópsia. O linfoma de MALT gástrico positivo para Helicobacter pylori é tratado através da erradicação de H. pylori, e o linfoma de MALT gástrico negativo para H. pylori é tratado com radioterapia. O linfoma de MALT não gástrico é tratado com base na área envolvida e na extensão da doença. Doentes com linfoma de MALT têm bom prognóstico, com sobrevida mediana de > 10 anos.
Última atualização: Jul 4, 2022
O linfoma de MALT é um linfoma não-Hodgkin clinicamente indolente, que surge de células B de memória do centro pós-germinativo com a capacidade de se diferenciarem em células da zona marginal e em plasmócitos.
A apresentação clínica varia dependendo do local onde o linfoma de MALT se desenvolve.
Disseminação para outros locais do tecido MALT:
O sangue periférico geralmente não está envolvido.
Os sintomas sistémicos B são incomuns:
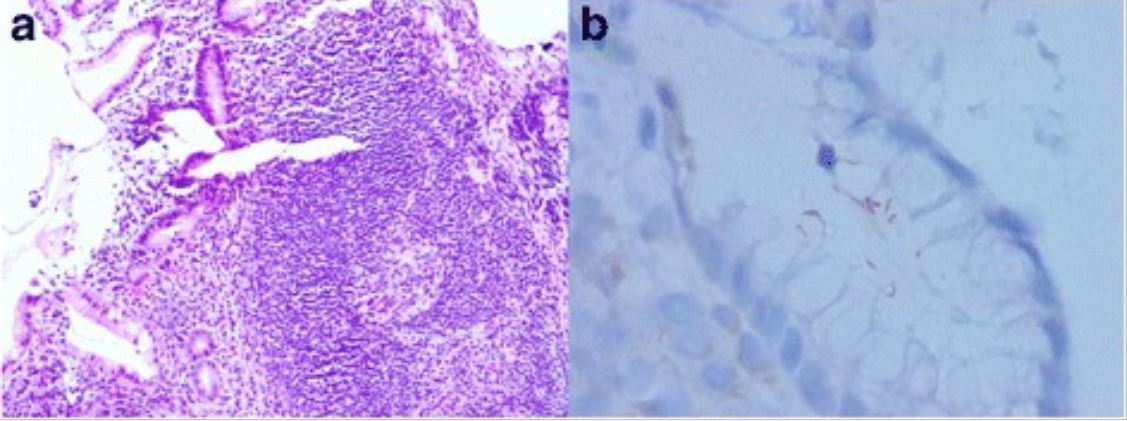
Linfoma de MALT gástrico associado a H. pylori:
a: Folículo linfoide com um centro germinativo reativo e zona marginal ligeiramente expandida (H&E, ampliação original, 100X)
b: A imunocoloração de H. pylori mostra bactérias intra-foveolares de configuração curva, característica de H. pylori.
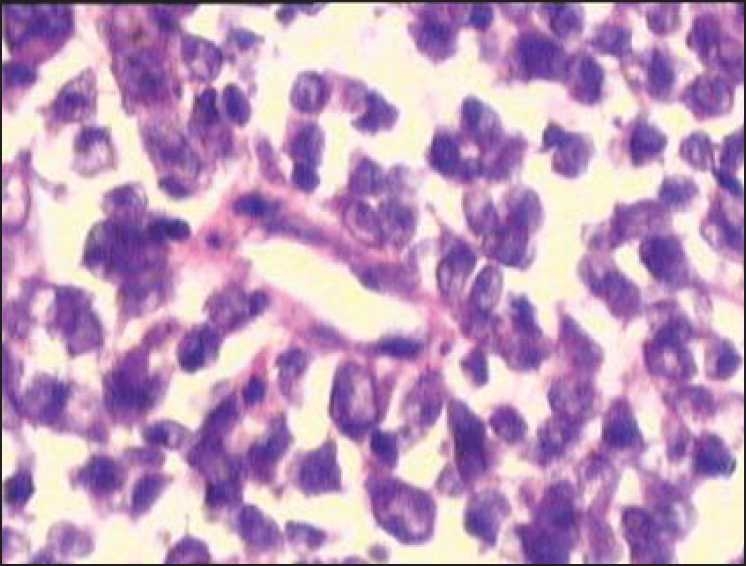
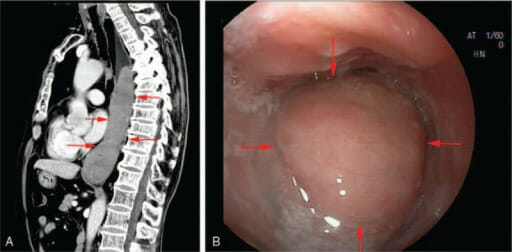
Linfoma de MALT do cólon:
Infiltrado de células linfoides de aparência maligna na lâmina própria, sugestiva de linfoma MALT