A lepra, também conhecida como hanseníase, é uma infeção bacteriana crónica causada pela bactéria do complexo Mycobacterium leprae. Os sintomas afetam principalmente a pele e os nervos periféricos, resultando em manifestações cutâneas (por exemplo, máculas hipopigmentadas) e manifestações neurológicas (por exemplo, perda de sensibilidade). A lepra é conhecida pelo seu estigma histórico e efeitos psicossociais nas pessoas infetadas, levando a Organização Mundial da Saúde (OMS) a procurar um plano de eliminação da doença que levou a uma redução significativa na prevalência da lepra. O diagnóstico da lepra é estabelecido clinicamente e apoiado com biópsia de pele. É tratado com combinações de antibióticos multidrogas a longo prazo. A lepra não tratada leva à incapacidade e danos permanentes na pele, nervos, membros e olhos.
Última atualização: Jun 1, 2025
A lepra (também conhecida como hanseníase) é uma doença infeciosa que afeta a pele e os nervos periféricos.
A lepra é causada por bactérias do complexo Mycobacterium leprae:
Fatores de risco para aquisição:

Um tatu de nove bandas no Green Swamp, no centro da Flórida
Imagem : “Armadillo” por http://www.birdphotos.com. Licença: CC BY 3.0
Mapa da a´rea de distribuição do tatu de nove bandas nos Estados Unidos
Imagem : “Map of the range of the Nine-banded Armadillo in the United States” por Caliga10. Licença: Domínio PúblicoLesões cutâneas:
Outras manifestações:
| Tuberculoide | Lepromatosa | |
|---|---|---|
| Apresentação clínica | Indivíduos imunocompetentes | Indivíduos imunocomprometidos |
| Localização | Pele e nervos | Pele e nervos |
| Sintomas |
|
|
Descobertas tardias podem incluir:
Possíveis reações imunológicas:
Fenómeno de Lúcio:
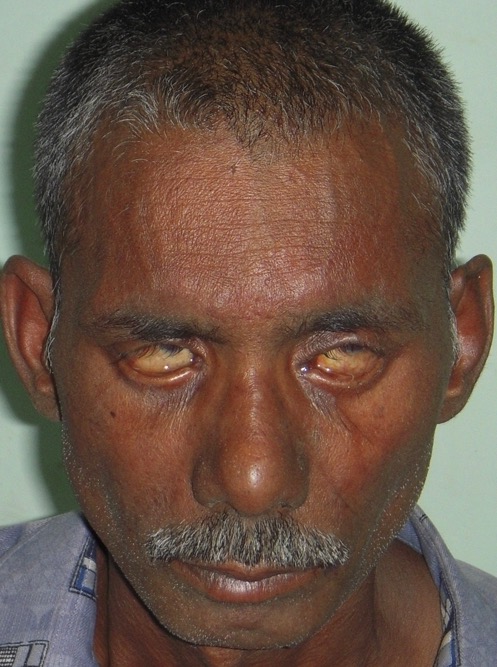
Lagoftalmos em paciente com lepra lepromatosa:
O paciente está a tentar fechar as pálpebras, mas não consegue.
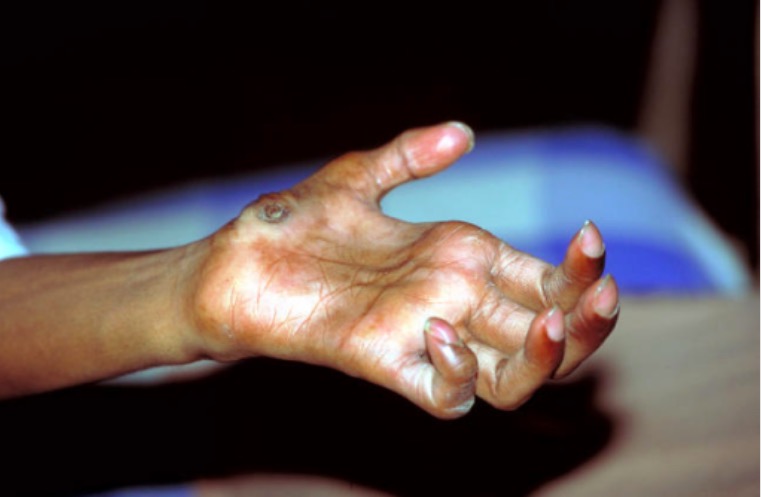
Dedos em garra: Deformidade típica num paciente com lepra avançada
“Typical Deformity in a Patient with Leprosy” por Andrea Rinaldi. Licença: CC BY 4.0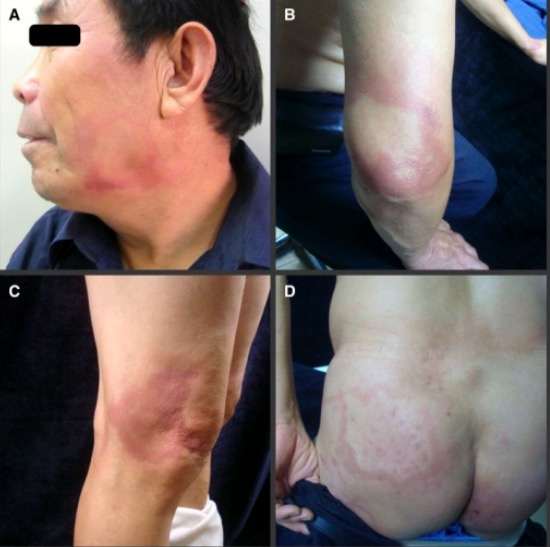
Manifestações cutâneas da lepra:
As fotografias mostram manchas e placas avermelhadas no rosto do paciente (A), cotovelo (B), joelho (C) e nádega (D)
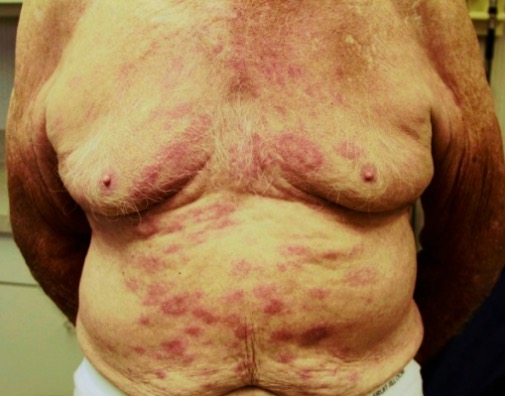
Lepra: manchas eritematosas na pele
Imagem : “Erythematous rash in trunk” por Infectious Diseases, Hattiesburg Clinic, Hattiesburg, Mississippi; Dermatology, Hattiesburg Clinic, Hattiesburg, Mississippi.Y 4.0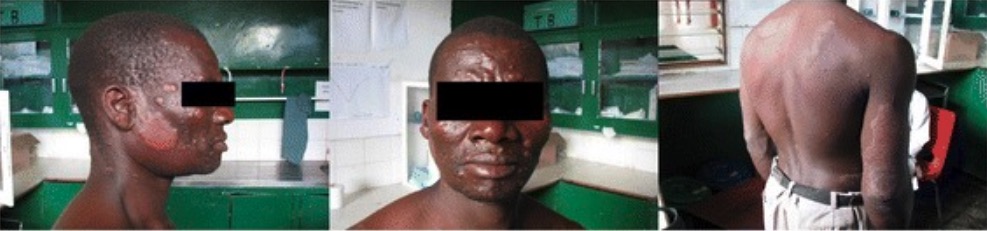
Lesões cutâneas generalizadas consistentes com lepra lepromatosa:
O paciente está a começar a desenvolver fácies leonina, com grande número de pápulas e nódulos a acometerem a face, tórax, costas, pernas e virilha. Grandes placas bem circunscritas aparecem no aspeto do tricípete do braço direito e sobre o ombro esquerdo e flanco direito.
A OMS define a lepra como surgindo num indivíduo que não completou um curso de tratamento e tem um ou mais dos seguintes:
A OMS baseia o diagnóstico na apresentação clínica acima combinada com um teste laboratorial confirmatório.
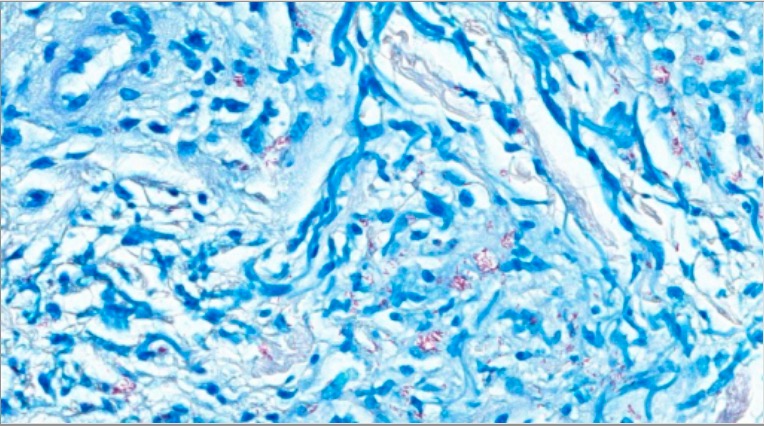
Coloração Fite positiva para M. Leprae
Imagem: “Fite stain-positive for Mycobacterium spp” por Infectious Diseases, Hattiesburg Clinic, Hattiesburg, Mississippi. Licença: CC BY 4.0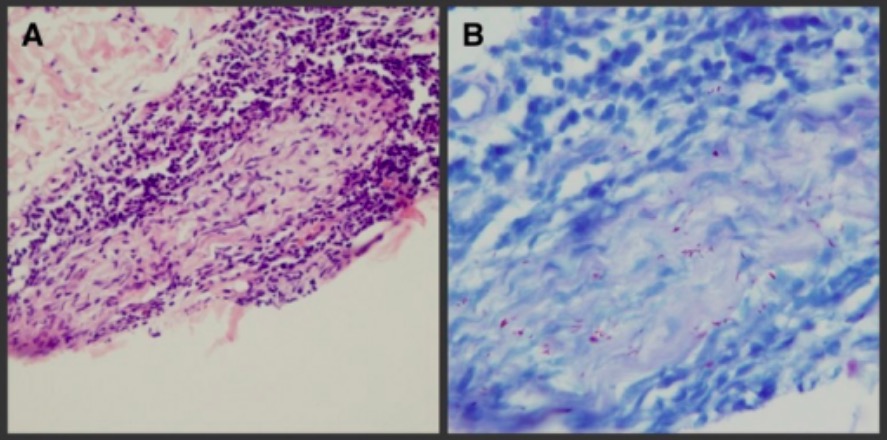
Diagnóstico de lepra:
A: Infiltração plasmocítica e linfocítica ao redor do nervo dérmico e células de Schwann e células inflamatórias infiltradas no trato nervoso
B: Coloração positiva para bacilos álcool-ácido resistentes para bacilos M. leprae

Três pacientes que sofrem de lepra:
Observar a desfiguração do nariz e as amputações dos dedos.