As espécies de Leishmania são parasitas intracelulares obrigatórios transmitidos por flebótomos infetados. A doença é endémica na Ásia, Médio Oriente, África, Mediterrâneo e América do Sul e Central. A apresentação clínica é variável, dependendo da patogenicidade da espécie e da resposta imune do hospedeiro. A forma mais ligeira da doença é a leishmaniose cutânea (LC), caracterizada por úlceras cutãneas não dolorosas. O tipo mucocutâneo envolve maior destruição dos tecidos, provocando deformações. A leishmaniose visceral (LV), a forma mais grave da doença, apresenta-se com hepatoesplenomegalia, anemia, trombocitopenia e febre. O tratamento depende da gravidade clínica e do estado imune do paciente. Algumas lesões cutâneas resolvem espontaneamente ou requerem tratamento local. No entanto, o tratamento sistémico (anfotericina B) é necessário na LV.
Última atualização: May 23, 2022
Nos flebótomos:
Nos humanos:
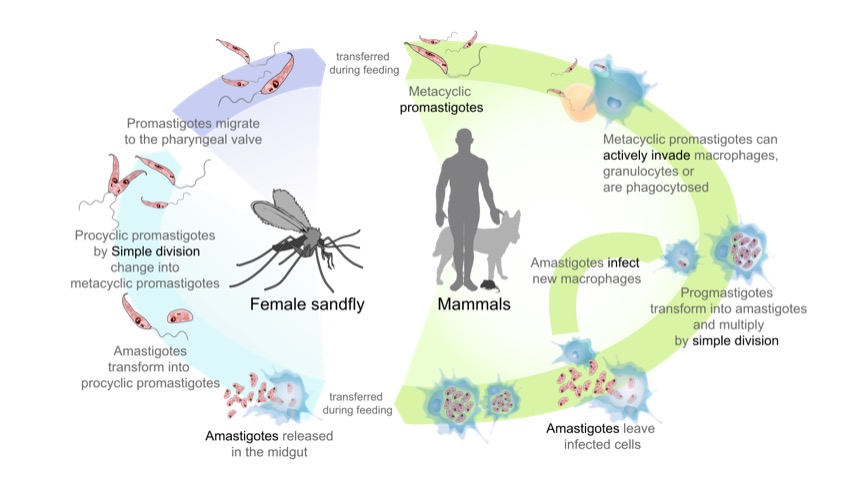
Ciclo de vida dos parasitas do género Leishmania, agentes etiológicos da leishmaniose:
No lado esquerdo (a começar pela base): O flebótomo ingere formas amastigotas de um mamífero infetado. Os amastigotas transformam-se em promastigotas extracelulares que se multiplicam no intestino médio. Eventualmente, os promastigotas migram para a probóscide do flebótomo, prontos para serem transferidos para um hospedeiro quando o flebótomo morder.
No lado direito (a começar pelo topo): Os promastigotas são transferidos para os mamíferos e são fagocitados por macrófagos. Na célula, os promotastigotas transformam-se em amastigotas e multiplicam-se. A rutura das células e as formas amastigotas disseminam-se para infetar outras células.
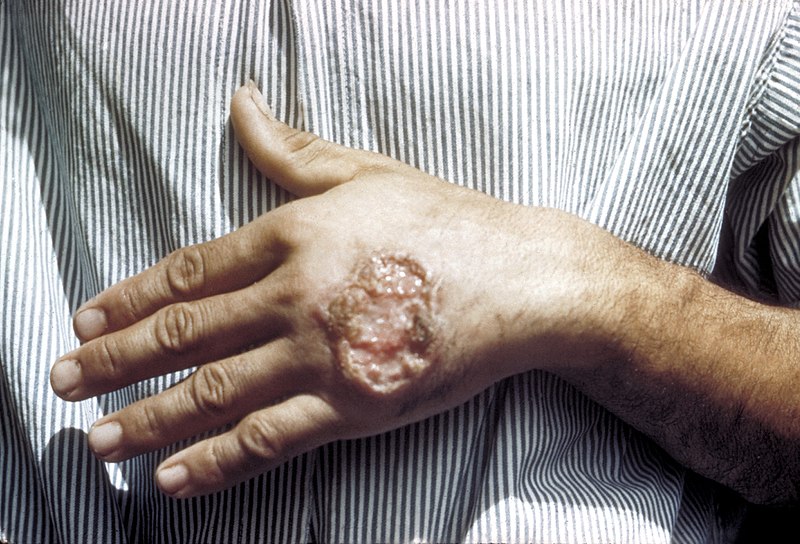
Úlcera cutânea por leishmaniose, observada na mão de um adulto da América Central
Imagem: “Skin ulcer due to leishmaniasis” por CDC/ Dr. D.S. Martin. Licença: Public Domain
LC difusa ou disseminada: num paciente com infeção pelo vírus da imunodeficiência humana (VIH)
Imagem: “Diffuse or disseminated cutaneous leishmaniasis” por Rotterdam Centre for Tropical Medicine, Rotterdam, The Netherlands. Licença: CC BY 4.0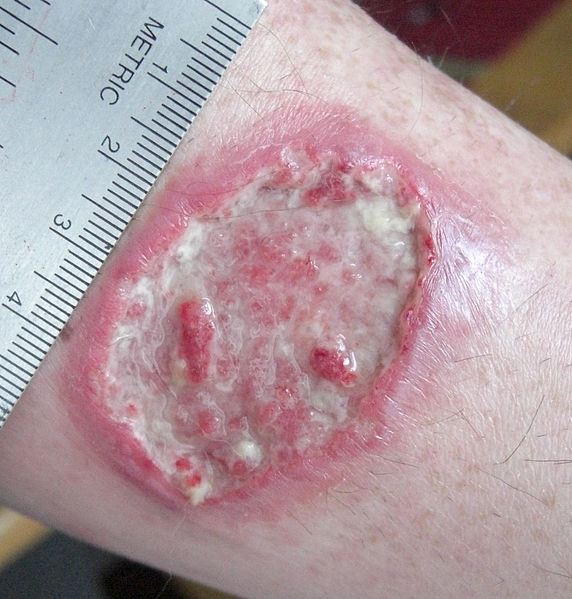
Leishmaniose cutânea: úlcera de leishmaniose no antebraço esquerdo
Imagem: “Leishmaniasis ulcer on left forearm” por Layne Harris. Licença: Public Domain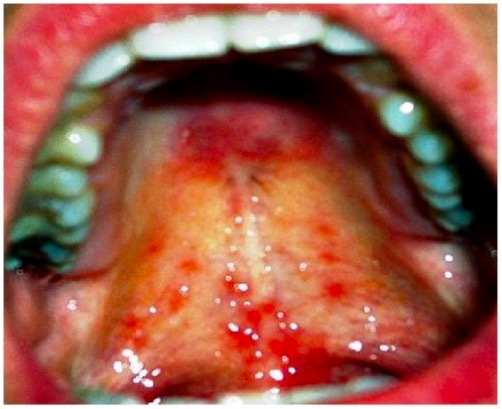
Leishmaniose mucocutânea: lesões dolorosas da mucosa do palato
Imagem: “Healing of lesion” por Department of Oral & Maxillofacial Surgery, E.S.I.C Dental College & Hospital, Rohini, Delhi 110089, India. Licença: CC BY 3.0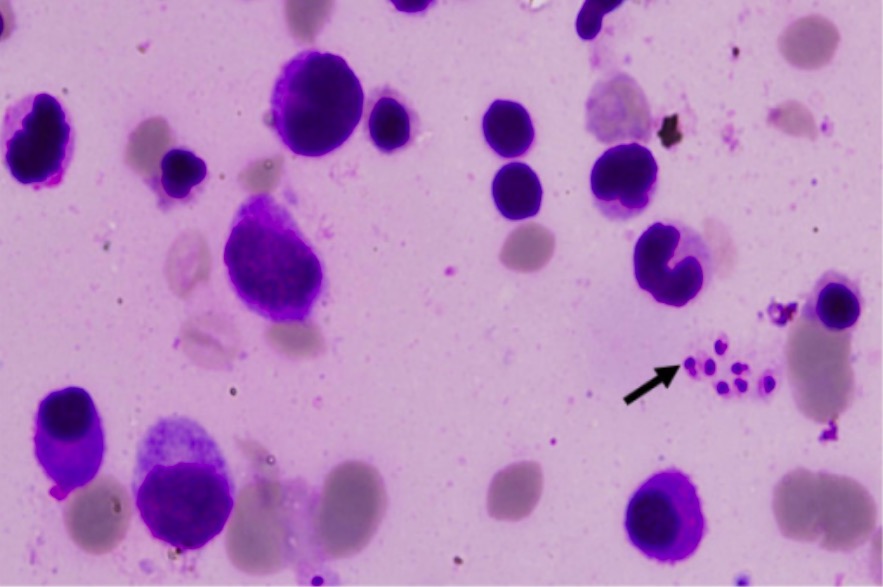
Leishmaniose visceral: lâmina de medula óssea a demonstrar corpos de Leishman-Donovan (seta)
Imagem: “Leishman-Donovan bodies” por Department of Medicine, Maulana Azad Medical College, Bahadur Shah Zafar Marg, New Delhi, 110002, India. Licença: CC BY 2.0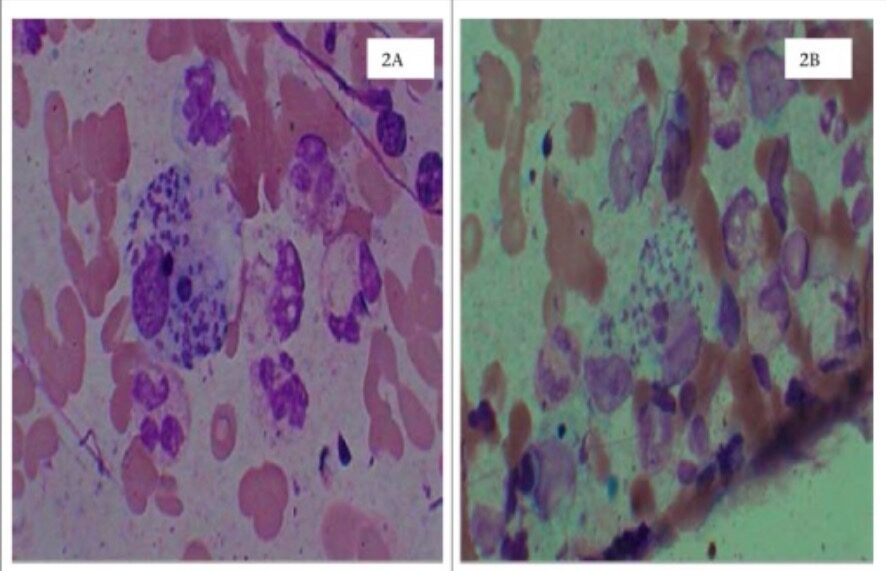
Leishmaniose cutânea
2A: raspagem de pele dérmica com coloração de Wright, a demonstrar corpos de Leishman-Donovan (amastigotas) no macrófago
2B: raspagem de pele dérmica com coloração de Leishman
| Giardia | Leishmania | Trypanosoma | Trichomonas | |
|---|---|---|---|---|
| Características |
|
|
|
|
| Formas |
|
|
|
|
| Transmissão |
|
|
|
Sexualmente transmitidos |
| Clínica | Giardíase | Leishmaniose |
|
Tricomoníase |
| Diagnóstico |
|
|
|
|
| Tratamento |
|
Dependendo da clínica:
|
Dependendo da doença clínica:
|
|
| Prevenção |
|
|
|
|
ELISA: teste de imunoabsorção enzimática
DFA: teste direto de imunofluorescência
NAAT: teste de amplificação de ácidos nucleicos
PCR: reação em cadeia da polimerase
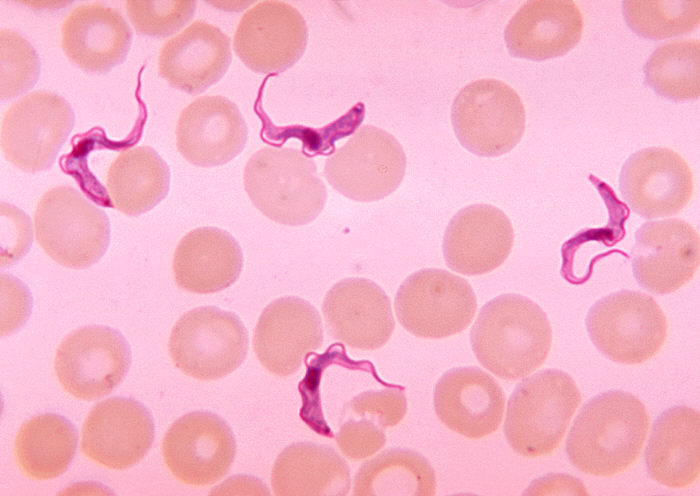
Esfregaço de sangue periférico a demonstrar tripomastigotas de Trypanosoma
Imagem: “Ms. Michaels forms” por CDC/Dr. Myron G. Schultz. Licença: Public Domain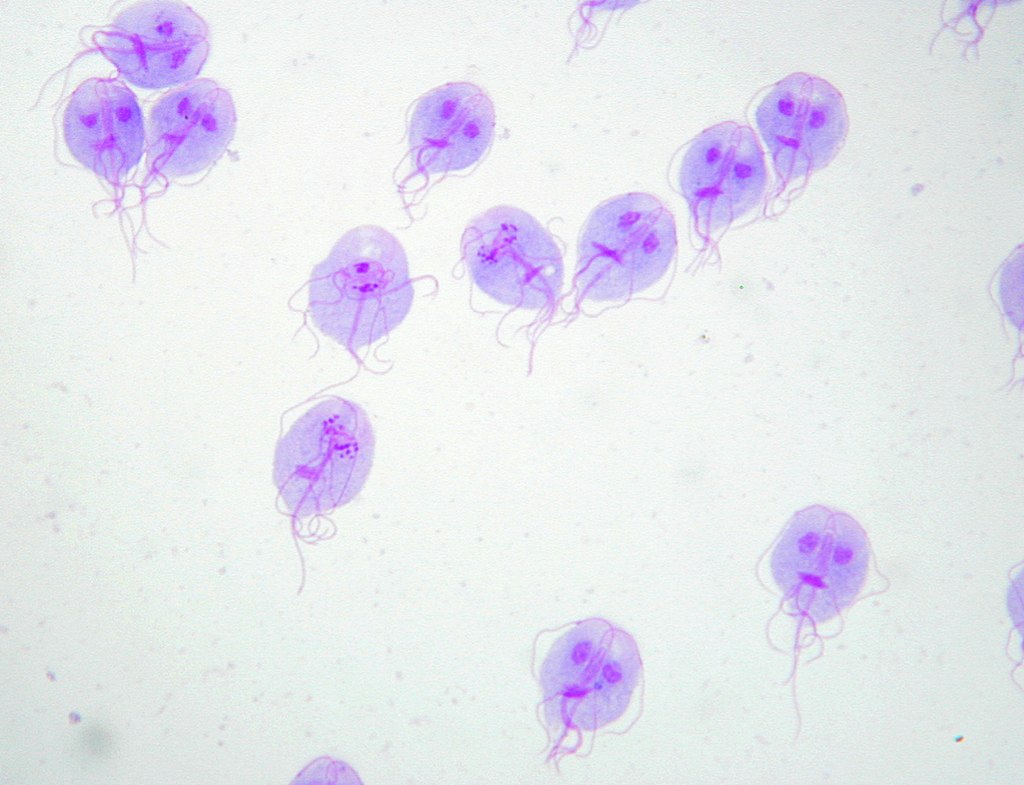
Coloração de Giemsa de trofozoítos de Giardia lamblia
Imagem: “Trophozoites of Giardia lamblia” por Eva Nohýnková, Department of Tropical Medicine, 1st Faculty of Medicine, Charles University in Prague and Hospital Bulovka, Czech Republic. Licença: CC BY 4.0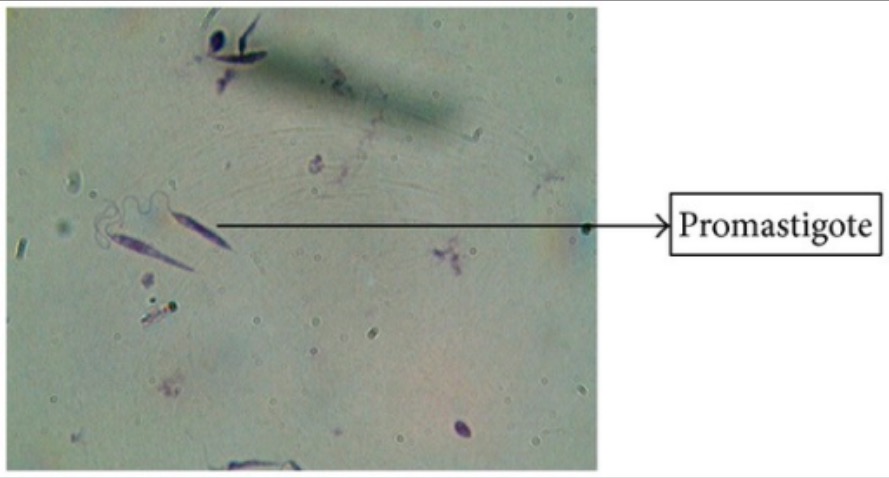
Coloração de Giemsa de promastigotas de Leishmania
Imagem: “Giemsa stain” por Arriyadh Community College, King Saud University, P.O. Box 28095, Riyadh 11437, Saudi Arabia. Licença: CC BY 3.0
Imagens microscópicas de trofozoítos de Trichomonas vaginalis
Imagem: “Trichomonas protozoa” por isis325. Licença: CC BY 2.0.