A histiocitose das células de Langerhans (HCL) é uma doença neoplásica rara e idiopática das células dendríticas causada por mutações somáticas dos genes BRAF, MAP2K1, RAS e ARAF. Os sintomas generalizados podem incluir febre, fadiga e perda de peso. A HCL pulmonar apresenta dispneia, dor pleurítica torácica e uma tosse não produtiva. As manifestações da HCL não pulmonar dependem do órgão envolvido (e.g., dor óssea, endocrinopatias). A abordagem diagnóstica envolve a colheita de uma história completa e a realização do exame físico, com testes laboratoriais de base e imagiologia (e.g., ecografia). A tomografia por emissão de positrões (PET-TC) de corpo inteiro deteta a atividade da doença e a biópsia das lesões confirma o diagnóstico. O tratamento está dependente da extensão da doença. As opções terapêuticas incluem o tratamento local (e.g., curetagem da lesão se doença óssea, radioterapia) e a terapêutica sistémica (e.g., agentes quimioterápicos, terapêutica alvo).
Última atualização: May 15, 2023
A histiocitose de células de Langerhans (HCL) é uma doença neoplásica idiopática rara das células dendríticas (células de Langerhans), que estão envolvidas na apresentação do antigénio às células T.
A Histiocyte Society e a OMS têm ambas classificações para as doenças histiocíticas.
A Histiocyte Society divide as perturbações histiocíticas em 5 categorias, com base no seguinte:
| Grupo da doença histiocítica | Perturbações |
|---|---|
| Grupo Langerhans (L) |
|
| Grupo cutâneo e mucocutâneo (C) |
|
| Grupo da doença de Rosai-Dorfman (R) |
|
| Grupo de histiocitose maligna (M) |
|
| Grupo de linfohistiocitose hemofagocítica (H) |
|
A HCL é causada por mutações somáticas de genes que regulam a via de sinalização MAPK/ERK, como por exemplo:
A HCL pode apresentar-se como uma doença de sistema único ou multissistema.
HCL de sistema único:
Multisistema HCL:
Os sinais e sintomas dependem do número e da localização dos locais envolvidos.
| Sistema | Manifestações (podem incluir qualquer uma das seguintes): |
|---|---|
| Geral |
|
| Pulmonar |
|
| Osso |
|
| Cutâneo |
|
| Oral |
|
| Hematologia |
|
| Trato gastrointestinal |
|
| Fígado |
|
| Endócrino |
|
| Sistema nervoso central |
|
| Auricular |
|
| Ocular |
|
| Linfático |
|
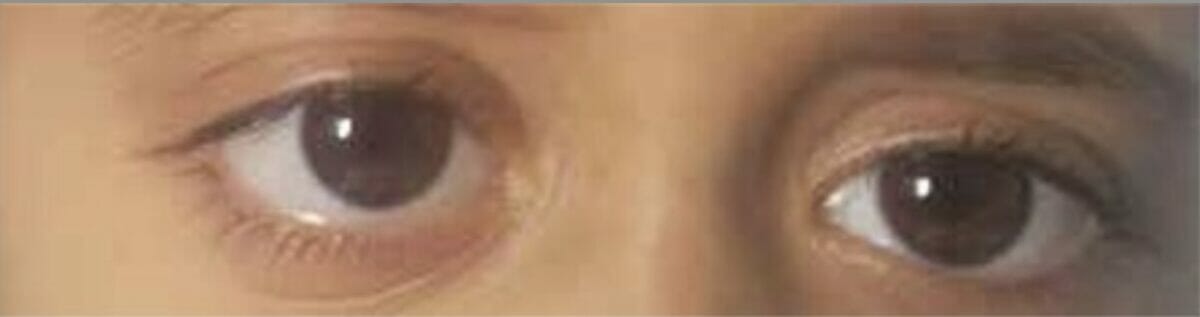
Exoftalmia do lado direito como resultado do envolvimento da parede orbital pela histiocitose de células de Langerhans
Imagem: “Proptosis due to Langerhans Cell” por Turkish Journal of Ophthalmology. Licença: CC BY 2.5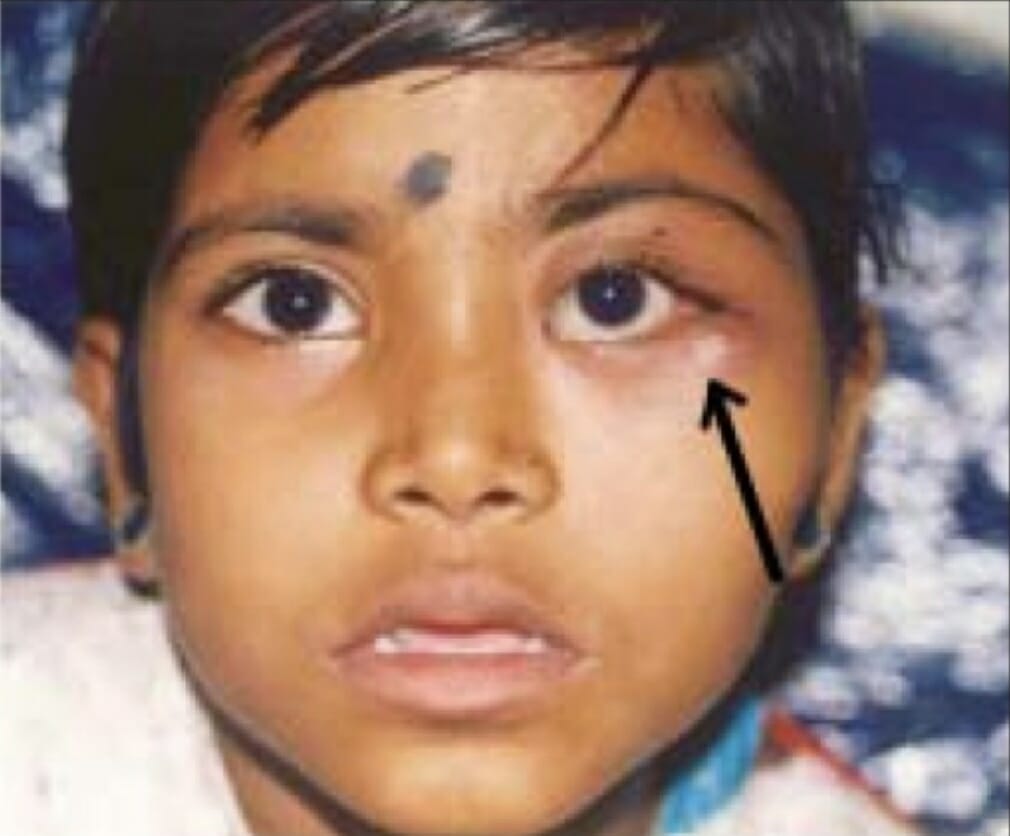
Massa mal definida (seta) na parede orbital lateral devido à histiocitose de células de Langerhans
Imagem: “LCH presented with ill-defined mass in lateral orbital wall” por Department of Ophthalmology, Sri Sankaradeva Nethralaya, Guwahati. Licença: CC BY 2.0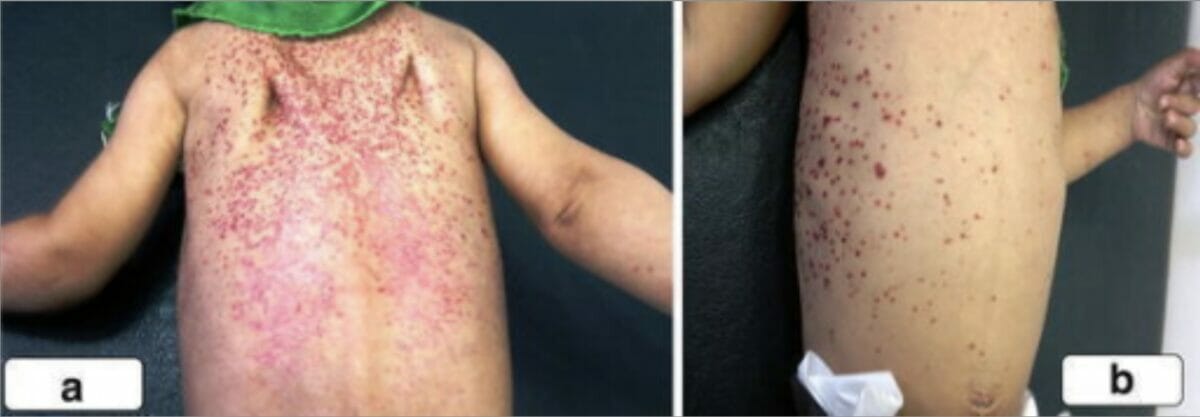
Erupção papular no estômago de um indivíduo como manifestação de histiocitose de células de Langerhans
Imagem: “After hospitalization” por Department of Oral Medicine and Radiology, Jaipur Dental College, Jaipur, Rajasthan, India. Licença: CC BY 3.0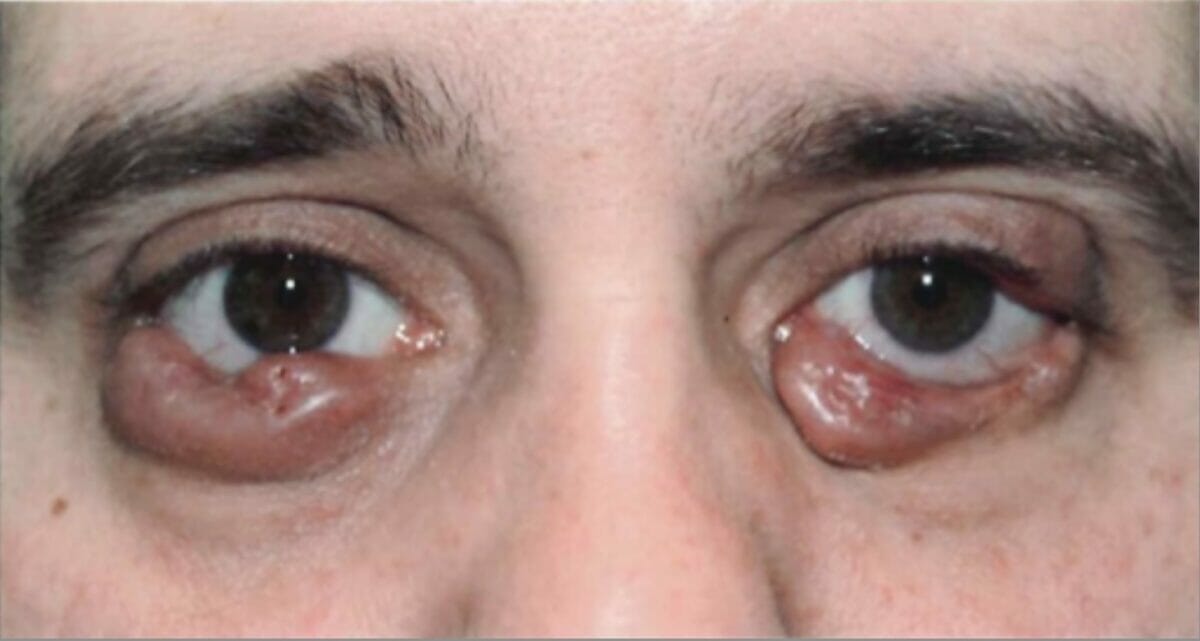
Crescimento bilateral das pálpebras inferiores devido à histiocitose de células de Langerhans
Imagem: “Before radiation treatment” por King’s College London. Licença: CC BY 3.0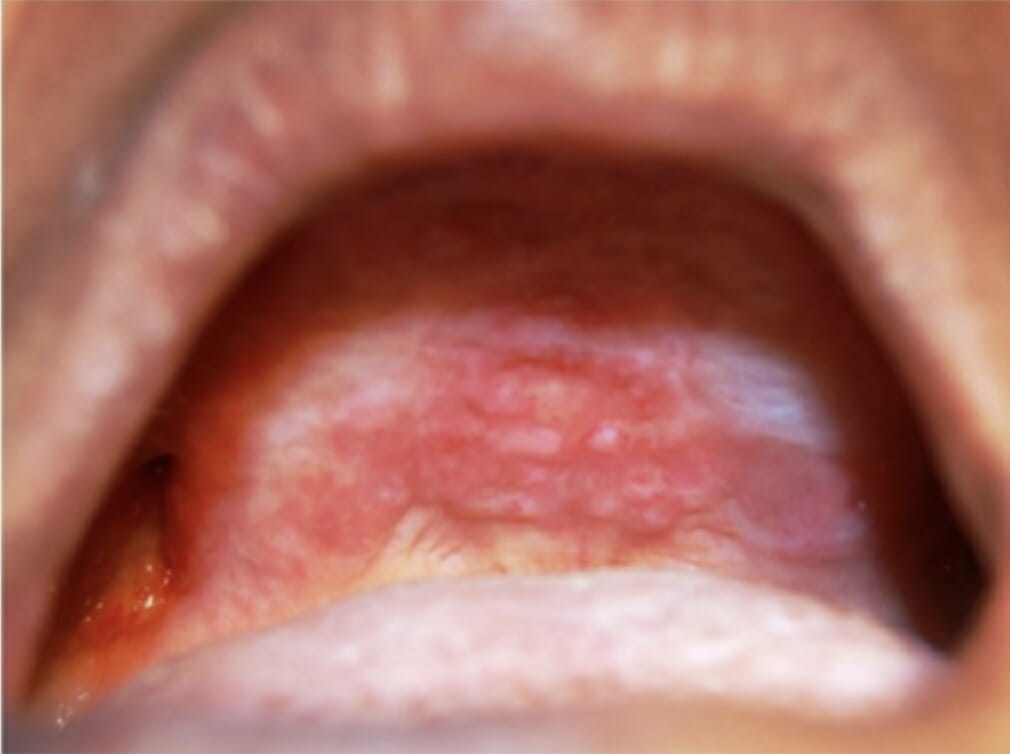
Lesões orais no palato duro e na crista alveolar maxilar como manifestação da histiocitose de células de Langerhans
Imagem: “Oral lesions in the hard palate and maxillary alveolar ridge” por Department of Oral Medicine and Radiology, M S Ramaiah Dental College and Hospital, Bangaluru. Licença: CC BY 2.5As complicações dependem dos sistemas de órgãos envolvidos, mas podem incluir:
Os estudos laboratoriais demonstram geralmente resultados consistentes com os sistemas de órgãos envolvidos e ajudam a excluir outros diagnósticos (a lista não é exaustiva):
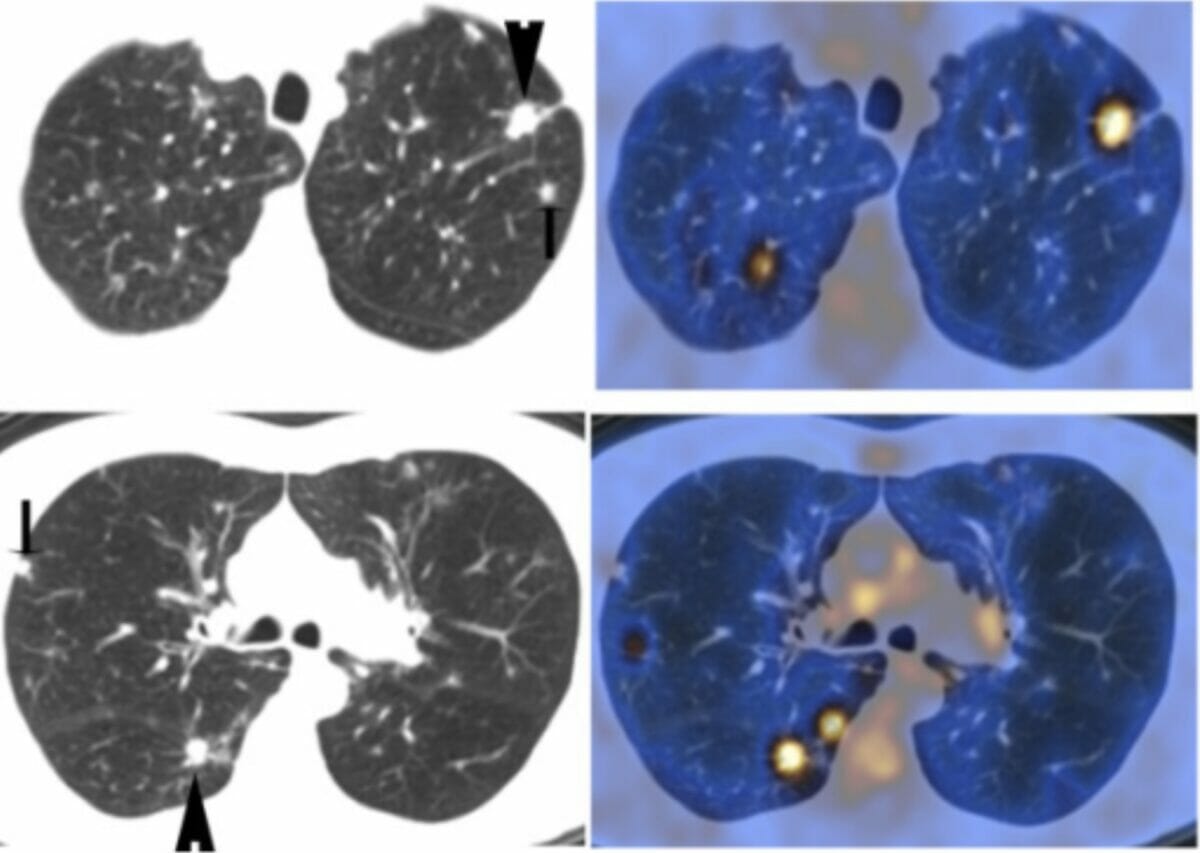
Achados da PET na histiocitose de células pulmonares nodulares de Langerhans:
As imagens da TC torácica nos paineis superior e inferior esquerdos mostram múltiplos nódulos pulmonares. As imagens PET correspondentes nos paineis superiores e inferiores à direita mostram captação por PET. Os nódulos pulmonares maiores (setas nas imagens TC) demonstram uma captação intensa por PET, enquanto os outros nódulos (setas mais pequenas nas imagens TC) são PET-negativos.
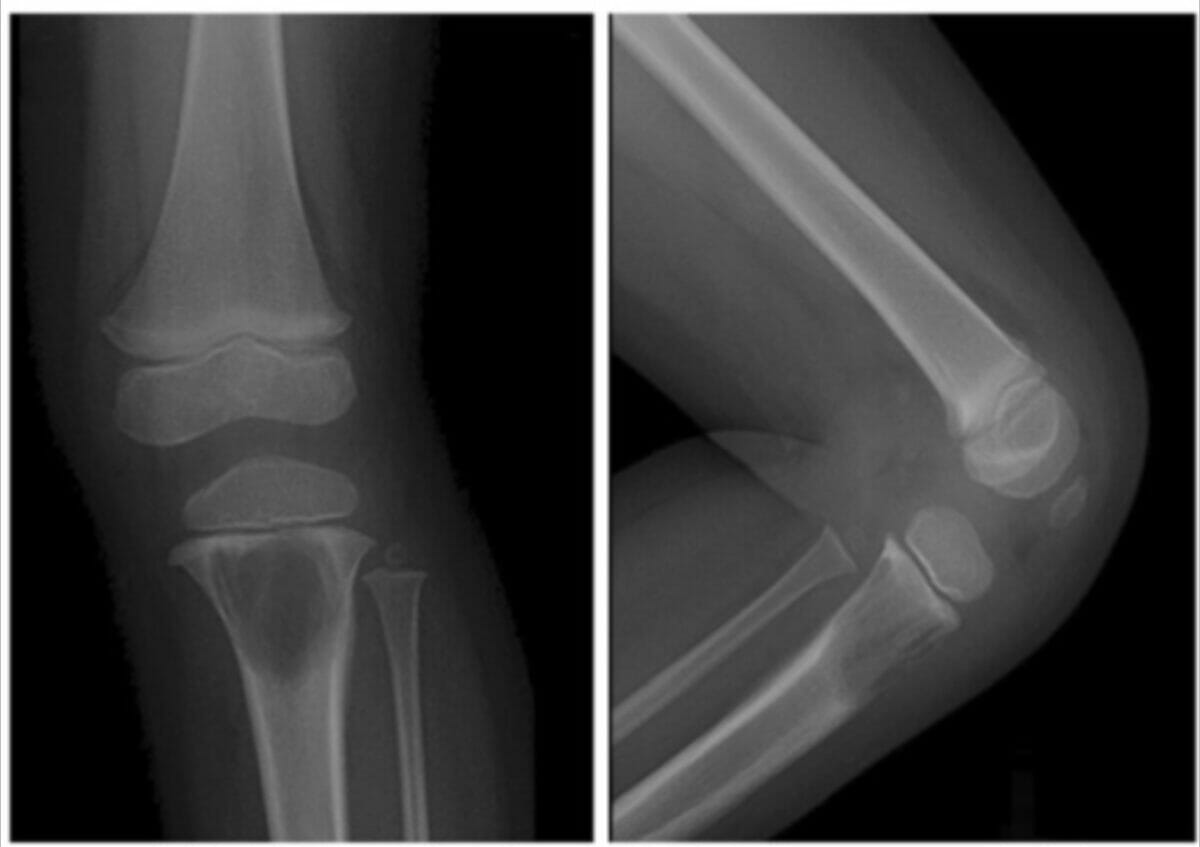
Radiografias do joelho esquerdo de uma criança a demonstrar uma grande lesão lítica na metáfise proximal da tíbia devido à histiocitose de células de Langerhans
Imagem: “A 2-year-old girl with left knee pain and a medullary lytic lesion in the proximal tibial metaphysis” por Department of Radiology, Tri-Service General Hospital, National Defense Medical Center, Taipei, Taiwan. Licença: CC BY 4.0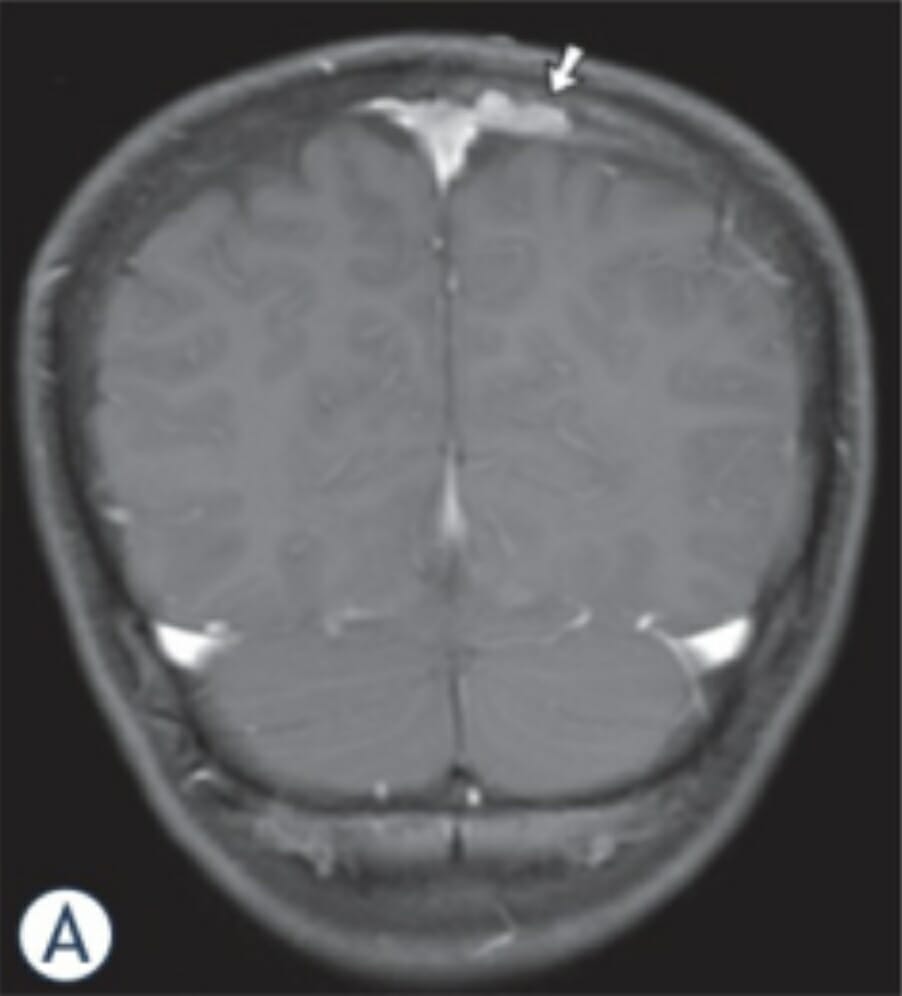
Imagens de RMN de um rapaz de 11 anos com HCL:
a imagem coronal de RM com ponderação em T1 revela uma massa com realce ósseo (seta) combinada com envolvimento epidural e subdural ao longo do lado esquerdo do seio sagital superior.
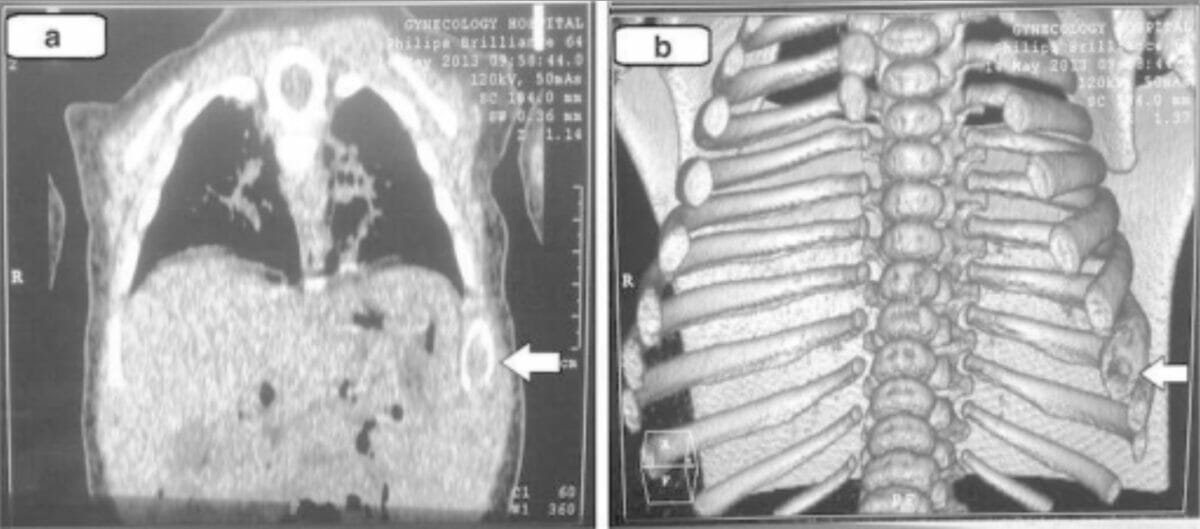
Achados da TC torácica (e imagens tridimensionais) na histiocitose de células de Langerhans: Estas imagens demonstram alterações líticas da 8ª costela esquerda (setas).
Imagem: “Chest computed tomography” por Unit of Pediatric Surgery, Al Diwaniya General Teaching Hospital, Al Qadisiya, Iraq. Licença: CC BY 4.0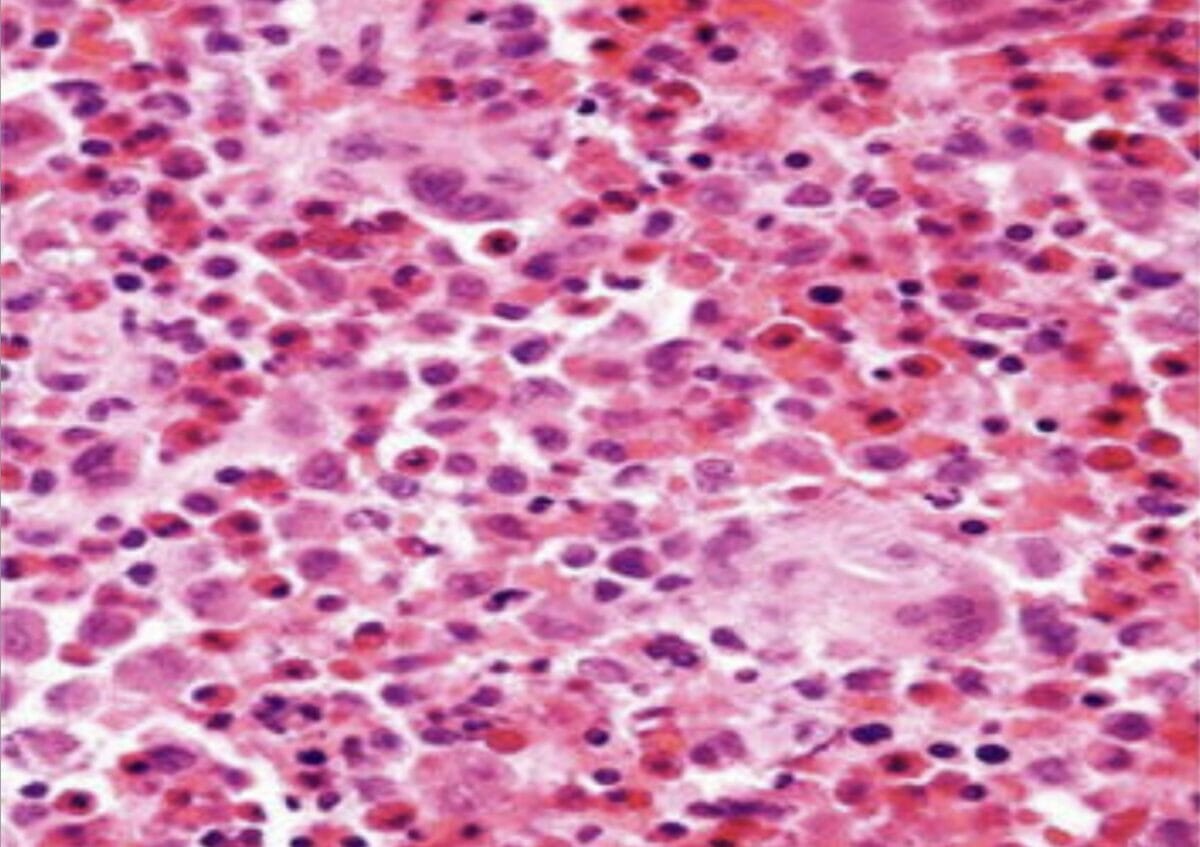
Biopsia histopatológica da pele (hematoxilina e eosina × 100) mostra agregados de células histiocíticas com um citoplasma eosinofílico e granular abundante
Imagem: “Skin biopsy histopathology” por Unit of Pediatric Surgery, Al Diwaniya General Teaching Hospital, Al Qadisiya, Iraq. Licença: CC BY 4.0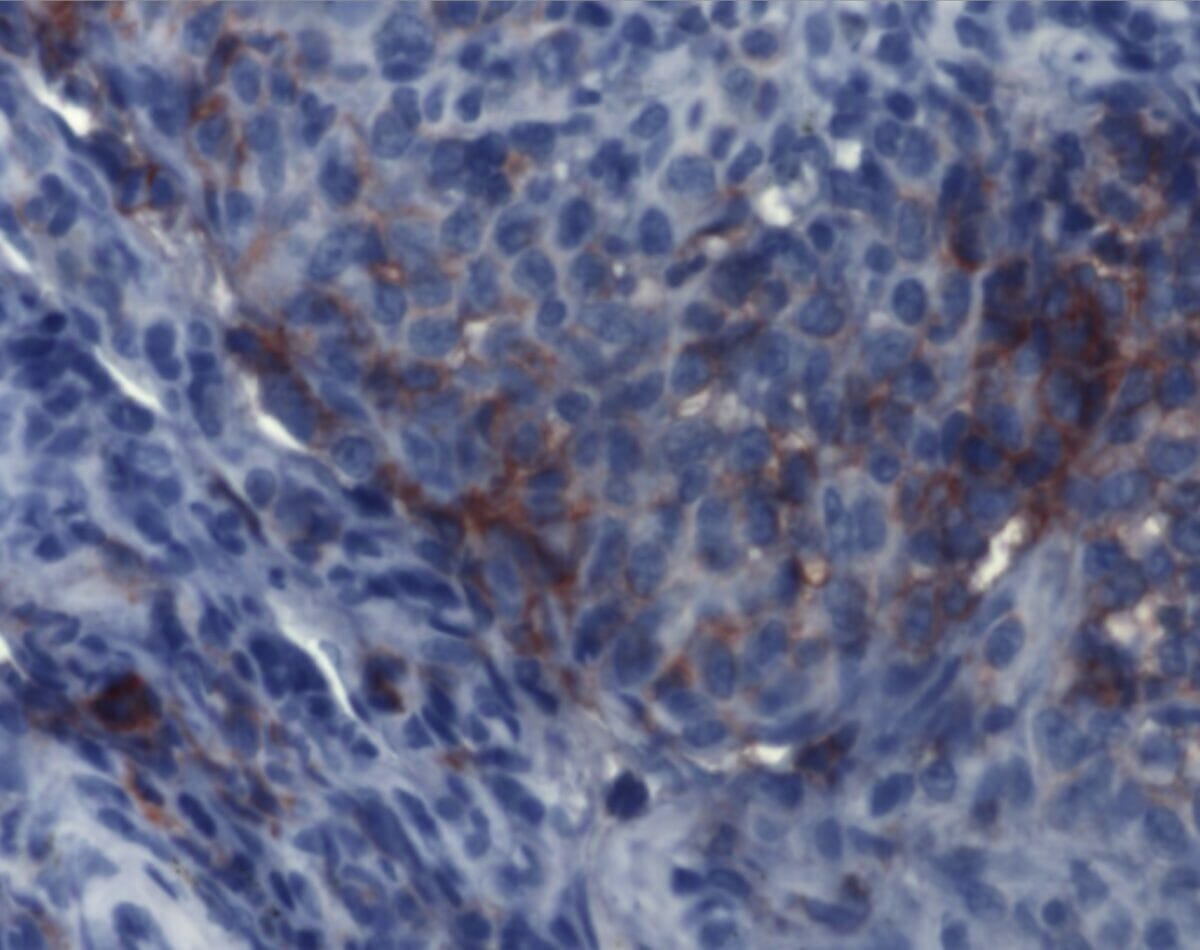
A imunohistoquímica demonstra achados consistentes com histiocitose de células de Langerhans. Os agregados de células de Langerhans são detetáveis por anticorpos monoclonais contra CD1a.
Imagem: “Immunohistochemistry of Langerhans cell histiocytosis” por Institute of Pathology and Neuropathology, University Hospital Essen, University of Duisburg-Essen, Germany. Licença: CC BY 2.0A escolha do tratamento da HCL baseia-se no tipo de HCL, apresentação clínica, órgãos envolvidos, grau de envolvimento e função dos órgãos. O tratamento é normalmente orientado por um oncologista (e eventualmente por outros especialistas).
Abordagem:
Envolvimento multissistémico em crianças:
Envolvimento multissistémico em adultos:
Envolvimento de um único sistema: