O hiperparatiroidismo é uma doença associada a níveis elevados de hormona paratiroideia (PTH) no sangue. Dependendo da patogénese desta doença, o hiperparatiroidismo pode ser definido como primário, secundário ou terciário. O hiperparatiroidismo primário é uma doença intrínseca das glândulas paratiroides associada à secreção anormal de PTH. O hiperparatiroidismo secundário resulta de anomalias do metabolismo do cálcio, que, se não tratado, pode progredir para hiperparatiroidismo terciário, que está associado à hipertrofia da glândula paratiroide e secreção excessiva de PTH, mesmo se a causa primária for eliminada. O diagnóstico é baseado em parâmetros bioquímicos, que incluem níveis séricos de PTH, de cálcio e de fosfato, bem como cálcio urinário. O tratamento depende principalmente da paratiroidectomia cirúrgica para o hiperparatiroidismo primário e terciário. O tratamento do hiperparatiroidismo secundário concentra-se no tratamento da doença de base.
Última atualização: Dec 21, 2022
O hiperparatiroidismo é uma doença associada a níveis elevados de hormona paratiroideia (PTH) no sangue.
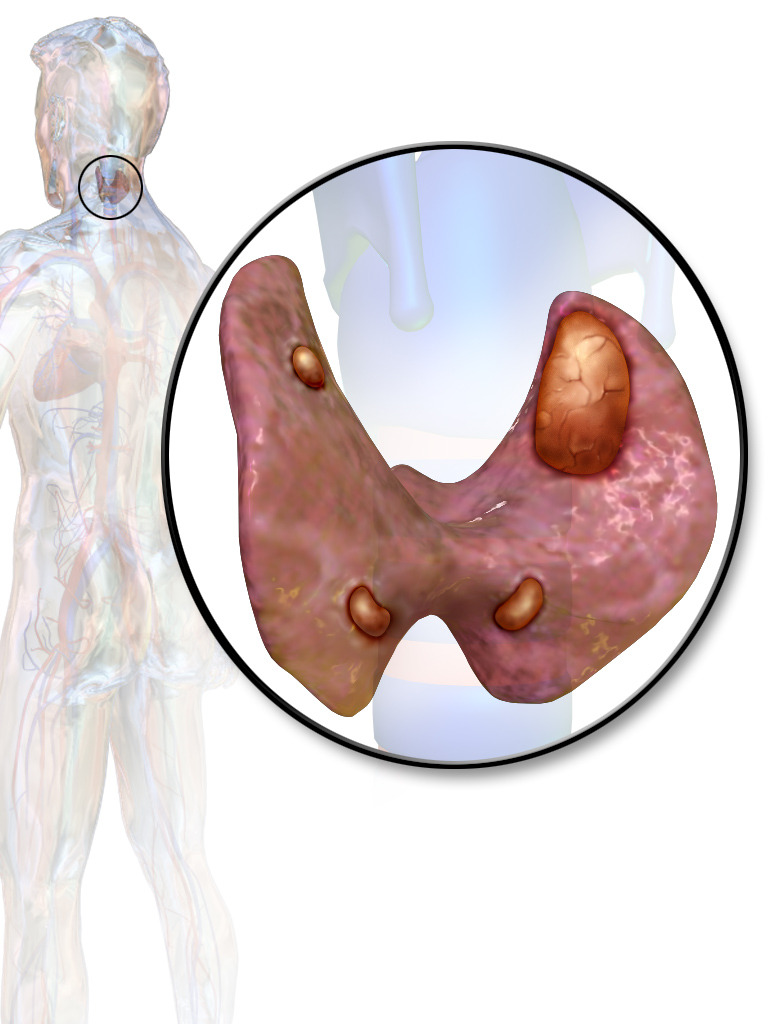
Adenoma da paratiroide envolvendo a glândula paratiroide superior esquerda
As outras três glândulas são exibidas de forma proeminente, mas as paratiroides normais são menores do que parecem (tamanho normal, 3–5 mm; 30–60 mg cada).
Hiperparatiroidismo primário:
Hiperparatiroidismo secundário:
Hiperparatiroidismo terciário:
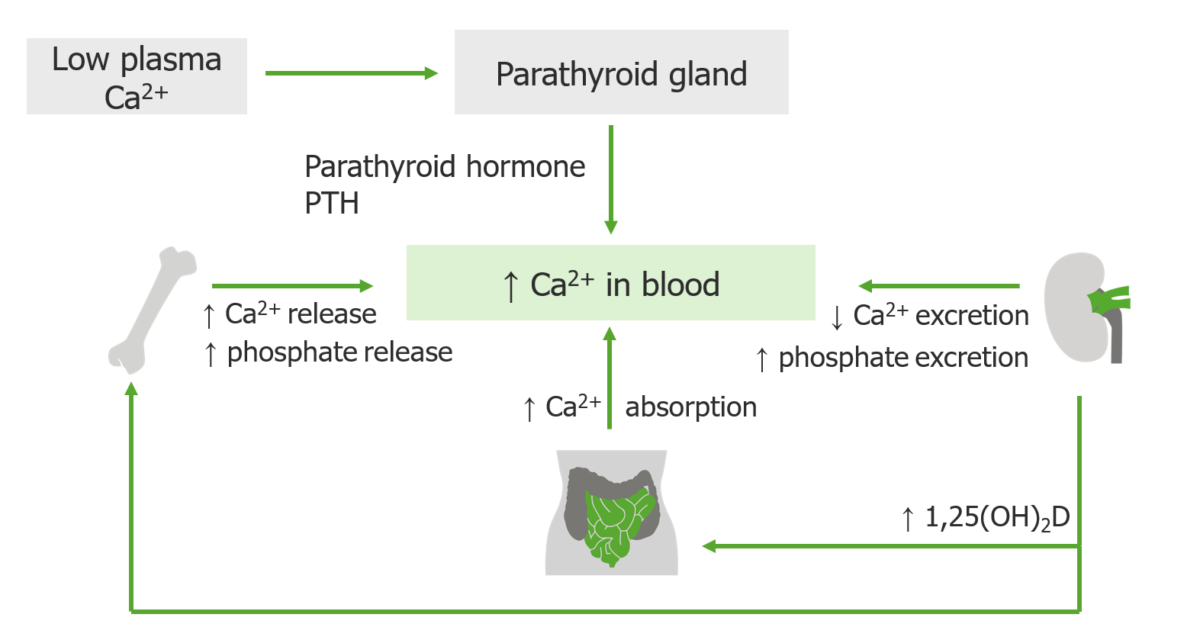
A hormona paratiroideia tem apenas uma função: corrigir a hipocalcemia e manter o nível sérico de cálcio dentro de limites apertados.
Se o cálcio sérico estiver baixo, as quatro glândulas paratiroides secretam PTH, que é produzida e armazenada nas glândulas. Quando libertada, a PTH atua com e através da vitamina D para repor o nível de cálcio normal.
Mais de 50% dos pacientes são assintomáticos ou apresentam sintomas inespecíficos.
Mnemónica para HP: Stones, bones, groans and moans (cálculos, ossos, gemidos e lamentações):
Outros sintomas incluem:
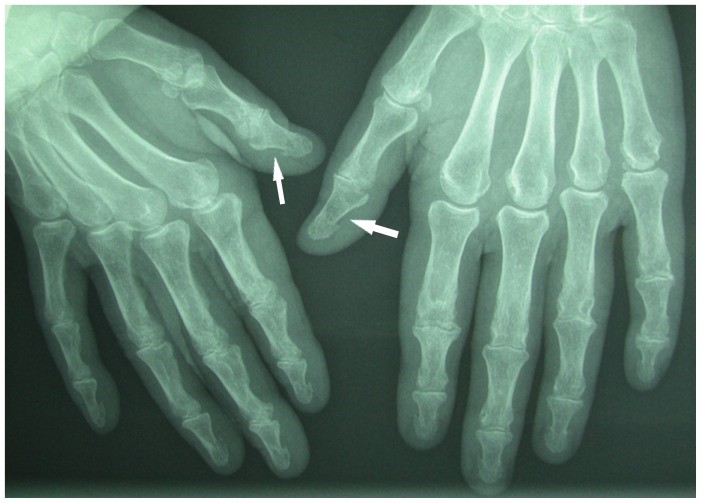
Radiografia da mão numa mulher de 64 anos com hiperparatiroidismo secundário ligeiro e uma longa história de tricô, mostrando reabsorção óssea subperiosteal em ambas as falanges terminais do polegar.
A reabsorção óssea devido ao hiperparatiroidismo é geralmente vista nos tufos falangeais e nas faces externas das falanges médias do segundo e terceiro dedos. A localização incomum nos polegares neste paciente pode ser devido a uma combinação de trauma repetitivo e hiperparatiroidismo.
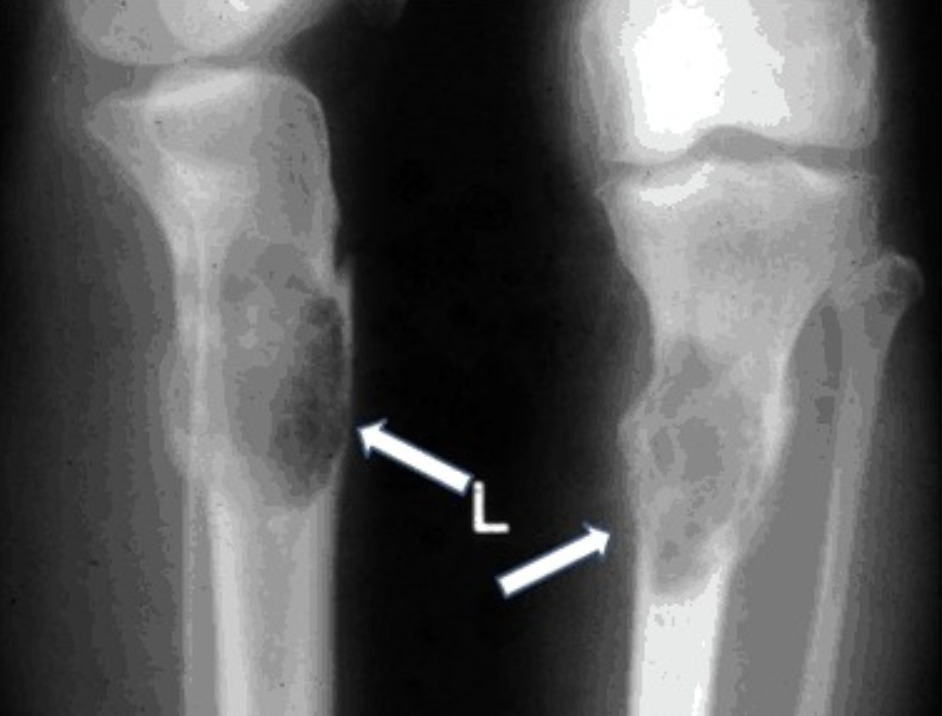
Radiografias do membro inferior esquerdo em duas incidências ortogonais mostrando osteíte fibrosa quística apresentando-se como um espaço ósseo quístico/lítico preenchido com tecido fibroso castanho (setas) conhecido como “tumor castanho”:
Os tumores castanhos são vistos menos frequentemente no hiperparatiroidismo hoje, porque a doença geralmente é diagnosticada num estádio anterior.
Tratamento médico:
Cirurgia:
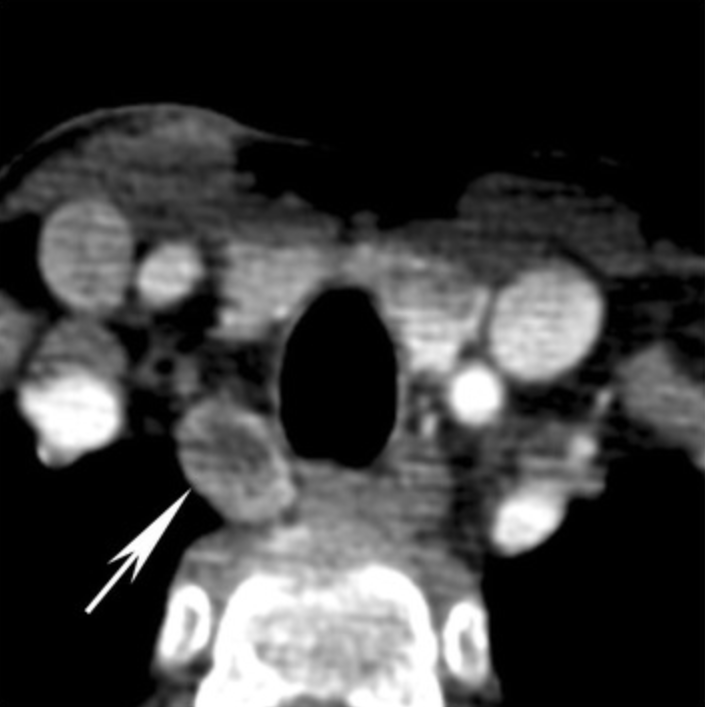
Adenoma de paratiroide (seta) com alteração quística:
O tumor estende-se até ao sulco traqueoesofágico direito.
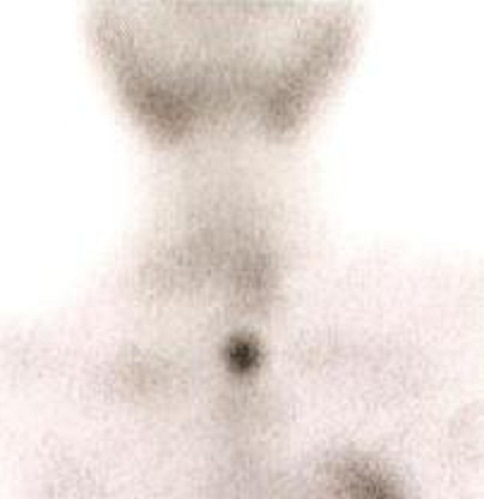
A cintigrafia da paratiroide de Sestamibi revelou um aumento da captação focal compatível com adenoma da paratiroide no pólo inferior esquerdo da glândula tiroide
Imagem: “Serial pathologic fractures of five long bones on four separate occasions in a patient with primary hyperparathyroidism, challenges of management in a developing country: a case report” por Olatoke, S.A., et al. Licença: CC BY 2.0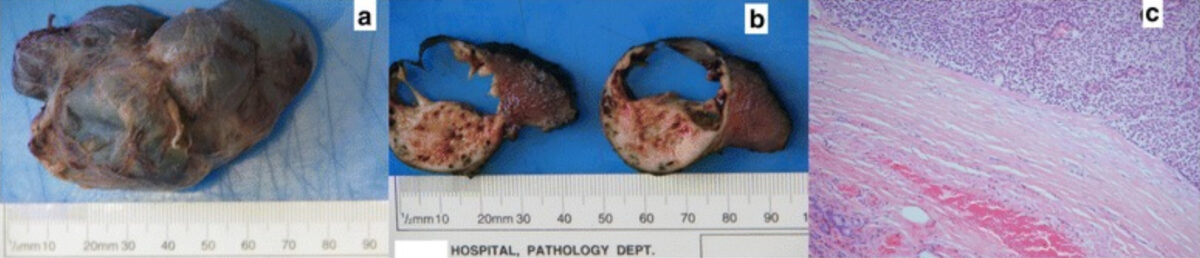
a: Adenoma da paratiroide gigante após resseção e fixação em formalina
b: Secções transversais da massa multiloculada
c: Visão microscópica de baixa potência de células adenomatosas na parte superior direita da fotografia, adjacente a tecido fibroso espesso rosa; um pequeno aglomerado de tecido glandular tiroideu normal comprimido está no canto inferior esquerdo.
Tratamento médico: