A doença de Whipple é uma síndrome rara de má absorção com manifestações sistémicas (neurológicas, cardíacas e musculoesqueléticas) causada pela bactéria Tropheryma whipplei. Os doentes geralmente apresentam perda de peso, diarreia/esteatorreia e artralgias, bem como manifestações neurológicas e cardíacas. A doença de Whipple é diagnosticada com biópsia após a visualização de macrófagos espumosos, positivos para ácido periódico-Schiff (PAS, pela sigla em inglês) nos tecidos envolvidos ou com PCR para o ADN bacteriano. É tratada com antibióticos, nomeadamente ceftriaxone ou penicilina G e sulfametoxazol.
Última atualização: May 7, 2025
A doença de Whipple é uma síndrome de má absorção com manifestações sistémicas que é causada por infeção por Tropheryma whipplei.
O agente causador é o T. whipplei :
A imunodeficiência do hospedeiro tem sido implicada em infeções sintomáticas.
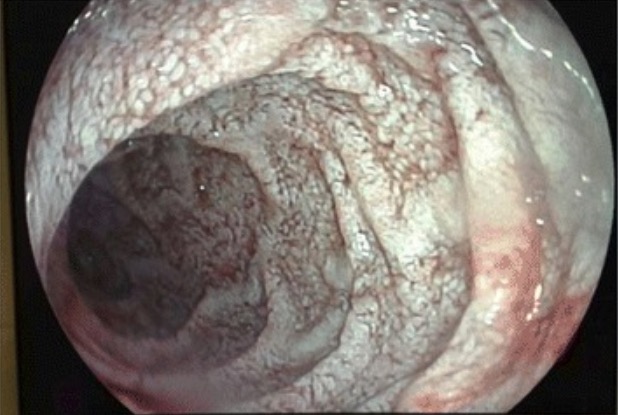
Visão endoscópica da mucosa jejunal na doença de Whipple:
lesões brancas compatíveis com linfangiectasia intestinal difusa
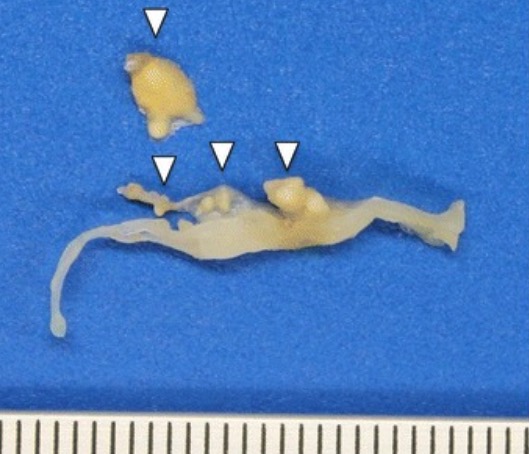
Amostra de válvula mitral nativa infetada por T. whipplei:
secção transversal da válvula a abrigar vegetações volumosas, amarelas brilhantes (pontas de seta), até 6 mm
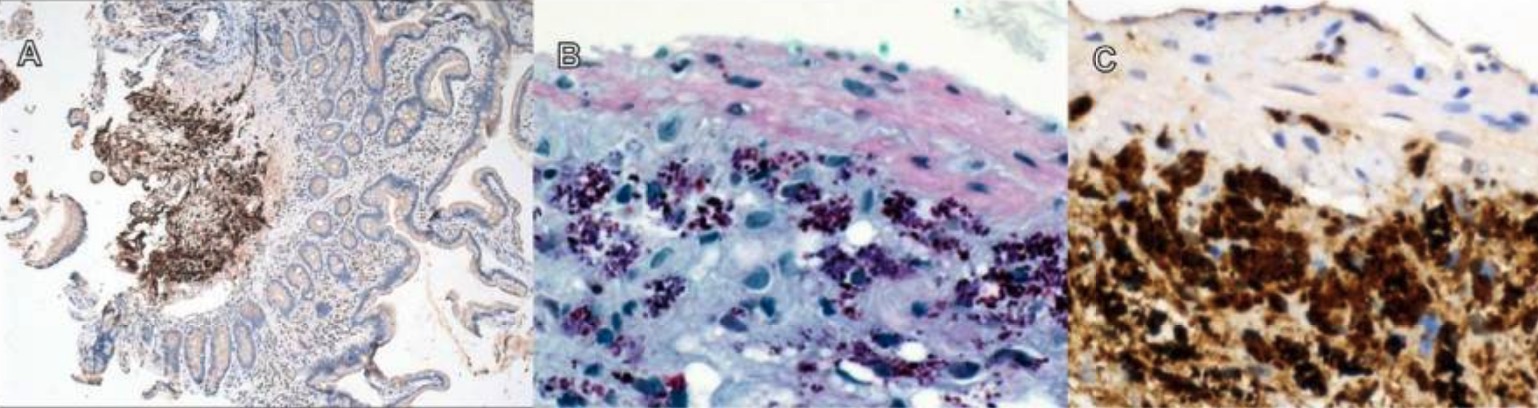
Infeção intestinal por T. whipplei:
A: ampliação de 40x, imunocoloração de T. whipplei visualizada com hematoxilina
B: ampliação de 400x, PAS + macrófagos
C: ampliação de 400x, agregação submucosa densa de T. whipplei
A base do tratamento é antibioterapia: