A dermatomiosite (DM) é uma miopatia inflamatória autoimune. Embora a sua etiologia não seja clara, existem várias associações genéticas e ambientais. A dermatomiosite é frequente em mulheres por volta dos 50 anos. Os doentes apresentam fraqueza proximal e simétrica, manifestações cutâneas características e sintomas sistémicos. O diagnóstico baseia-se na apresentação clínica e estudo analítico, sendo confirmado com biópsia muscular. Os marcadores específicos da DM são anticorpos como o anti-Mi-2. O tratamento inclui glucocorticoides sistémicos, imunossupressores e fisioterapia. Todos os doentes devem ser submetidos a rastreio oncológico dado existir uma forte associação de DM com malignidade.
Última atualização: Mar 25, 2025
A dermatomiosite (DM) é uma miopatia inflamatória idiopática e imunomediada que causa uma fraqueza muscular progressiva, proximal e simétrica, assim como manifestações cutâneas características.
A síndrome antissintetase é um subtipo de DM caracterizada pela presença de anticorpos antissintetase e por determinadas manifestações extramusculares.
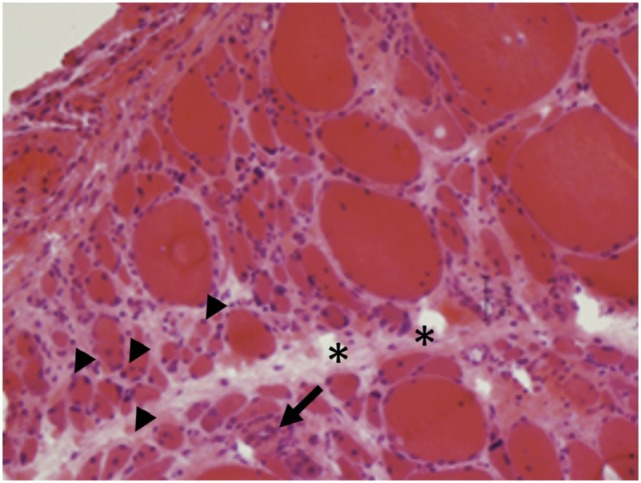
Achados histológicos da dermatomiosite:
São características da dermatomiosite a atrofia perifascicular (pontas de flechas) e os infiltrados inflamatórios (setas).
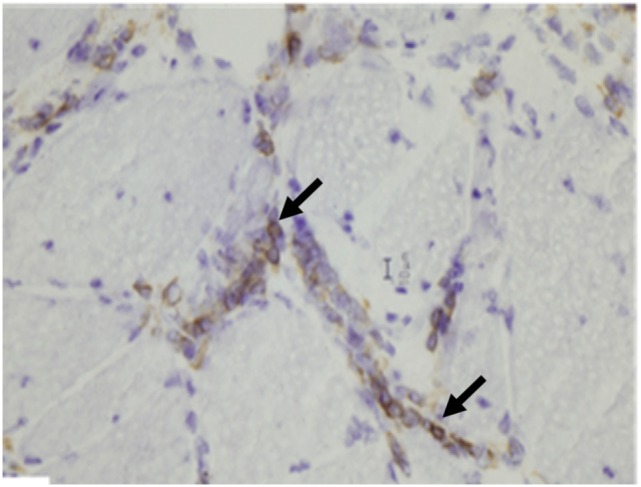
Achados histológicos da dermatomiosite:
Na dermatomiosite são observados agregados de linfócitos B (setas) CD20 positivos pela coloração com imunohistoquímica
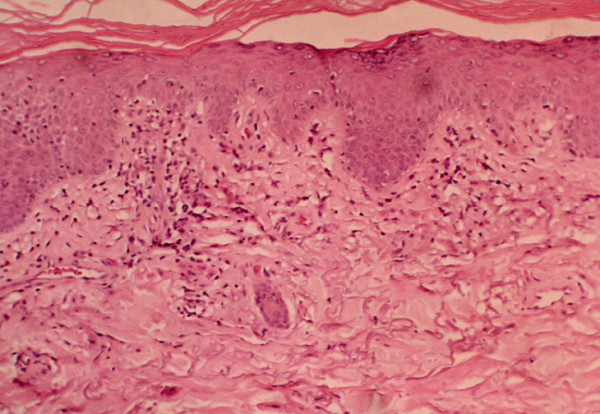
Achados histológicos da dermatomiosite:
Na dermatomiosite são encontradas alterações vacuolares do epitélio colunar e infiltrado inflamatório linfocitário na interface derme-epiderme.
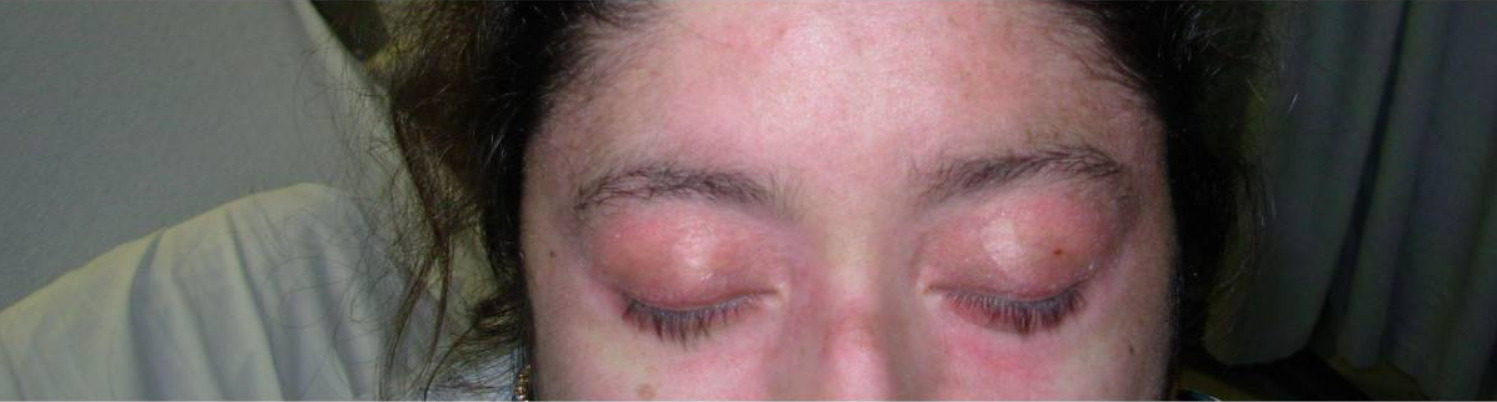
Rash heliotrópico na dermatomiosite:
Pode ser observado um eritema em redor das pálpebras superiores com edema periorbitário.
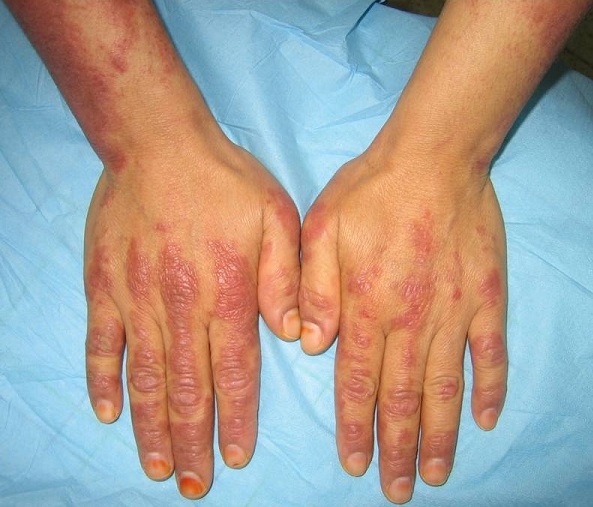
Pápulas de Gottron na dermatomiosite:
Manifestação cutânea observada na face dorsal das articulações metacarpofalângicas e interfalângicas.
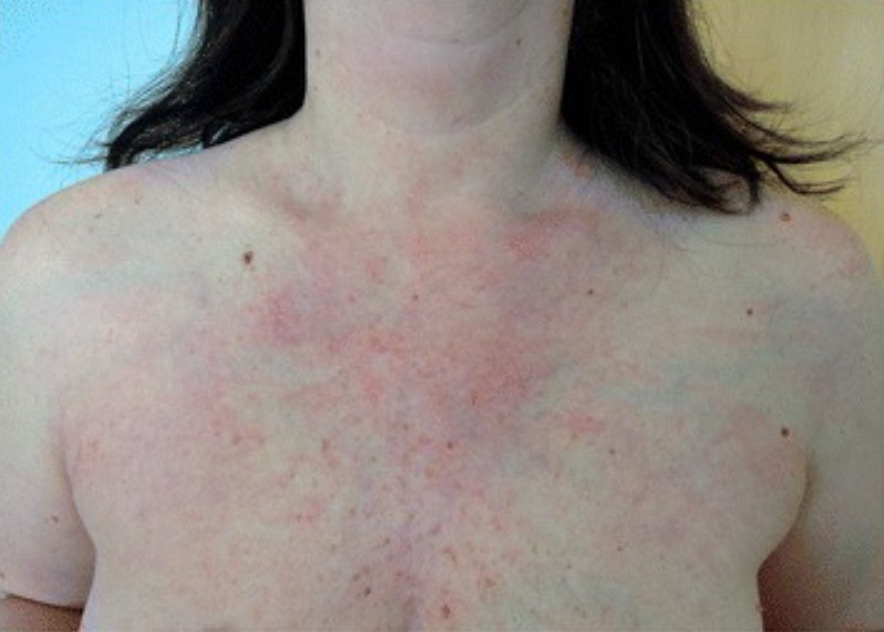
Sinal em “V” observado na dermatomiosite: eritema macular cutâneo, fotodistribuído e semelhante à letra V na região anterior do peito
Imagem: “Dermatomyositis with anti-TIF-1γ antibodies as a presenting symptom of underlying triple-negative breast cancer: A case report” de BMC Cancer. Licença: CC BY 4.0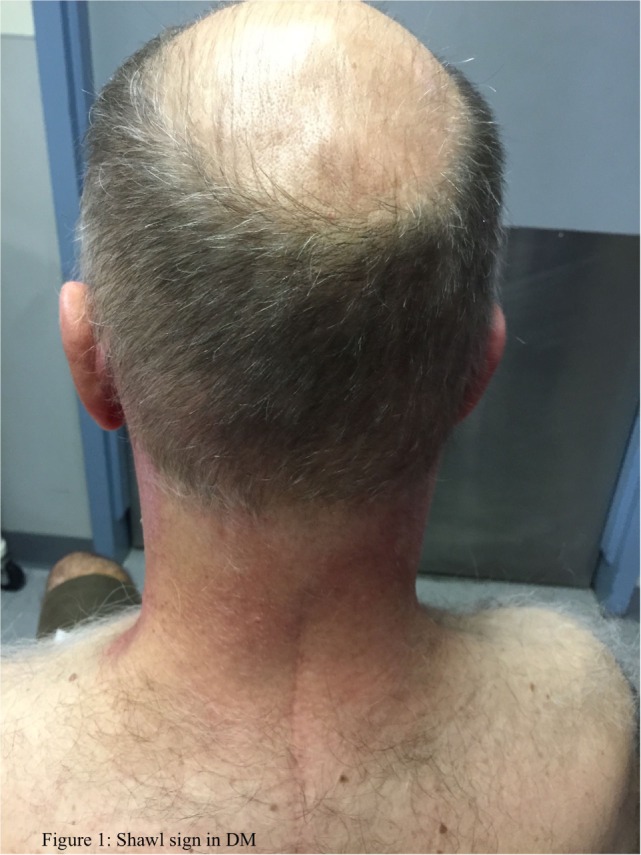
Sinal do xaile na dermatomiosite
Imagem: “Idiopathic inflammatory myopathies: Clinical approach and management” de Malik A, Hayat G, Kalia JS, Guzman MA. Licença: CC BY 4.0O tratamento da DM é dirigido à recuperação da força muscular e diminuição da inflamação.