A criptorquidia é uma das anomalias congénitas mais comuns em meninos. Normalmente, esta condição assintomática apresenta-se durante um exame de rotina infantil em que 1 ou ambos os testículos não são palpáveis no escroto. O diagnóstico depende do exame físico e a ecografia é realizada apenas quando há suspeita de outros distúrbios. O tratamento depende da idade do paciente e da posição do testículo. Em meninos com testículo não descido persistente aos 6 meses de idade, é improvável que a condição se resolva espontaneamente. Se o testículo for palpável, mas não na localização intraescrotal dependente, é preferível uma orquipexia (trazer o testículo ao escroto). Se o testículo não for palpável, é necessária uma laparoscopia diagnóstica para inspecionar um testículo intra-abdominal, o que requer uma orquipexia de Fowler-Stephen faseada.
Última atualização: Jan 5, 2025
Criptorquidia é a ausência de 1 ou ambos os testículos no escroto. Os testículos criptográficos (“testículos ocultos”) podem ser não descendentes ou estar ausentes (atrofiados).
A patogénese geral não é bem compreendida, mas é afetada por fatores embrionários hormonais e anatómicos.
Descida mecânica normal:
Mecanismos defeituosos nas diferentes fases de descida:
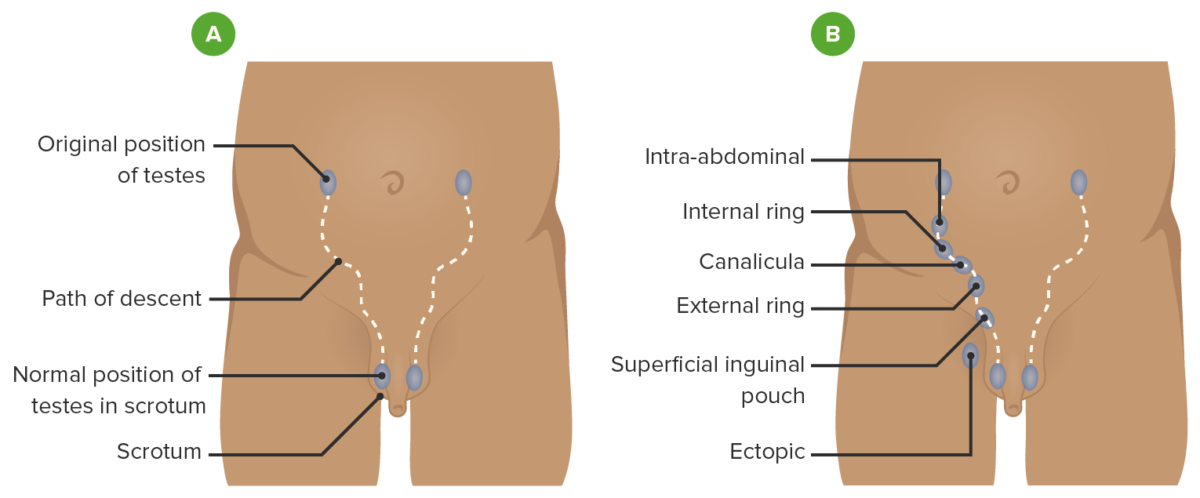
Caminho de descida do testículo
A: trajeto normal que o testículo segue ao descer para o escroto
B: possíveis locais onde um testículo não descido pode ser encontrado
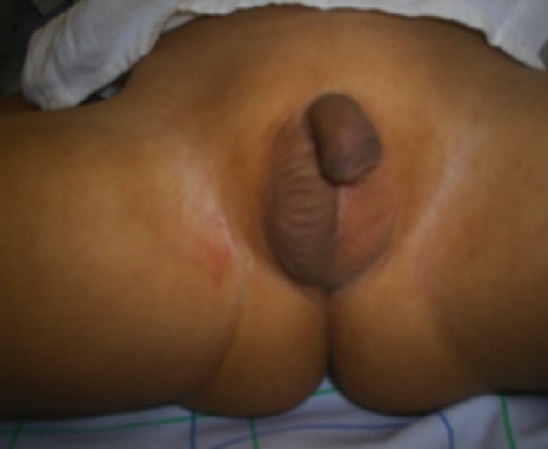
Testículo não descido: um testículo esquerdo não palpável e um testículo direito palpável na posição escrotal
Imagem : Case 2” por Department of Endocrinology, Mohammed VI Hospital, Medical School, Mohammed the First University, 60 000 Oujda, Morocco. Licença: CC BY 3.0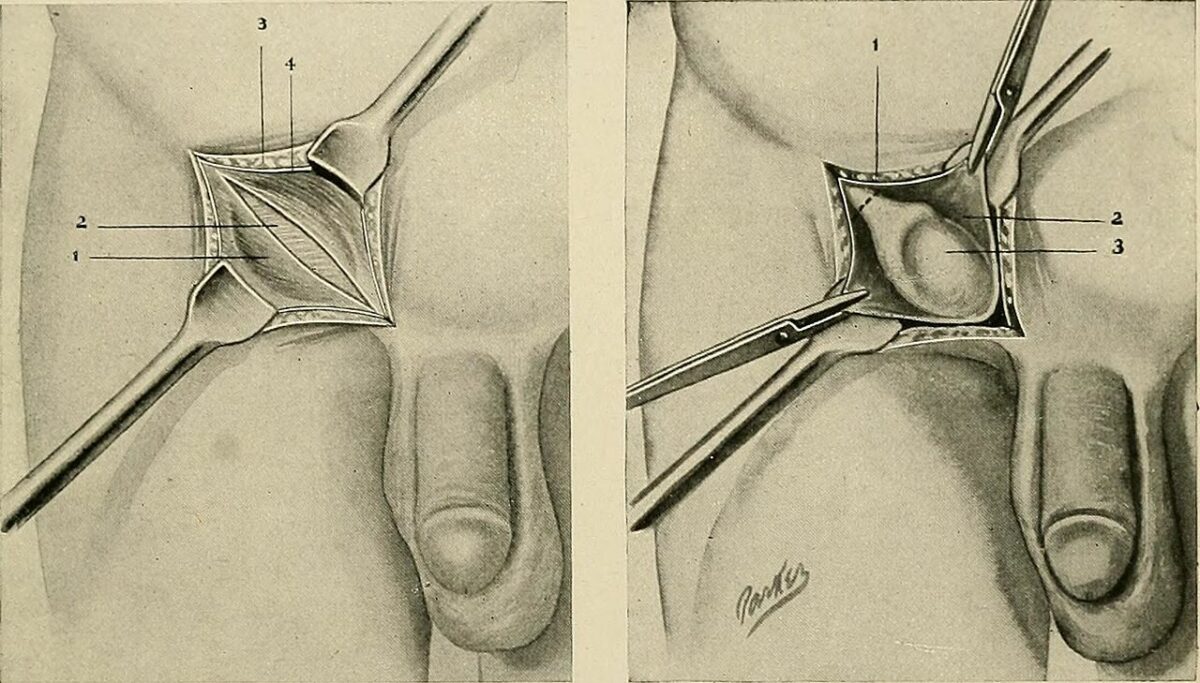
Correção cirúrgica do testículo não descido
Esquerda: disseção da região inguinal
Direita: abordagem inguinal para orquipexia com o testículo exposto no canal inguinal