La criptorquidia es una de las anomalías congénitas más comunes en los niños pequeños. Por lo general, esta condición asintomática se presenta durante un examen de rutina de un niño sano en el que uno o ambos testículos no son palpables en el escroto. El diagnóstico depende del examen físico, y el ultrasonido se realiza solamente cuando se sospecha de otros trastornos. El tratamiento depende de la edad del paciente y de la posición de los testículos. En los niños con testículos no descendidos que persisten a la edad de 6 meses es poco probable que la condición se resuelva espontáneamente. Si el testículo es palpable, pero no se encuentra en la ubicación intraescrotal dependiente, se prefiere una orquidopexia (llevar el testículo al escroto). Si el testículo no es palpable, es necesario realizar una laparoscopia diagnóstica para buscar un testículo intraabdominal, lo que requiere una orquidopexia de Fowler-Stephen por tiempos.
Última actualización: Nov 18, 2024
La criptorquidia es la ausencia de uno o ambos testículos en el escroto. Los testículos criptórquidos («testículos ocultos») pueden no descender o estar ausentes (atrofiados).
La patogénesis en general no se conoce bien, pero se ve afectada por factores hormonales y anatómicos embrionarios.
Descenso mecánico normal:
Mecanismos defectuosos en las diferentes fases del descenso:
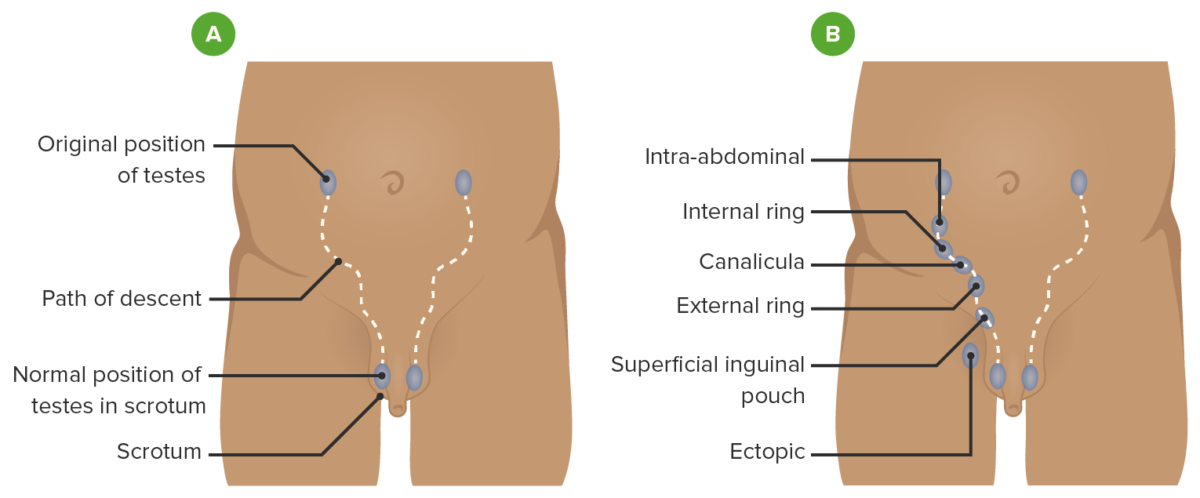
Ruta de descenso de los testículos
A: camino normal que siguen los testículos al descender al escroto
B: posibles localizaciones donde se puede encontrar un testículo no descendido
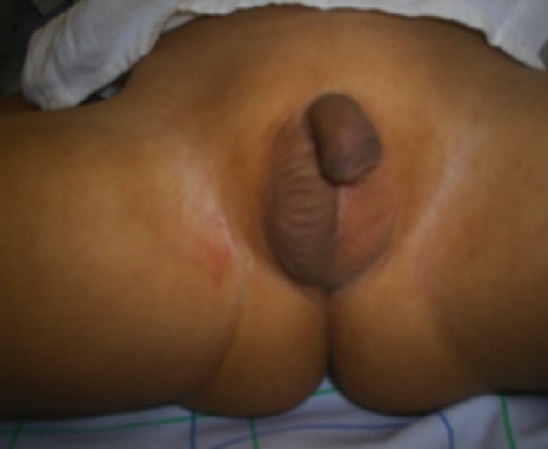
Testículo no descendido: testículo izquierdo no palpable y testículo derecho palpable en posición escrotal
Imagen: “Case 2” por Department of Endocrinology, Mohammed VI Hospital, Medical School, Mohammed the First University, 60 000 Oujda, Morocco. Licencia: CC BY 3.0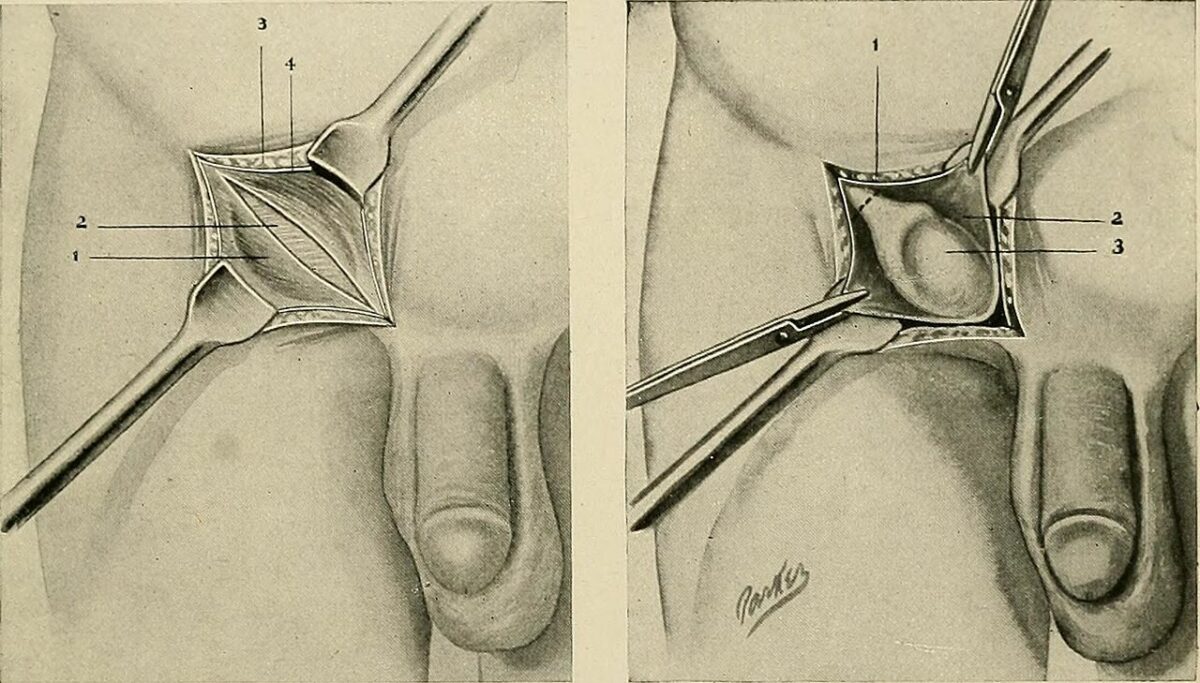
Corrección quirúrgica de los testículos no descendidos
Izquierda: disección de la región inguinal
Derecha: abordaje inguinal para la orquidopexia con el testículo expuesto en el canal inguinal