A celulite é uma infeção comum causada por bactérias que afeta a derme e o tecido subcutâneo da pele. É frequentemente causada por Staphylococcus aureus e Streptococcus pyogenes. A infeção da pele apresenta-se como uma área eritematosa e edemaciada com dor e calor. Os limites da infeção não são bem delineados. Os membros inferiores são o local mais frequente de infeção, mas a celulite pode ocorrer em qualquer parte do corpo. O diagnóstico é geralmente clínico e o tratamento passa por antibióticos orais e/ou parentéricos. A cobertura para MRSA pode ter de ser adicionada, dependendo da presença de fatores de risco.
Última atualização: Jun 14, 2022
A celulite é definida pela inflamação da pele e do tecido subcutâneo. Frequentemente é devido a infeção.
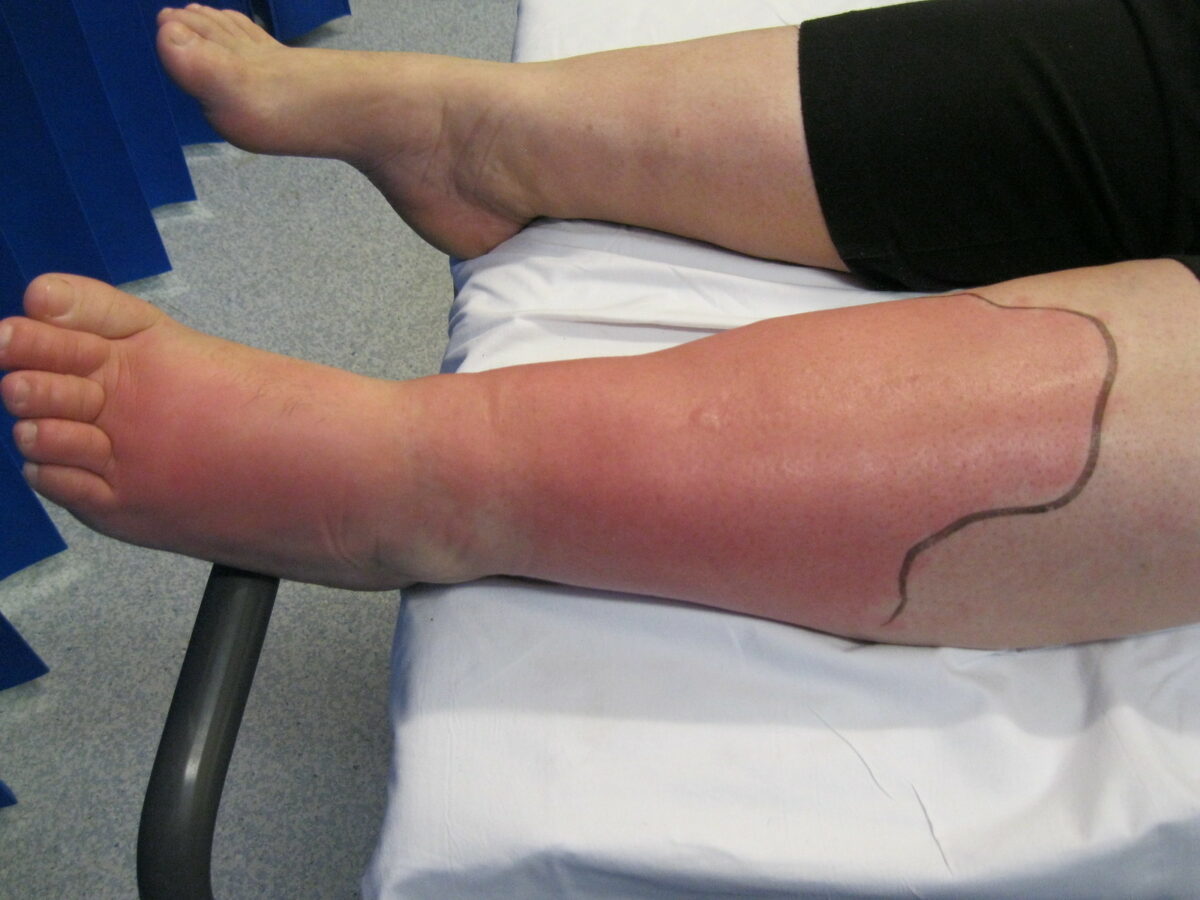
Celulite do membro inferior esquerdo:
Edema e eritema da pele são observados na perna e no pé esquerdos.
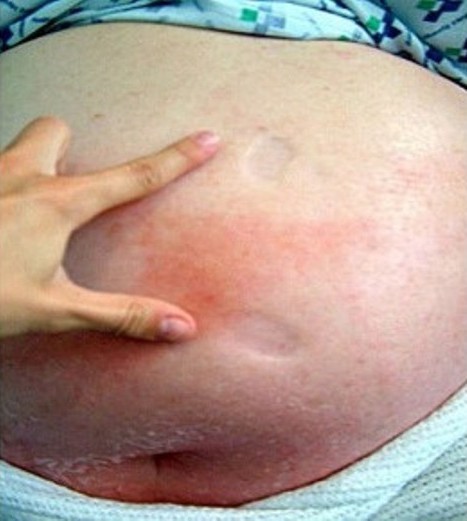
Celulite da parede abdominal:
A imagem mostra edema acentuado e eritema com limites mal demarcados pela celulite.
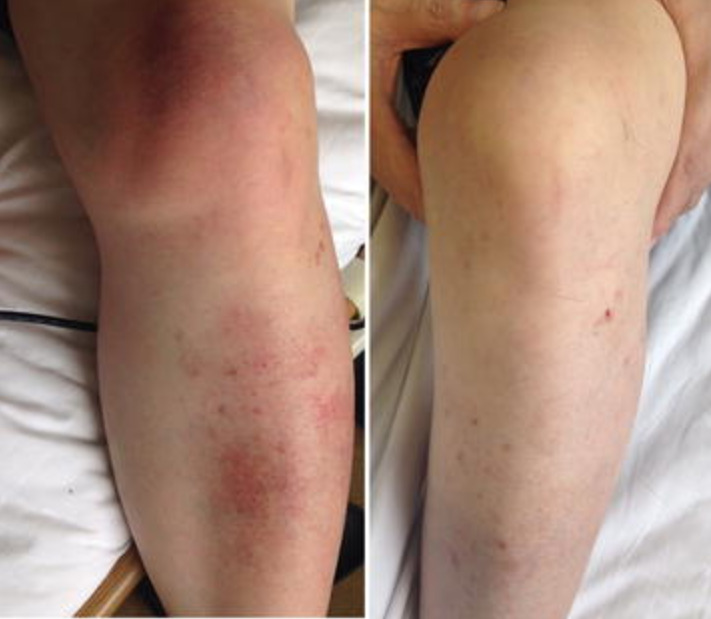
Celulite na perna e joelho esquerdos:
Esquerda: Edema local com descoloração da pele rosa-salmão e o calor local é evidente.
Direita: perna após 6 semanas de antibioterapia