Existem vários tipos diferentes de malignidades que podem afetar a vulva. O tipo histológico mais comum é o carcinoma de células escamosas (ou carcinoma espinocelular - CEC), responsável por aproximadamente 75%–85% de todos os cancros vulvares. Outros tipos incluem melanoma, carcinoma basocelular, sarcoma, malignidade das glândulas de Bartholin e doença de Paget da vulva (um adenocarcinoma). O carcinoma de células escamosas está tipicamente associado à infeção por HPV de alto risco ou ao líquen escleroso. O cancro vulvar apresenta-se como lesões vulvares que podem ter uma variedade de aparências, incluindo massas verrucosas ou nodulares, placas escamosas, lesões pigmentadas e úlceras; prurido também é comum. O diagnóstico requer geralmente uma biópsia, e o tratamento é principalmente com excisão cirúrgica. Infelizmente, metástases dos gânglios linfáticos ocorrem precocemente na história natural da doença e estão associadas a mau prognóstico.
Última atualização: May 10, 2022
O cancro vulvar é uma malignidade da vulva, que inclui estruturas da genitália feminina externa:
O cancro da vulva é um cancro raro que constitui apenas 0,3% dos novos diagnósticos de cancro.
Os subtipos histológicos do cancro vulvar incluem:
O cancro vulvar é estadiado com base no tamanho e localização do tumor, envolvimento dos gânglios linfáticos regionais e presença de metástases.
O cancro vulvar desenvolve-se quando há proliferação celular descontrolada no tecido vulvar. Este cancro pode progredir a partir de uma lesão pré-maligna causada por uma infeção pelo HPV ou pode-se desenvolver a partir de outras mutações não relacionadas com HPV.
Os SILs vulvares são anormalidades do epitélio escamoso. Previamente referidas como neoplasia intraepitelial vulvar (VIN, pela sigla em inglês), o termo preferido agora é SIL, que pode ser classificado como:
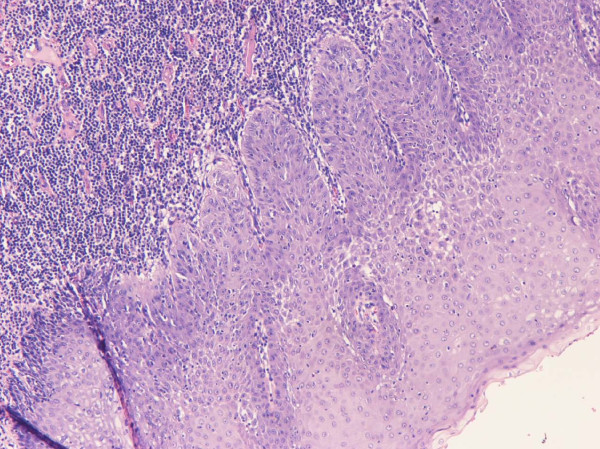
Lesão intraepitelial escamosa de baixo grau
Imagem : “Vulvar intra-epithelial neoplasia (VIN grade I)” por Kotsopoulos IC, et al. Licença: CC BY 2.0O cancro vulvar de CEC associado ao HPV é mais frequentemente devido ao HPV-16. O HPV tem a capacidade de afetar a expressão da proteína da célula hospedeira:
O cancro vulvar de CEC não associado ao HPV ocorre mais frequentemente na presença de líquen escleroso.
O cancro vulvar é frequentemente assintomático nos seus estadios iniciais. Os primeiros sintomas tendem a ser leves e são facilmente desvalorizados pela mulher e/ou o seu médico.
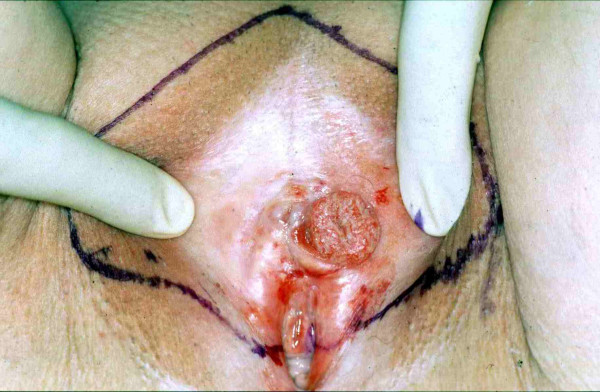
Carcinoma de células escamosas da vulva imediatamente antes da ressecção cirúrgica:
As margens da ressecção cirúrgica planeada estão marcadas.
O cancro vulvar é um diagnóstico histológico. Uma vez estabelecido o diagnóstico, o estadiamento requer uma combinação de avaliações clínicas e cirúrgicas.
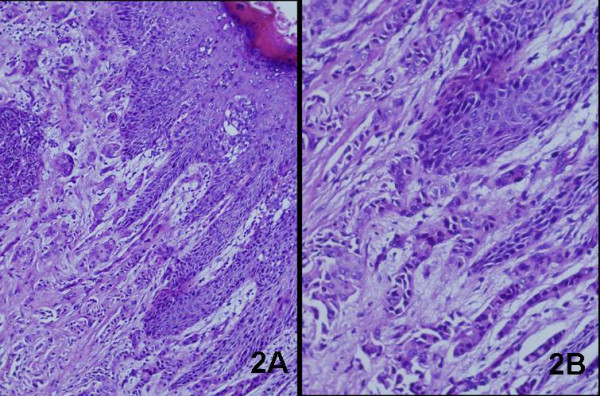
Carcinoma de células escamosas:
Este é o tipo histológico mais comum de cancro vulvar.
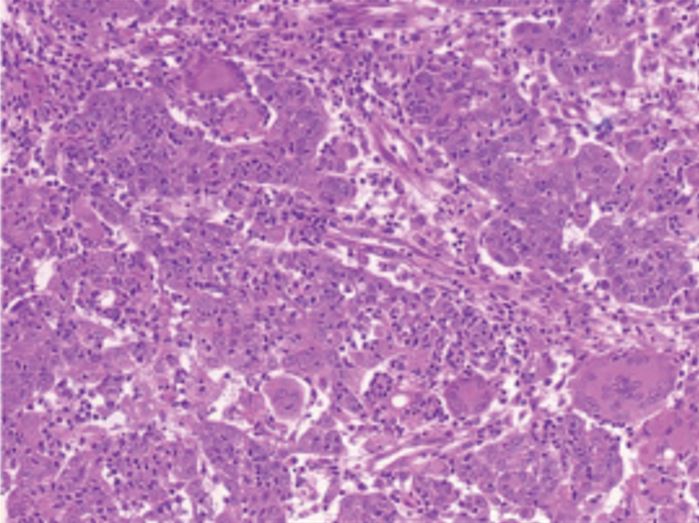
Doença de Paget da vulva
Imagem : “Histological assessment of EMPD.” por Wang X, Yang W, Yang J. Licença: CC BY 2.0A imagem das cavidades abdominopélvica e/ou torácica é frequentemente indicada para complementar o exame objetivo e auxiliar no estadiamento e planeamento cirúrgico.
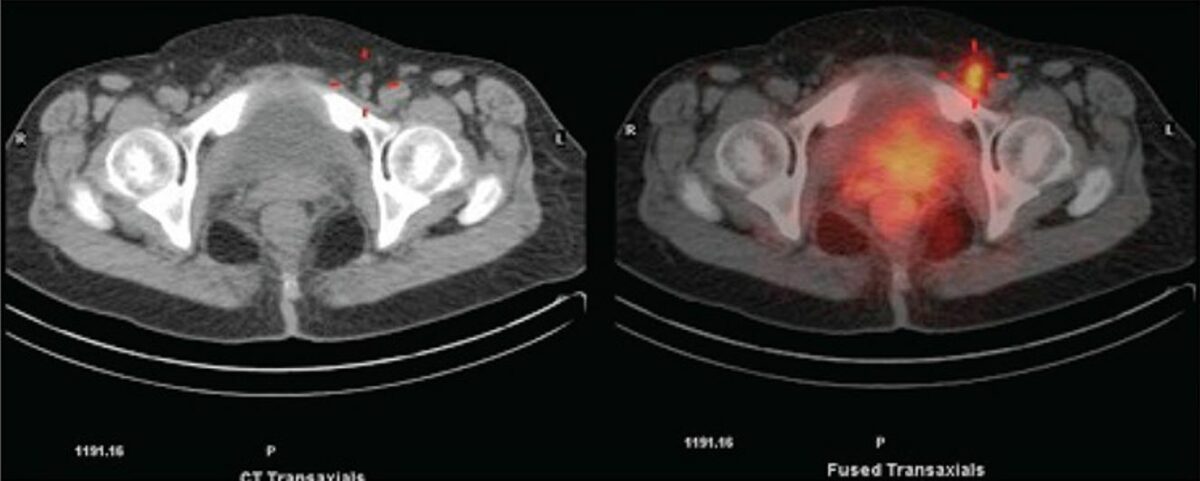
Esquerda: imagem de TC da pelve que mostra um gânglio linfático inguinal esquerdo aumentado
Direita: SPECT que mostra captação do “tracer” focal no gânglio linfático inguinal esquerdo
Observar também a intensa atividade do marcador na vulva (local da injeção).
O cancro da vulva é tratado principalmente com cirurgia, embora uma combinação de cirurgia, radioterapia e quimioterapia seja frequentemente usada. O plano de tratamento específico depende da doença e das comorbidades da mulher.