O cancro da tiroide é um tumor maligno que surge das células da glândula tiroideia: células foliculares da tiroide (carcinomas papilares, foliculares e anaplásicos) e células C produtoras de calcitonina (carcinomas medulares). Os cancros raros são derivados dos linfócitos (linfoma) e/ou elementos estromais e vasculares (sarcoma). As mutações driver que envolvem a via do recetor tirosina quinase (como RET e BRAF) e história familiar de cancro ou síndromes relacionadas aumentam o risco. A exposição à radiação ionizante e o aporte insuficiente de iodo também são considerados fatores de risco. Os principais tipos podem apresentar-se através de nódulos tiroideus ou nódulos linfáticos cervicais aumentados. A abordagem diagnóstica inclui o doseamento da hormona estimuladora da tiroide, ecografia e biópsia. As opções de tratamento englobam a remoção cirúrgica da tiroide, com terapêutica com iodo radioativo e terapêutica sistémica, dependendo do tipo e extensão da malignidade da tiroide.
Última atualização: Oct 12, 2022
O cancro da tiroide é um tumor maligno que surge das células da glândula tiroideia, nomeadamente células foliculares da tiroide (carcinomas papilares, foliculares e anaplásicos), células C produtoras de calcitonina (carcinomas medulares), linfócitos e/ou elementos estromais e vasculares.
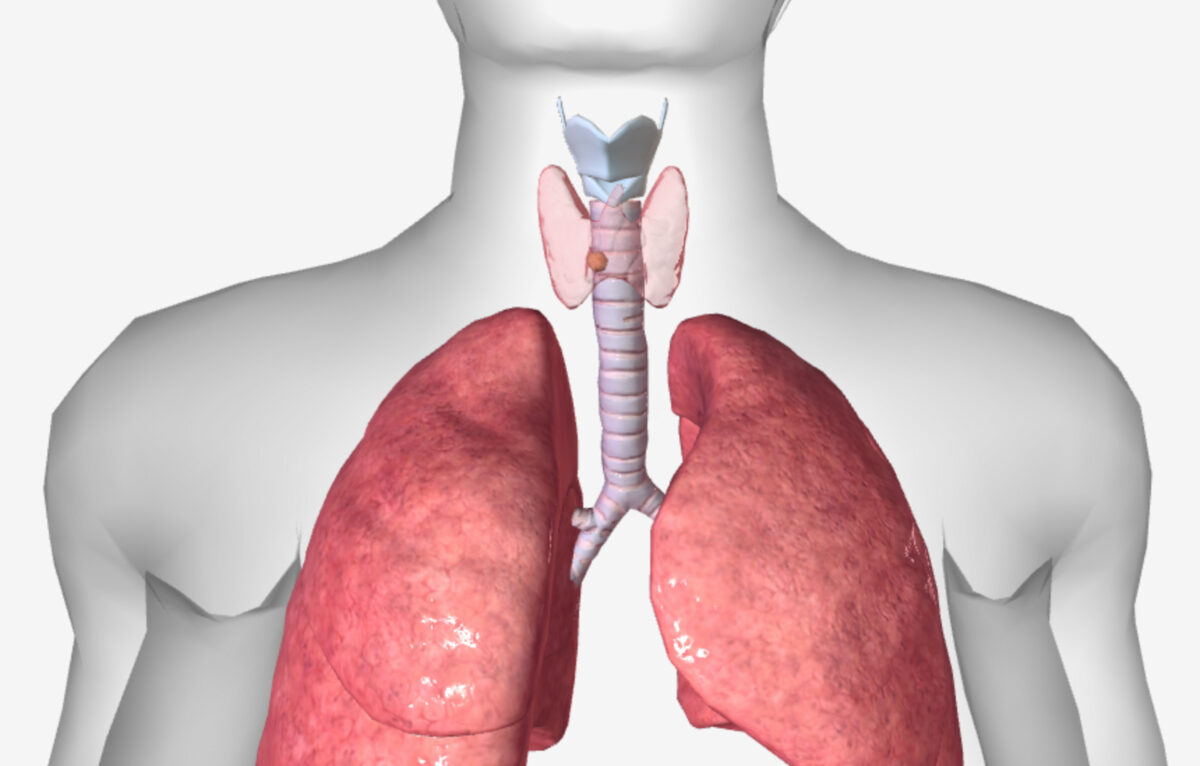
Cancro da tiroide:
Apresenta-se com um nódulo tiroideu solitário.
| Tipo | Incidência | Características clínicas |
|---|---|---|
| Diferenciado (origem nos tirócitos) | ||
| Carcinoma papilar |
|
|
| Carcinoma folicular |
|
|
| Indiferenciado (origem nos tirócitos) | ||
| Carcinoma anaplásico |
|
|
| Origem nas células C parafoliculares | ||
| Carcinoma medular |
|
|
| Tipo | Características histopatológicas |
|---|---|
| Carcinoma papilar |
|
| Carcinoma folicular |
|
| Carcinoma medular |
|
| Carcinoma anaplásico |
|
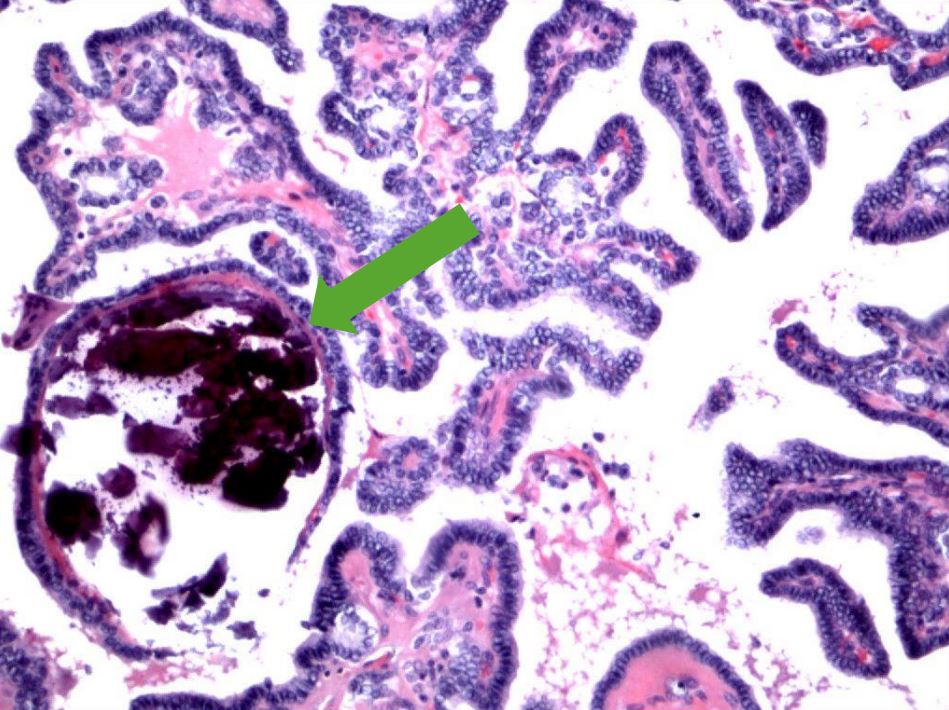
Carcinoma papilar da tiroide:
Observam-se as papilas ramificadas e as concreções azuis que representam os corpos dos psamomatosos (seta).
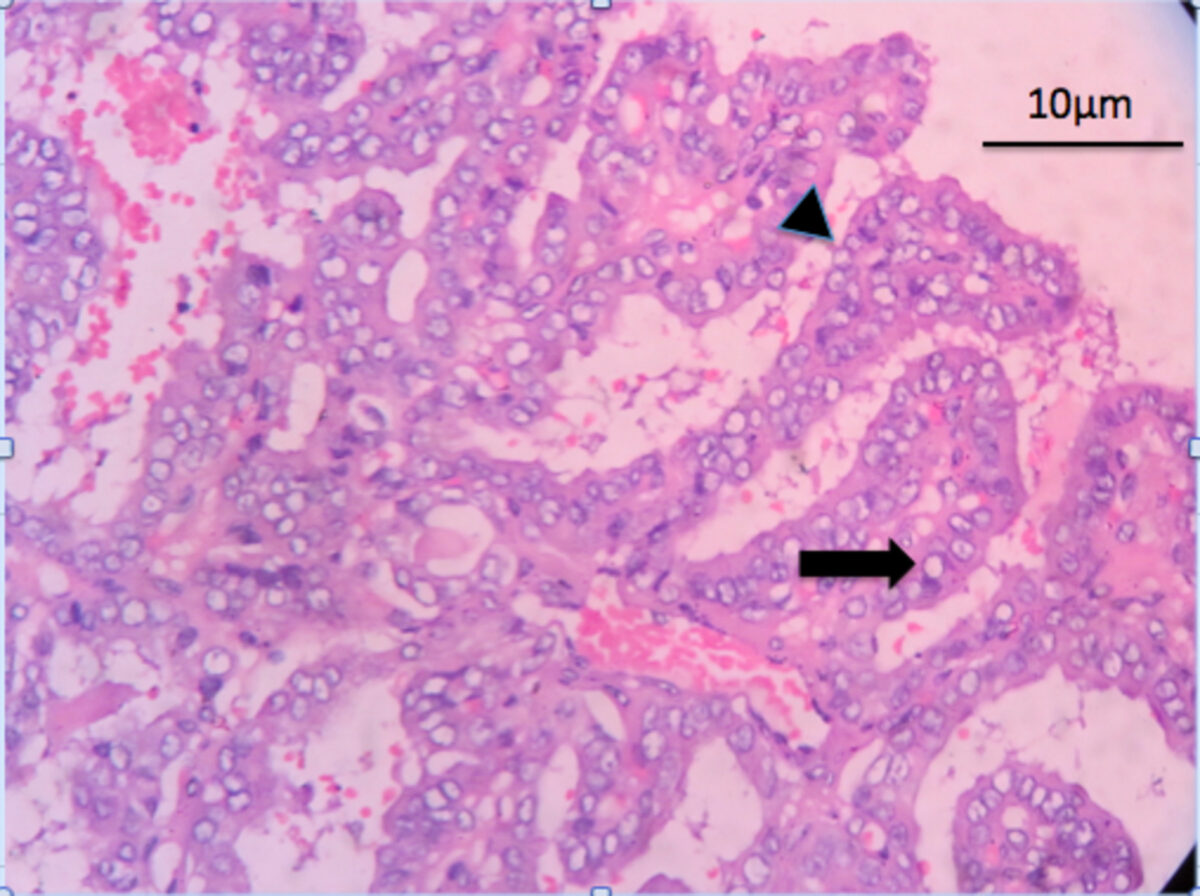
Características do carcinoma papilar da tiroide:
Amostra histopatológica corada com Hematoxilina-Eosina a demonstrar arquitetura papilar complexa (ponta da seta) com núcleo fibrovascular. As células tumorais apresentam um núcleo pálido: núcleos “Orphan Annie eye” (seta)
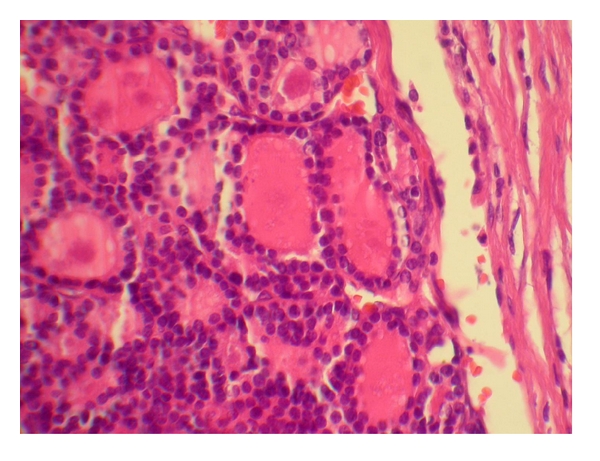
Carcinoma folicular da tiroide: carcinoma formado por folículos com pequenos núcleos uniformes
Imagem: “Occult follicular thyroid carcinoma presenting as a frontal bone metastasis: a case report” por Tahamtan M, Mokhtari M, Pakbaz S, Tahamtan M. License: CC BY 3.0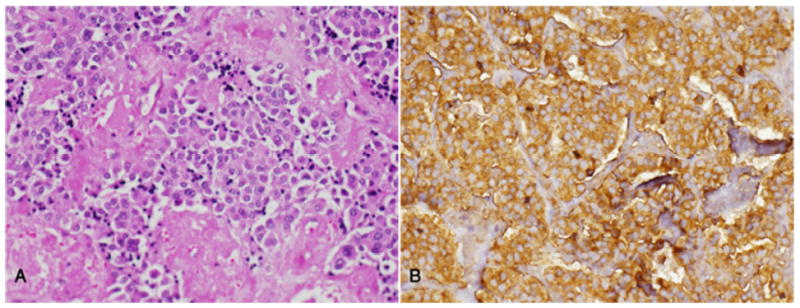
Carcinoma medular da tiroide:
A. Observam-se as camadas e ninhos de células tumorais num estroma amilóide.
B. Forte imunopositividade para a calcitonina, em todas as células tumorais
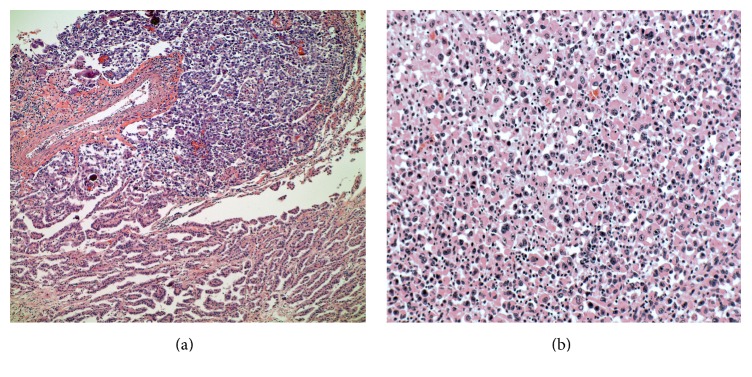
Carcinoma anaplásico da tiroide (carcinoma papilar que se converteu no tipo anaplásico):
(a) 10×: Carcinoma papilar da tiroide (inferior) com transformação em carcinoma anaplásico (superior)
(b) 20×: visualização de maior ampliação de uma amostra de carcinoma anaplásico com núcleos aumentados, nucléolos proeminentes e quantidades moderadas de citoplasma eosinofílico
Devem ser obtidos outros exames após o diagnóstico: