A amebíase, ou disenteria amebiana, é a infeção provocada pelo parasita Entamoeba histolytica. A transmissão é através da via fecal-oral ou pelo consumo de alimentos e água contaminados. A maioria dos pacientes infetados com E. histolytica são assintomáticos, mas cerca de 10% pode desenvolver disenteria. As infeções invasivas são caracterizadas por dor abdominal, febre e diarreia sanguinolenta, e podem levar a complicações graves, incluindo abcessos hepáticos, fístulas intestinais ou colite fulminante. O diagnóstico é geralmente feito com base na análise das fezes ou na deteção de marcadores imunológicos. O tratamento consiste no uso de agentes amebicidas absorvíveis, como o metronidazol, e agentes amebicidas intraluminais, como a paromomicina.
Última atualização: Aug 23, 2022
Microorganismo causador: parasitas protozoários anaeróbios do género Entamoeba
Atransmissão ocorre através da ingestão de quistos:
Fatores de risco e populações de alto risco:
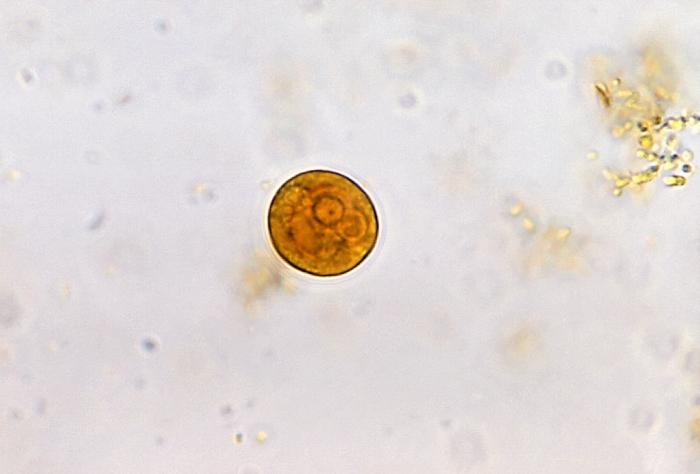
Fotomicrografia de Entamoeba histolytica durante o estadio em forma de quisto
Imagem: “Entamoeba histolytica cyst” de Yasser. Licença: CC BY 2.0
Trofozoítos de Entamoeba histolytica com eritrócitos ingeridos, com corante tricrómico:
Os eritrócitos ingeridos apresentam-se como inclusões escuras. Os parasitas possuem núcleos com cariótipo típico, pequeno, de localização central e cromatina periférica fina e uniforme. A eritrofagocitose, ou ingestão de glóbulos vermelhos, é a característica que distingue E. histolytica de E. dispar.
O ciclo de vida de Entamoeba spp. depende da infeção de um hospedeiro, dado que a transição entre as fases de vida ocorre no trato gastrointestinal do hospedeiro.
Estadio de quisto:
Estadio de trofozoíto:
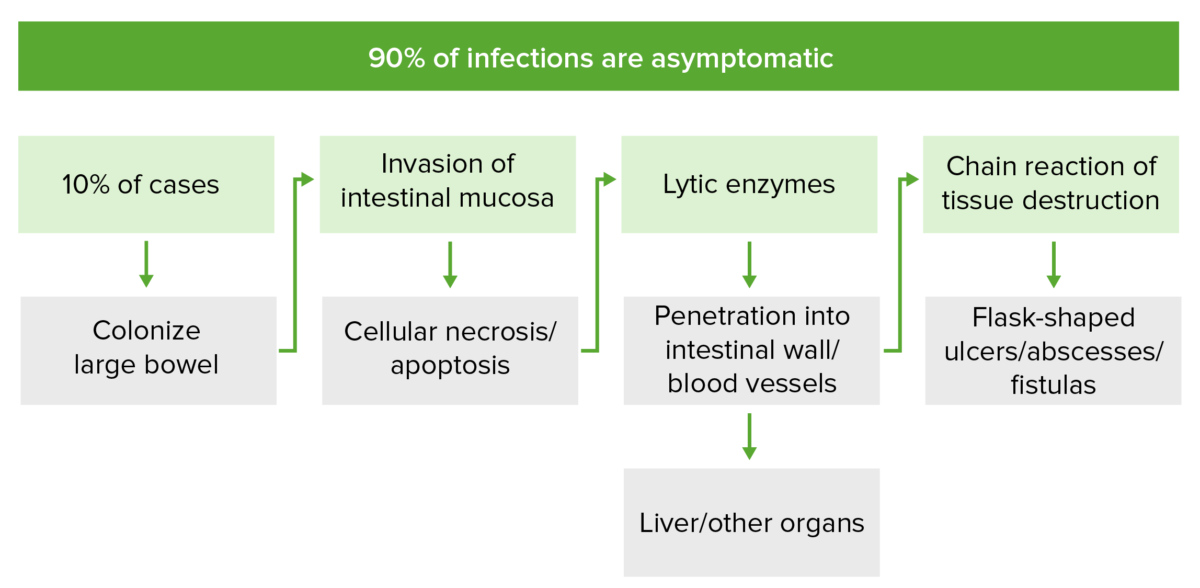
Patogénese da infeção por Entamoeba histolítica invasiva:
Em 10% dos casos, a espécie E. histolytica coloniza a mucosa do cólon e invade através da secreção de proteinases e enzimas líticas. Estas alterações levam a necrose celular e lise das membranas, respetivamente. A cadeia de eventos descrita induz a apoptose das células da mucosa e interfere com as junções intercelulares de oclusão, permitindo a formação de úlceras em forma de frasco, abcessos e fístulas. A invasão pode atingir o sistema venoso portal, através do qual E. histolytica pode migrar para outros órgãos.
O período de incubação é geralmente de 2-4 semanas depois de ingerido, mas os sintomas podem desenvolver-se até 1 ano após a infeção.
90% das infeções por Entamoeba são assintomáticas:
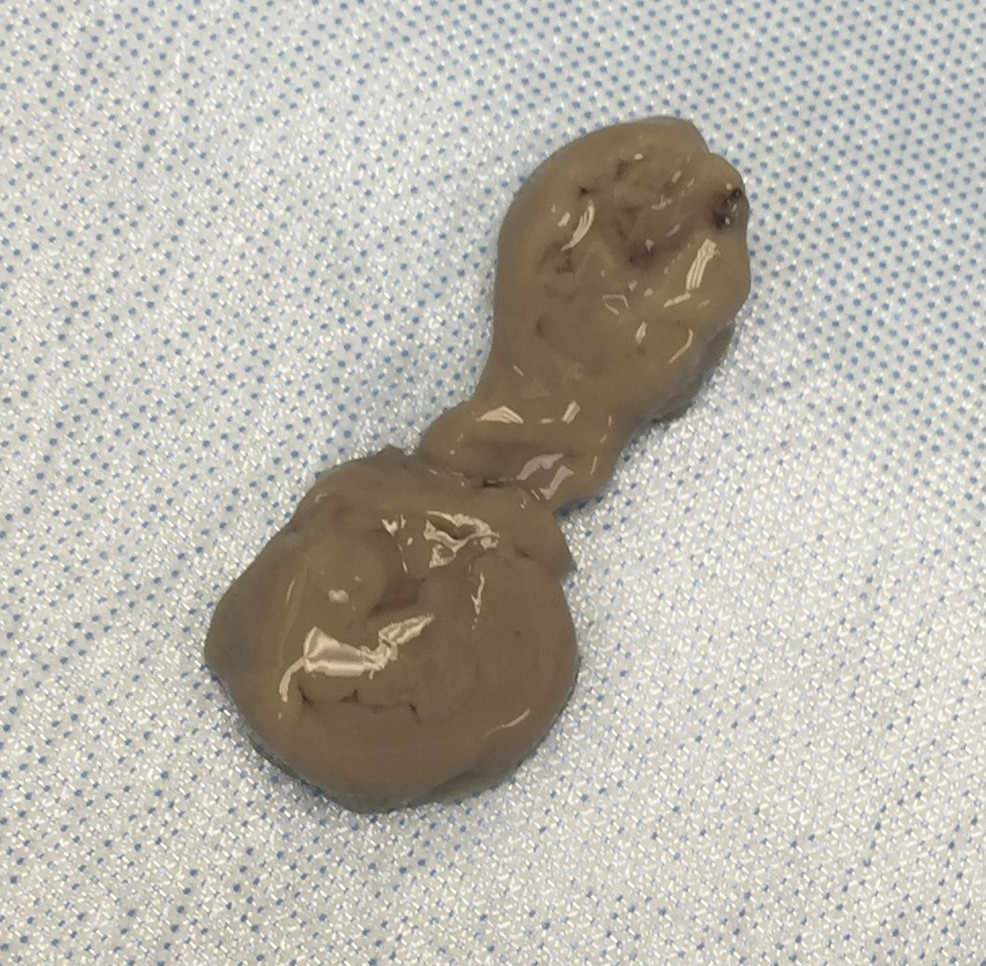
Exsudato semelhante a “pasta de anchovas” de abcesso hepático de um paciente com infeção E. histolytica invasiva.
Imagem: “Aspirate of “anchovy paste”” por Palak Patel et al. Licença: CC BY 4.0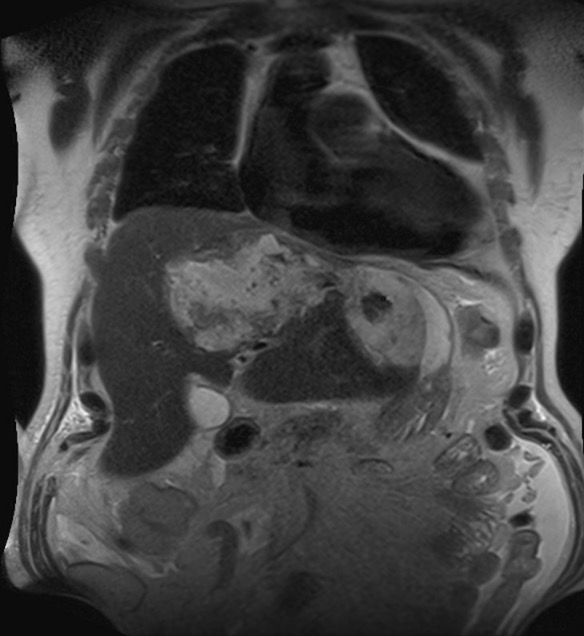
Abcesso amebiano no lóbulo hepático esquerdo:
Colangiopancreatografia por Ressonância Magnética (CPRM) coronal, ponderada em T2, a revelar uma coleção de material heterogéneo no lobo hepático esquerdo
O diagnóstico de amebíase é baseado na clínica sugestiva e em testes confirmatórios. Várias modalidades de testes podem ser utilizadas.
Todas as infeções por E. histolytica devem ser tratadas independentemente da ausência ou gravidade dos sintomas; no entanto, as infeções por E. dispar não necessitam de tratamento.
Todas os distúrbios que provocam diarreia inespecífica ou sanguinolenta são diagnósticos diferenciais de amebíase.