Os agentes antimicobacterianos representam um grupo diverso de compostos que têm atividade contra infeções por micobactérias, incluindo tuberculose, hanseníase (lepra) e doença do complexo Mycobacterium avium (MAC). Os agentes de 1ª linha para a tuberculose são a rifampicina, a isoniazida, a pirazinamida e o etambutol. Os fármacos variam nos seus mecanismos de ação: a rifampicina inibe a síntese de RNA, a isoniazida inibe a síntese de ácido micólico, a pirazinamida atua no transporte pela membrana e na síntese de proteínas e o etambutol impede a síntese da parede celular. A monoterapia não está recomendada devido ao risco aumentado de resistência aos fármacos. O tratamento com múltiplos fármacos demora vários meses e requer monitorização da espectoração. Já na hanseníase, infeção causada pelo Mycobacterium leprae, também se usa a rifampicina, com a dapsona. A forma lepromatosa requer um terceiro agente (clofazimina). As infeções pulmonares com MAC são tratadas com macrólidos (azitromicina), rifampicina e etambutol.
Última atualização: Oct 4, 2022
Os agentes antimicobacterianos representam um grupo diverso de compostos usados contra infeções por micobactérias (por exemplo, TB, lepra, complexo Mycobacterium avium).
| Bactérias | Regime de tratamento * | Profilaxia |
|---|---|---|
| Mycobacterium tuberculosis |
|
Isoniazida |
| M. leprae |
|
Nenhuma |
As espécies predominantes do complexo M. avium (MAC) dentro do complexo incluem:
|
|
Azitromicina ou rifabutina |
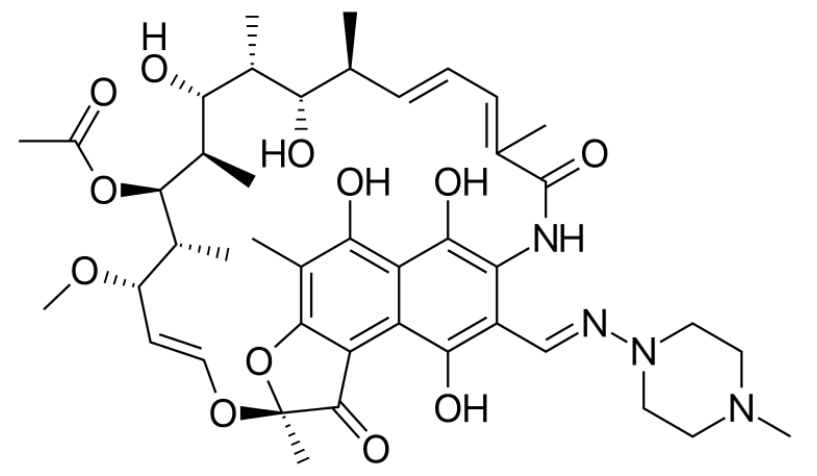
Fórmula esquelética da rifampicina
Imagem: “Skeletal formula of rifampin” por Vaccinationist. Licença: Public Domain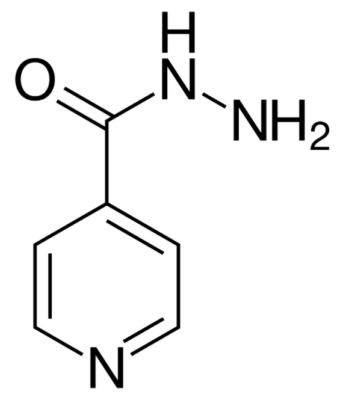
Fórmula esquelética de isoniazida (hidrazida de ácido isonicotínico (INH))
Imagem: “Skeletal formula of isoniazid” por Fvasconcellos. Licença: Public Domain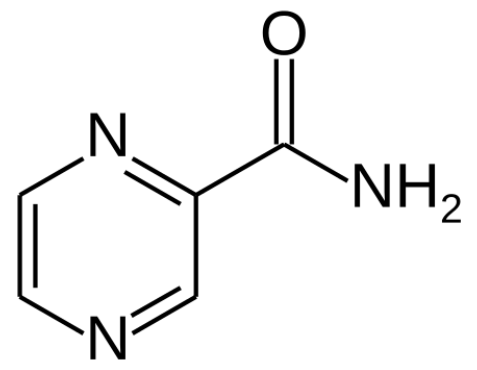
Estrutura da pirazinamida
Imagem: “Structure of pyrazinamide” por Fvasconcellos. Licença: Public Domain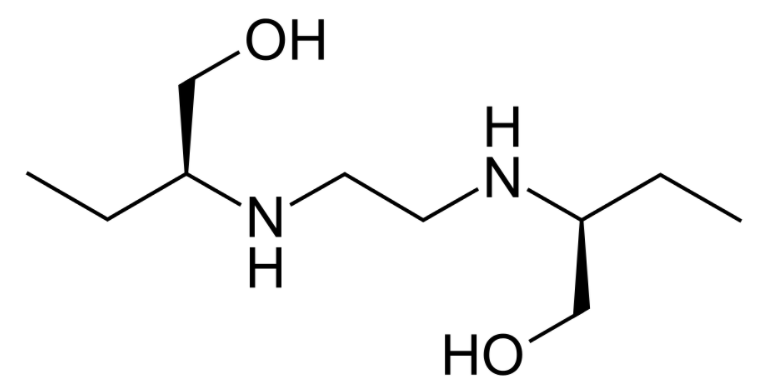
Estrutura do etambutol
Imagem: “Structure of ethambutol” por Fvasconcellos. Licença: Public DomainHidróxido de alumínio ↓ absorção de fármacos
São usados outros agentes dependendo das condições subjacentes e da presença de Mycobacterium multirresistente.