Los linfomas no Hodgkin son un grupo diverso de neoplasias malignas hematológicas que son trastornos proliferativos clonales de células B maduras o progenitoras, células T o células asesinas naturales. La mayoría de los casos pediátricos son agresivos y de alto grado (pero curables); en adultos, los subtipos de bajo grado son más comunes. Al igual que el linfoma de Hodgkin, que tiene distintas características patológicas y tratamientos, el linfoma no Hodgkin a menudo se presenta con signos constitucionales de fiebre, sudores nocturnos y pérdida de peso. Las características clínicas incluyen linfadenopatía y hepatoesplenomegalia, pero algunas personas presentan compromiso extraganglionar y hallazgos de laboratorio anormales. Los linfomas no Hodgkin de células B incluyen el linfoma difuso de células B grandes, linfoma folicular, linfoma de Burkitt, linfoma de células del manto y linfoma de la zona marginal. Los linfomas no Hodgkin de células T incluyen el linfoma de células T del adulto y la micosis fungoide. El diagnóstico se realiza mediante biopsia de ganglio linfático, biopsia de médula ósea o ambas. El tratamiento es con quimioterapia o medicamentos dirigidos. La radioterapia se usa en adultos, pero no en niños, y el trasplante de células madre se usa para pacientes con enfermedad agresiva.
Última actualización: Ago 7, 2022
Los linfomas no Hodgkin son un grupo diverso de neoplasias malignas hematológicas que son trastornos proliferativos clonales de células B maduras o progenitoras, células T o células asesinas naturales.
La patogenia del linfoma no Hodgkin implica múltiples lesiones genéticas que afectan a los protooncogenes y a los genes supresores de tumores. Las células anormales también parecen escapar de la vigilancia inmunológica.
La mayoría de los linfomas se presentan con linfadenopatía indolora con afectación variable de la sangre periférica, médula ósea, tubo digestivo, piel o sistema nervioso central (SNC).
El diagnóstico adecuado requiere examen histológico, inmunofenotipificación, genotipificación y consideración de las características clínicas. La estadificación es similar a la del linfoma de Hodgkin.
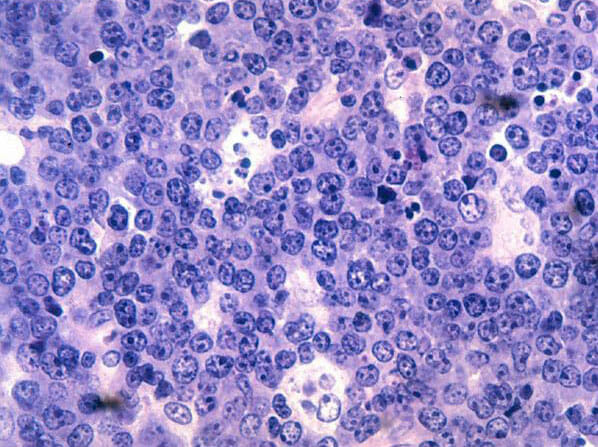
Histopatología del linfoma de Burkitt:
Se observan linfocitos de células B malignos. Obsérvese la clásica apariencia de “cielo estrellado” secundaria a muchos macrófagos pálidos y agrandados que han fagocitado células tumorales apoptóticas muertas (pequeños fragmentos teñidos de azul/púrpura) en este tumor que se divide muy rápidamente. Tinción hematoxilina y eosina.
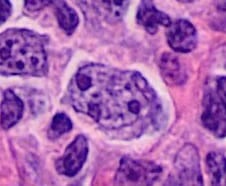
Histopatología de un centroblasto (célula más grande que contiene núcleos vesiculares con 1–3 núcleos basófilos junto a la membrana nuclear) en el linfoma folicular
Imagen: “Histopathology of a centroblast in follicular lymphoma” por Mikael Häggström, MD Licencia: Dominio Público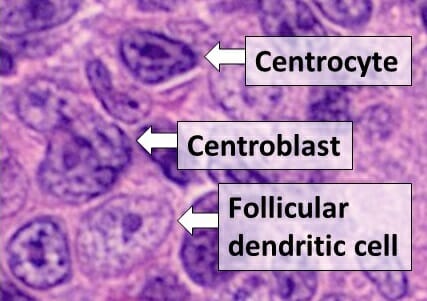
Histología de tipos de células en un centro germinal, visto en linfoma folicular, con centrocitos, centroblastos y una célula dendrítica folicular
Imagen: “Centrocyte, centroblast and follicular dendritic cell in a follicular_lymphoma” por Mikael Häggström, MD Licencia: Dominio Público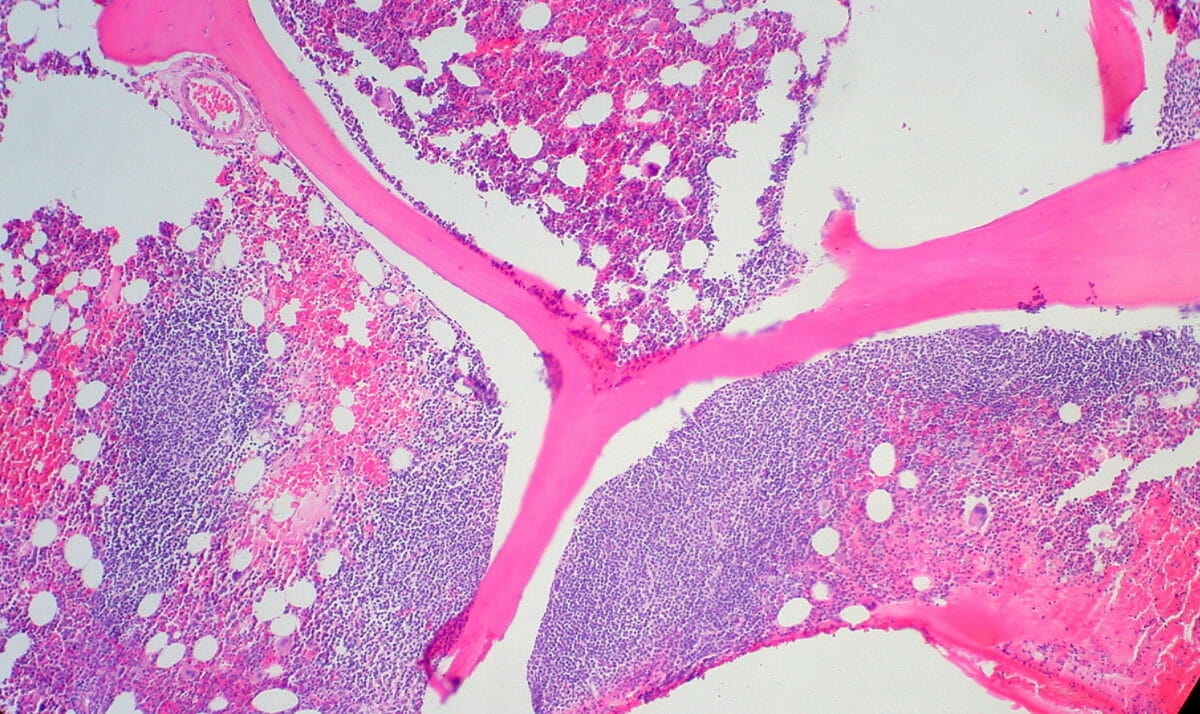
Biopsia de médula ósea de un hombre de 34 años con linfoma folicular que muestra infiltrado paratrabecular característico
Imagen: “Follicular Lymphoma in Bone Marrow” por Ed Uthman. Licencia: CC BY 2.0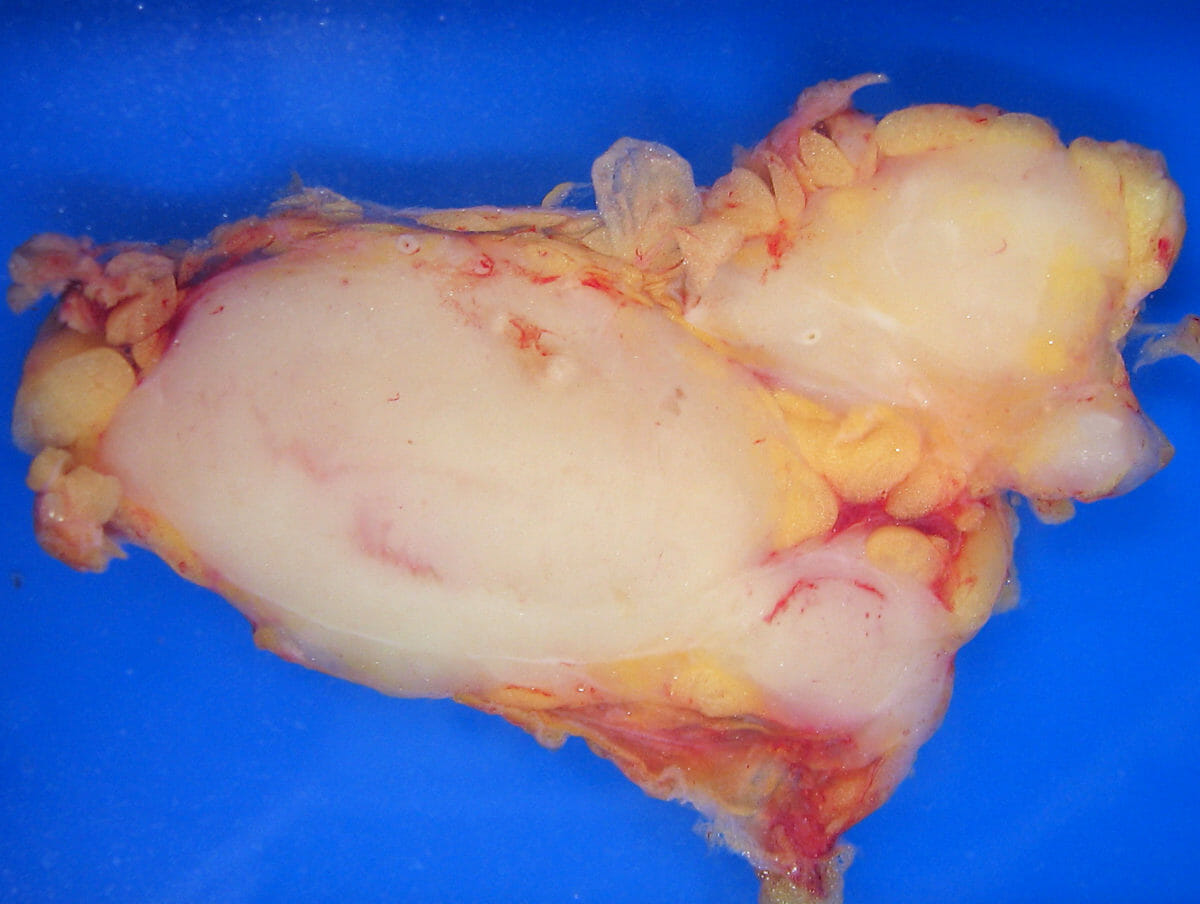
Patología macroscópica de linfoma folicular en un ganglio linfático
Imagen: “Lymphoma_macro” por Emmanuelm. Licencia: CC BY 3.0| Estadio I | compromiso de un solo grupo de ganglios linfáticos o de un solo órgano extralinfático |
|---|---|
| Estadio II | afectación de ≥ 2 grupos de ganglios linfáticos del mismo lado del diafragma |
| Estadio III | afectación de los ganglios linfáticos, el bazo o ambos, a ambos lados del diafragma |
| Estadio IV | afectación difusa o diseminada de ≥ 1 órgano extralinfático (hígado, médula ósea, pulmón) con o sin afectación de ganglios linfáticos |
El tratamiento se basa en muchos factores, incluidos el subtipo histológico, el estadio y las comorbilidades. CD19 se expresa en gran medida en casi todas las neoplasias malignas de células B, lo que lo convierte en un receptor atractivo para nuevas terapias dirigidas.
Los linfomas no Hodgkin de alto grado son agresivos pero tienen un mejor pronóstico, mientras que los de bajo grado progresan lentamente, pero son difíciles de curar.
Los factores del Índice Pronóstico Internacional que se asocian a un peor pronóstico:
Supervivencia general a 5 años para los linfomas no Hodgkin en general:
| Origen | Tipo | Factores de riesgo y genética | Epidemiología | Patología y características clínicas |
|---|---|---|---|---|
| Célula B (85%–90%) | DLBCL | Surge de forma esporádica o de la transformación de un linfoma de bajo grado (e.g., linfoma folicular) |
|
|
| Linfoma folicular | t(14;18) → sobreexpresión de BCL2 (gen que regula la apoptosis) |
|
|
|
| Linfoma de Burkitt |
|
|
|
|
| Linfoma de células del manto | t(11;14) → sobreexpresión de ciclina D1 |
|
|
|
| MZL |
|
|
|
|
| Linfoma linfoplasmocitario (macroglobulinemia de Waldenström) | Mutación del gen MYD88 en la mayoría de los casos |
|
|
|
| Célula T (10%–15%) | Linfoma de células T del adulto | Asociado con el retrovirus HTLV-1 |
|
|
| Micosis fungoide (linfoma cutáneo de células T) |
|
|
|