Uma taquiarritmia é um ritmo cardíaco rápido, regular ou irregular, com uma frequência > 100 batimentos/min. A taquiarritmia pode ou não ser acompanhada por sintomas de alterações hemodinâmicas. As taquiarritmias patológicas que resultam em instabilidade hemodinâmica podem ser causadas por anomalias cardíacas intrínsecas, doenças sistémicas ou toxicidade farmacológica. As arritmias supraventriculares são chamadas de taquicardias de complexos estreitos e têm origem no nó sinoauricular (SA), no miocárdio auricular ou no nó auriculoventricular (AV). As arritmias ventriculares têm origem abaixo do nó AV e caracterizam-se pela presença de complexos QRS largos. O diagnóstico é feito através do exame objetivo e de um ECG. O tratamento deve ser direcionado ao tipo de taquiarritmia presente e respetiva etiologia subjacente.
Última atualização: Oct 1, 2023
Uma taquiarritmia é um ritmo cardíaco rápido, regular ou irregular, com uma frequência > 100 batimentos/min.
Taquicardia de complexos QRS estreitos (< 120 ms):
Taquicardia de complexos QRS largos (≥ 120 ms):
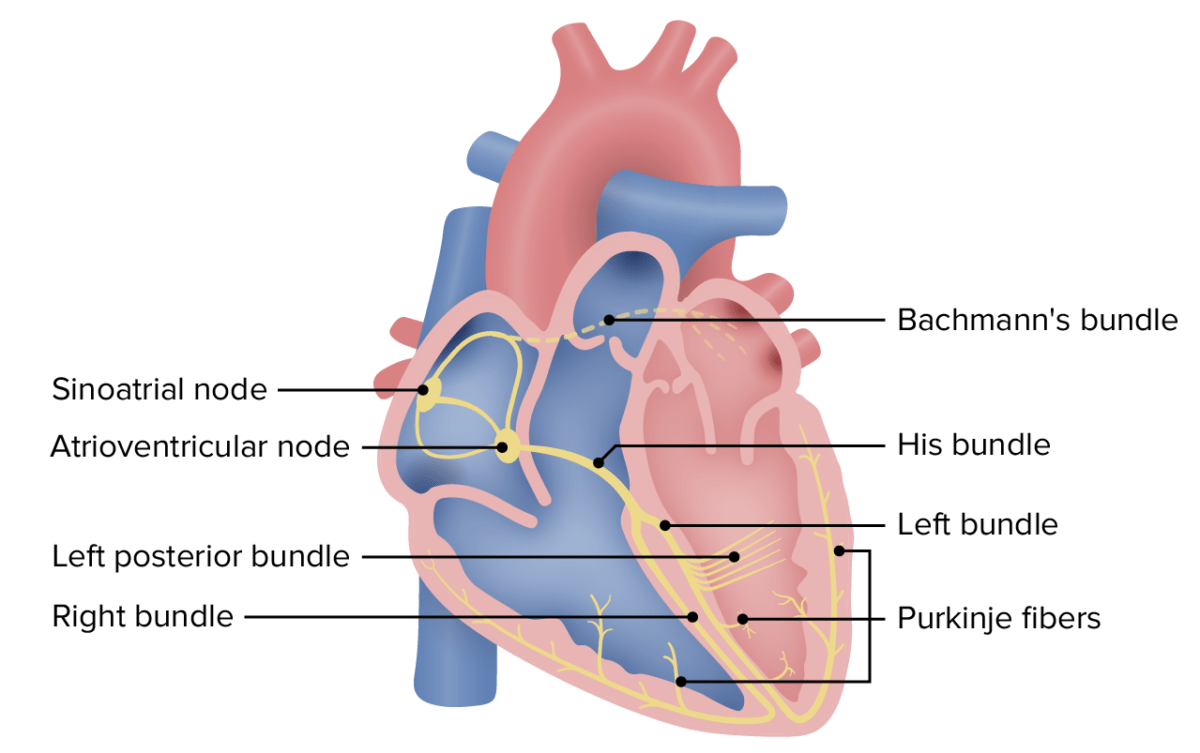
Sistema de condução cardíaco
Imagem de Lecturio.Eventos sequenciais de um ciclo cardíaco (os números correlacionam-se com as 6 imagens abaixo):
1. O nó SA inicia o impulso — onda P:
2. Segmento PR: o impulso atinge o nó AV e passa para o feixe de His.
3. Complexo QRS:
4. Segmento ST: conclusão da despolarização ventricular
5. Onda T: repolarização dos ventrículos
6. Conclusão da repolarização
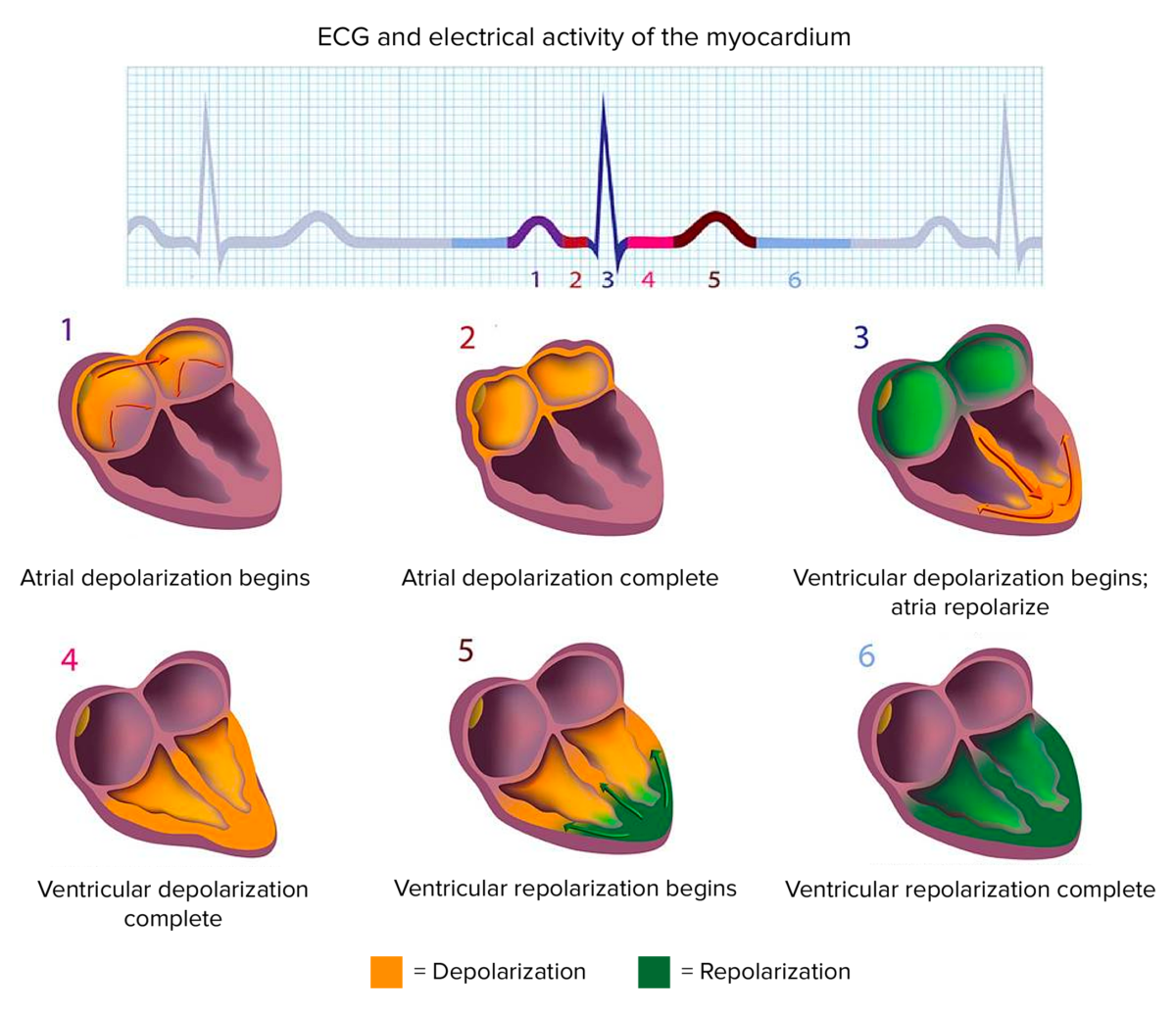
ECG e atividade elétrica do miocárdio
Imagem de Lecturio.A causa mais comum de taquicardia de complexos QRS estreitos é a de reentrada. Esta é muitas vezes referida como “TSV”; no entanto, a TSV com condução aberrante pode resultar em complexos QRS largos se o impulso supraventricular for atrasado ou bloqueado.
A taquicardia ventricular é a causa mais comum de taquicardia de complexos QRS largos, especialmente em indivíduos com história de doença cardíaca. O diagnóstico pode ser desafiador quando é necessário tratamento urgente.
O passo inicial na abordagem de um indivíduo com taquiarritmia é avaliar a estabilidade hemodinâmica. As taquicardias de complexos largos podem ser estáveis ou instáveis.
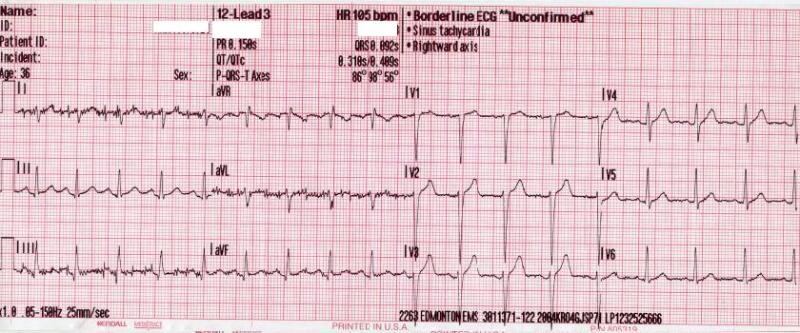
Taquicardia sinusal no ECG
Imagem: “Sinus tachycardia as seen on ECG” de Wikimedia Commons, Glenlarson. Licença: Domínio Público
Traçado de ECG que mostra uma taquicardia de reentrada nodal AV
Imagem: “AV nodal_ eentrant tachycardia” de Ceccomaster. Licença: CC BY 3.0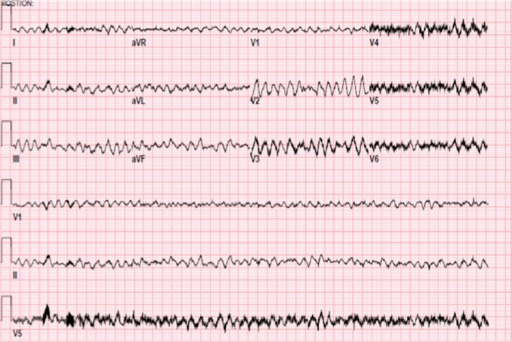
Traçado de ECG que mostra uma fibrilhação ventricular
Imagem: “Electrocardiogram demonstrating ventricular fibrillation” da Oregon Health & Science University, Department of Anesthesiology and Perioperative Medicine. Licença: CC BY 3.0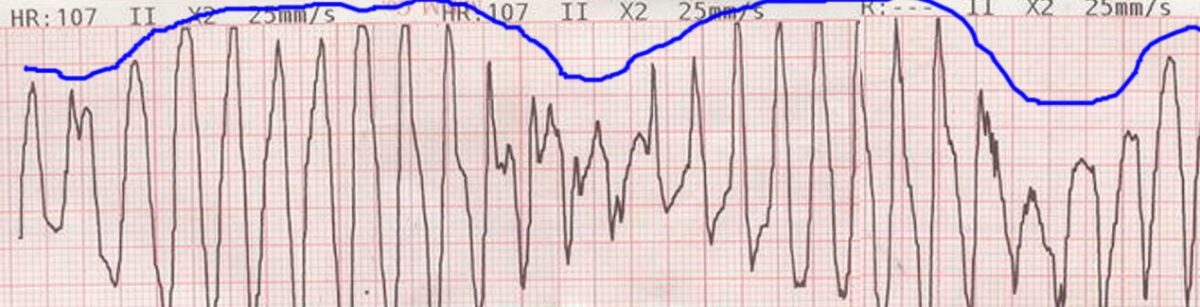
Traçado de ECG que mostra o desvio do eixo, batimento a batimento, dos complexos QRS em torno da linha de base na torsades de pointes
Imagem: “Torsades de pointes” de Mnokel. Licença: Domínio Público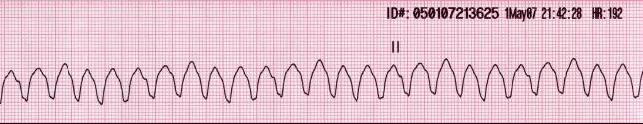
Traçado de ECG que mostra os complexos QRS largos na taquicardia ventricular
Imagem: “Lead II rhythm ventricular tachycardia” de Glenlarson. Licença: Domínio PúblicoO tratamento das taquiarritmias depende da estabilidade hemodinâmica do indivíduo e de um diagnóstico exato do ritmo subjacente, o que pode ser difícil.