A rutura de membranas pré-parto (RMPP), anteriormente conhecida como rutura prematura de membranas, refere-se à rutura do saco amniótico antes do início do trabalho de parto. A rutura de membranas pré-parto pode ocorrer em gestações de termo ou pré-termo. A apresentação inclui um corrimento vaginal indolor de líquido claro ou amarelo-pálido em grande quantidade ou como pequenas gotas intermitentes. O tratamento depende da idade gestacional. Acima de 34 semanas, a recomendação é induzir o parto e, se indicado, usar antibióticos para profilaxia para Streptococcus do grupo B (SGB). Antes de 34 semanas, o tratamento envolve o prolongamento da gravidez o maior tempo possível, evitando a infeção intra-amniótica (IIA), também conhecida como corioamnionite, e minimizando o risco para o feto. As principais complicações associadas à RMPP estão relacionadas com infeções e parto pré-termo.
Última atualização: May 25, 2022
A rutura de membranas pré-parto (RMPP) é definida como a rutura das membranas fetais (o córion e o âmnio fundidos) antes do início do trabalho de parto (contrações uterinas regulares que resultam em alteração cervical).
A rutura de membranas antes do parto complica aproximadamente 2%–3% das gestações.
Fatores de risco:
| RMPP pré-viável | RMPP pré-termo (RMPPPT) | RMPP de termo | |
|---|---|---|---|
| Idade gestacional | < 24 semanas | 24-36 semanas | > 37 semanas |
| Frequência | < 1% das gestações |
|
~ 8% das gestações |
As membranas fetais criam o saco amniótico para cercar o feto e protegê-lo de infeções.
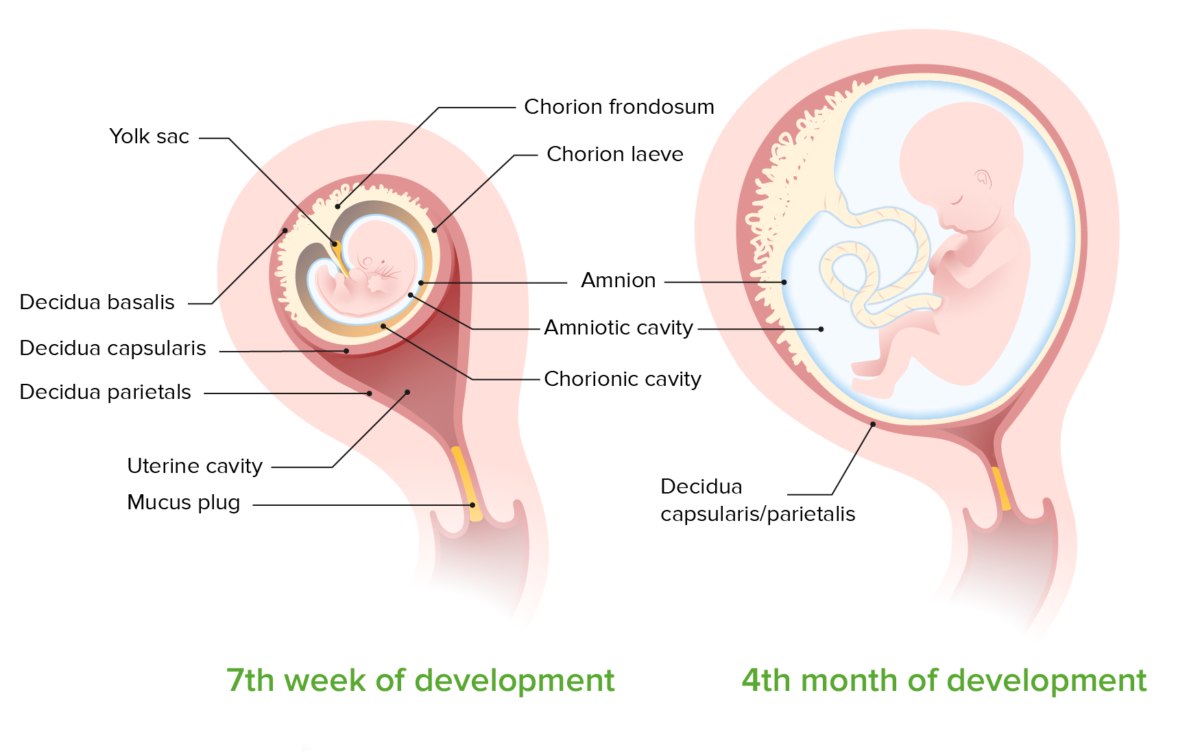
Membranas fetais com 7 semanas e 4 meses de desenvolvimento:
As membranas surgem do tecido trofoblástico e mesodérmico. No início da gravidez, o córion e o âmnio são 2 camadas distintas com uma cavidade entre elas. À medida que a gravidez progride, as 2 camadas fundem para formar um único amniocórion em contacto direto com a decídua materna.
Uma vez que o trabalho de parto é excluído, devem ser realizados exame ao espéculo estéril e ecografia para diagnosticar RMPP.
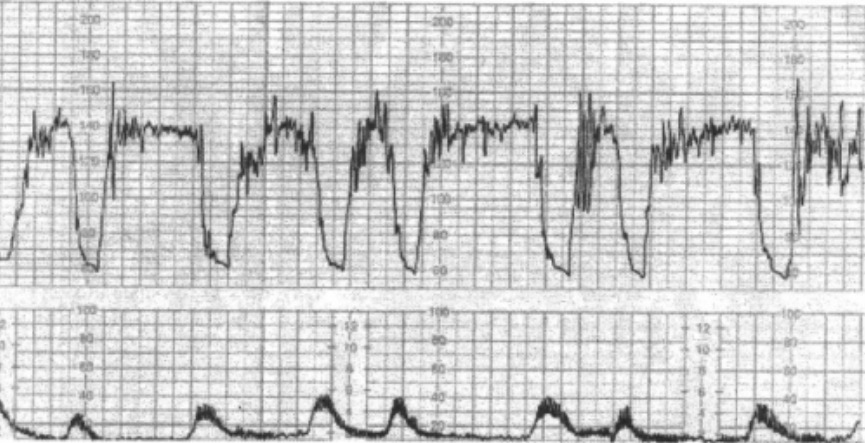
Monitorização fetal intraparto com tocometria:
O painel inferior mostra a tocometria (regista as contrações uterinas). O painel superior mostra a frequência cardíaca fetal (linha de base de cerca de 140/min) com variabilidade moderada e desacelerações tardias da frequência cardíaca (tempo de descida > 60 segundos com nadir após o pico da contração e retorno lento até a linha de base de 140). O traçado é de um caso de prolapso de cordão fetal através do colo do útero (uma potencial complicação da RMPP), que compromete o fluxo sanguíneo fetal. O padrão de frequência cardíaca fetal não é tranquilizador.
O tratamento é baseado na idade gestacional, status de infeção por Streptococcus do grupo B (SGB), sinais de trabalho de parto ou contrações, e sinais de IIA.
Idade fetal > 34 semanas:
Idade fetal 24–33 semanas:
Idade fetal < 24 semanas:
As complicações podem estar relacionadas a: