A pneumonia corresponde a uma inflamação aguda ou crónica do parênquima pulmonar. As causas mais comuns incluem infeção por bactérias, vírus ou fungos. Em casos mais raros, a pneumonia também pode ser causada pela inalação de substâncias tóxicas ou ocorrer no contexto de processos imunológicos ou durante a realização de ciclos de radioterapia.
Última atualização: Jul 15, 2023
| Bactérias gram-negativas e MRSA | MRSA nosocomial (PAH e PAV) | MRSA adquirido na comunidade |
|---|---|---|
|
|
|
Os vários microrganismos causadores de PAC podem estar associados a pneumonias com diferentes graus de severidade (isto é, pneumonias com necessidade de tratamento em regime ambulatório ou internamento em enfermaria geral ou UCI) (ver Tabela 2):
| Ambulatório | Internamento em enfermaria geral | Unidade de Cuidados Intensivos |
|---|---|---|
|
|
|
| Microrganismos identificados recentemente | ||
|
||
A etiologia anaeróbia surge como hipótese apenas quando existe uma história de aspiração alguns dias ou semanas antes do diagnóstico de pneumonia.
Gerais
Específicos
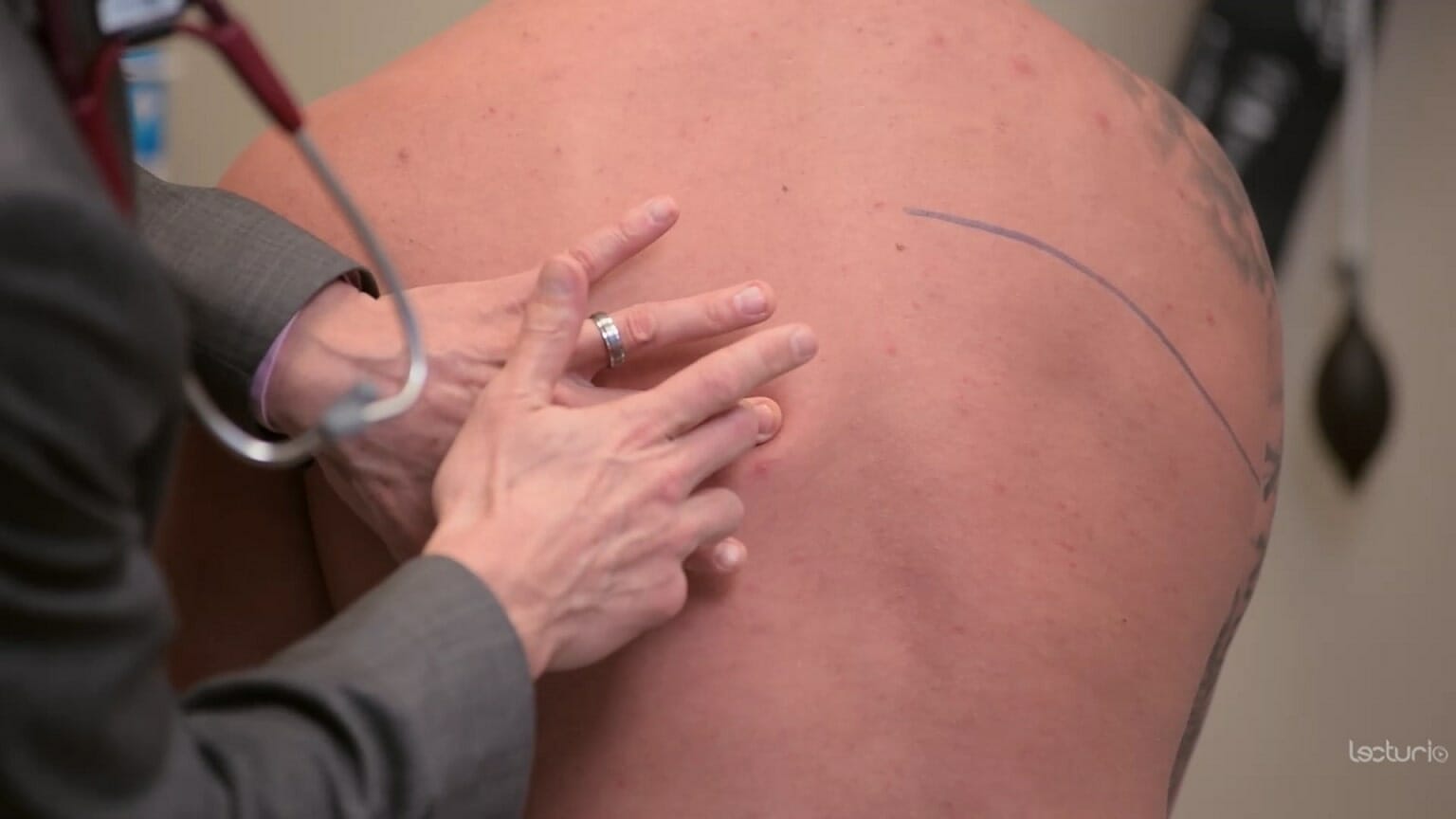
Técnica de percussão:
O dedo médio do clínico é colocado na área de interesse. A outra mão atinge o dedo médio na articulação interfalângica distal. Uma consolidação devido a uma pneumonia pode resultar em macicez na percussão.
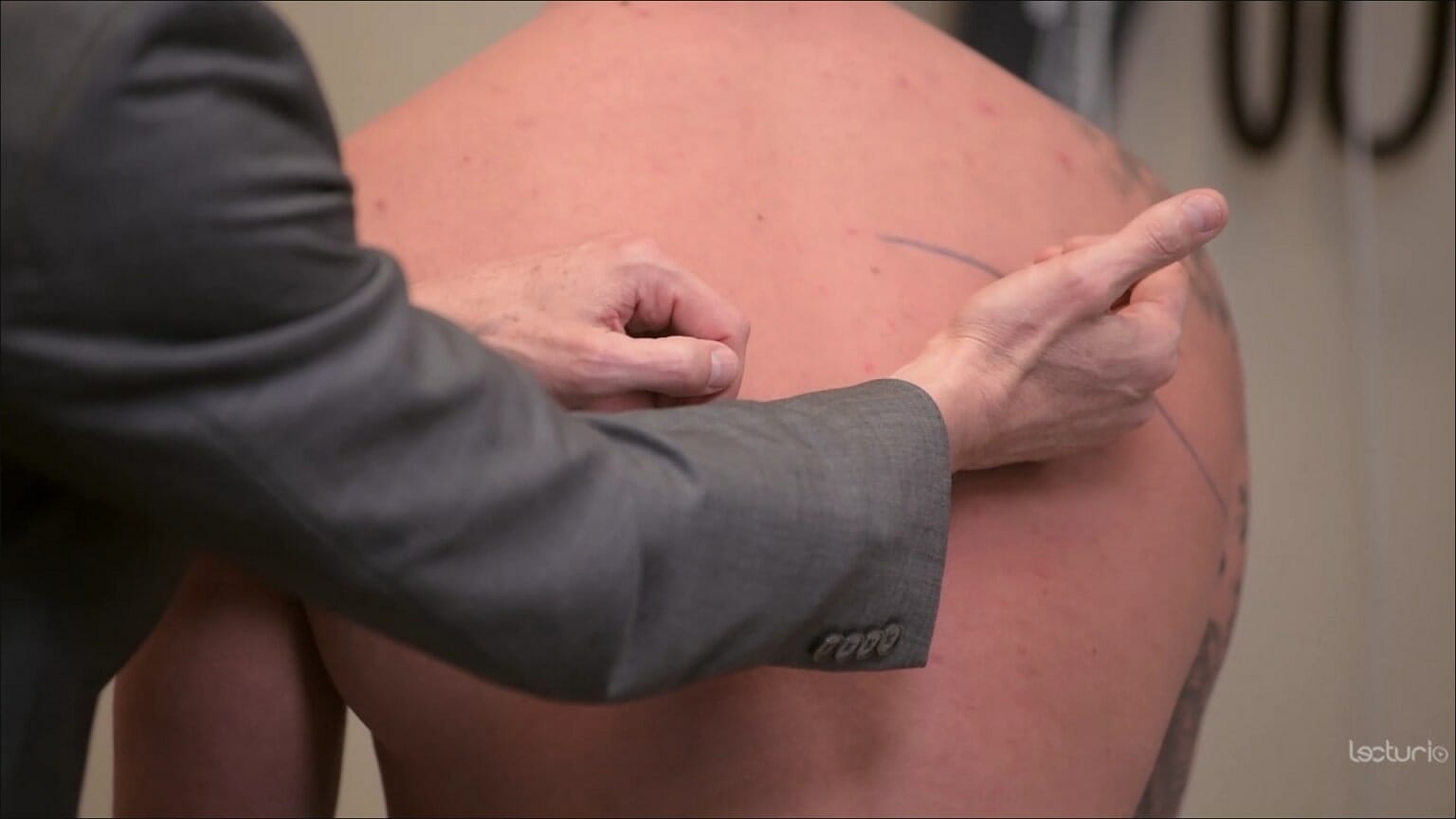
Frémito tátil:
O clínico coloca a superfície ulnar das suas mãos em ambos os lados das costas para comparar a transmissão da vibração enquanto o indivíduo fala. Na pneumonia, o aumento do frémito pode sinalizar uma consolidação (devido ao aumento da densidade do tecido pulmonar). A diminuição do frémito pode dever-se a um derrame pleural.
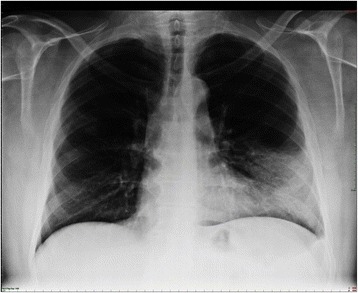
Pneumonia lobar. Presença de infiltrado denso no lobo inferior esquerdo, a causar uma silhueta no bordo cardíaco esquerdo (linha tracejada). O broncograma aéreo é uma característica típica de consolidação.
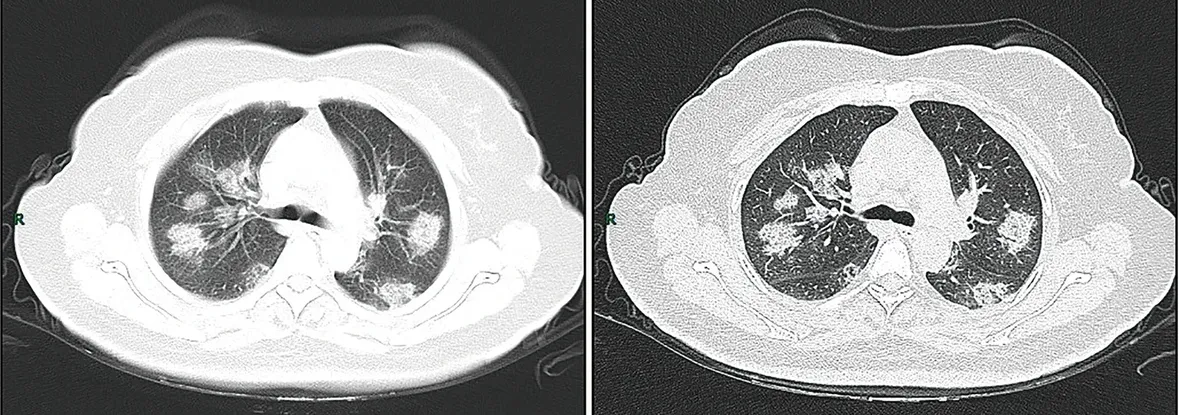
Imagem de tomografia computadorizada da fase de progressão rápida. Mulher de 50 anos com anorexia, fadiga, dores musculares, congestão nasal e coriza com 1 semana de evolução assim como odinofagia e prurido com 2 dias de evolução. Estudo analítico: aumento da velocidade de sedimentação (25 mm/h), leucócitos normais (4,08 × 109 / L), linfopenia (0,96 × 109 / L), aumento da proteína C reativa (60,8 mg / L). Imagiologia: a (TC de cortes finos) e b (TC de alta resolução) mostrou múltiplas consolidações irregulares e leves em ambos os pulmões e espessamento em mosaico dos septos interlobulares.
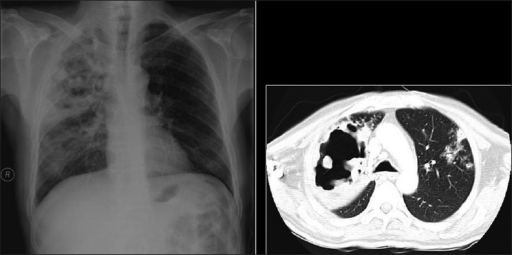
Pneumonia necrotizante cavitada. A radiografia e TC de tórax evidenciam uma pneumonia necrotizante cavitada causada por Staphylococcus aureus num homem de 29 anos com síndrome de imunodeficiência adquirida.
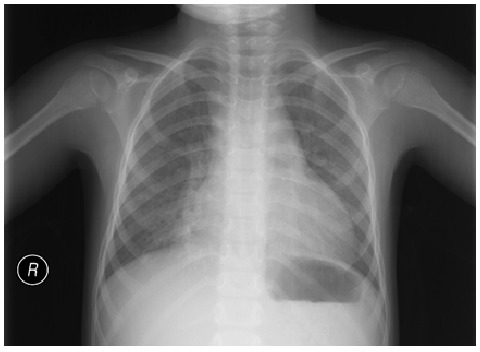
Pneumonia atípica: infiltração intersticial difusa ligeira. Não se observam consolidação lobar, derrame pleural ou pneumotórax.
Para além da avaliação e senso clínicos, está recomendada a utilizção de ferramentas preditivas devidamente validadas para determinar a necessidade de hospitalização:
A definicação de PAC severa ou PAC com necessidade de admissão em UCI implica a existência de pneumonia adquirida na comunidade e pelo menos 1 dos seguintes:
Cerca de 10% dos doentes em UCI desenvolvem pneumonia, principalmente PAV.