La neumonía o inflamación pulmonar es una inflamación aguda o crónica del tejido pulmonar. Las causas incluyen la infección por bacterias, virus u hongos. En casos más raros, la neumonía también puede ser causada por desencadenantes tóxicos a través de la inhalación de sustancias tóxicas, procesos inmunológicos o en el curso de la radioterapia.
Última actualización: Jul 22, 2023
| Bacterias gramnegativas multirresistentes y MRSA | MRSA nosocomial (NAH y NAV) | MRSA adquirido en la comunidad |
|---|---|---|
|
|
|
Los patógenos comunes que causan la NAC varían en función de la gravedad de la misma (i.e., si requiere tratamiento como paciente ambulatorio o como paciente hospitalizado fuera o dentro de la UCI) (véase la Tabla 2):
| Ambulatorio | Hospitalización fuera de cuidados intensivos (UCI) | UCI |
|---|---|---|
|
|
|
| Patógenos recientemente identificados | ||
|
||
Solo se sugiere una etiología anaeróbica cuando hay antecedentes de aspiración días o semanas antes del diagnóstico de neumonía.
Generales
Específicos
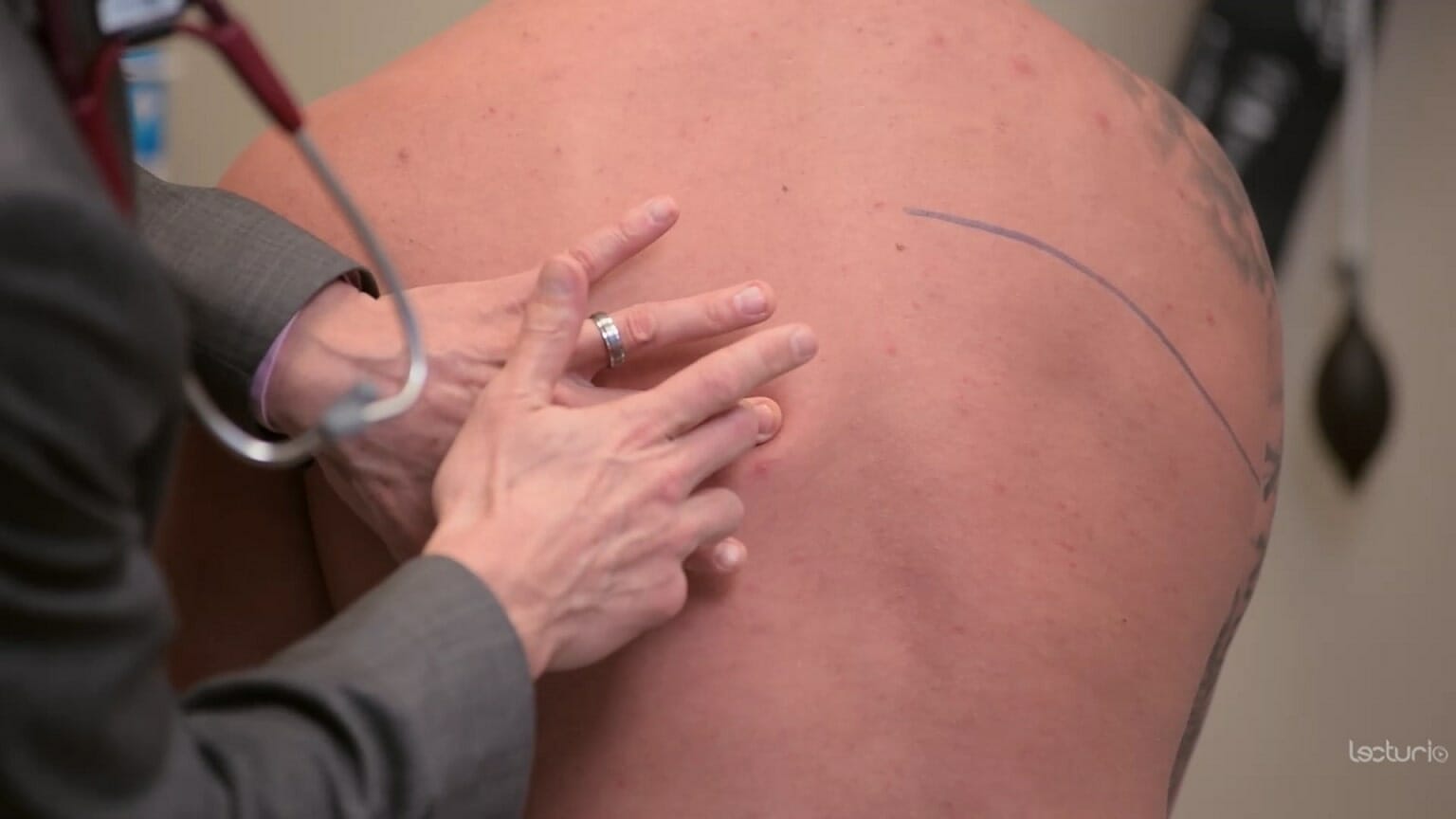
Técnica de percusión:
El dedo corazón del clínico se coloca en la zona de interés. La otra mano golpea el dedo corazón en la articulación interfalángica distal. Una consolidación por neumonía puede sonar mate a la percusión.
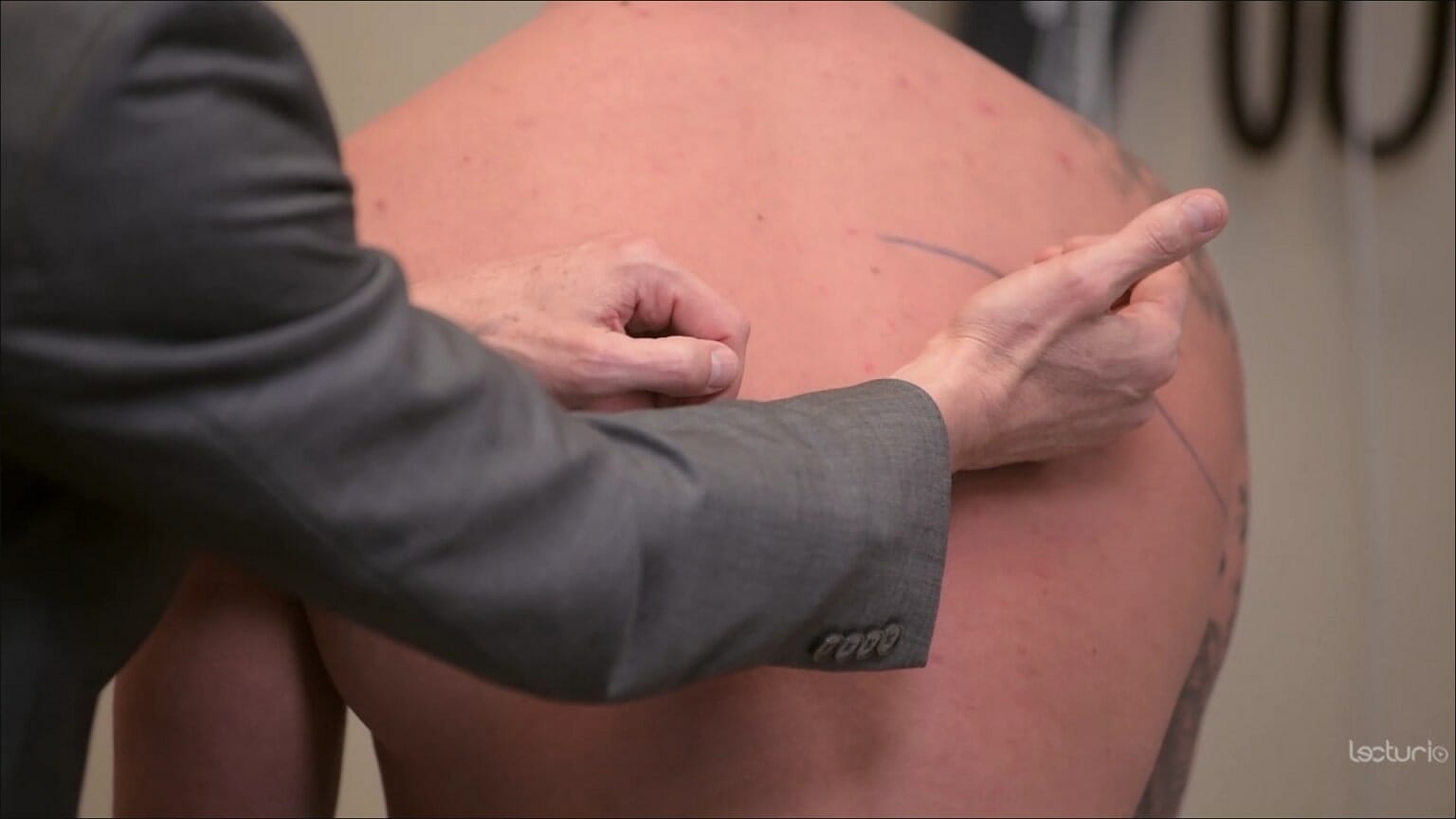
Frémito táctil:
El clínico coloca la superficie cubital de sus manos a ambos lados de la espalda para comparar la transmisión de vibraciones mientras el individuo habla. En la neumonía, el aumento del frémito puede indicar una consolidación (debido al aumento de la densidad del tejido pulmonar). La disminución del frémito puede deberse a un derrame pleural.
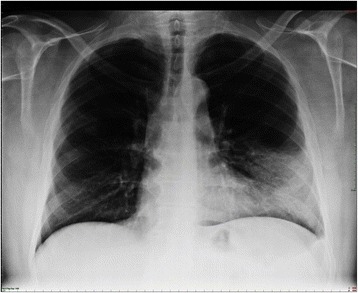
Neumonía lobar. Una infiltración densa en el lóbulo inferior izquierdo ha provocado una silueta del borde cardíaco izquierdo (línea discontinua). El broncograma aéreo es una característica típica de la consolidación.
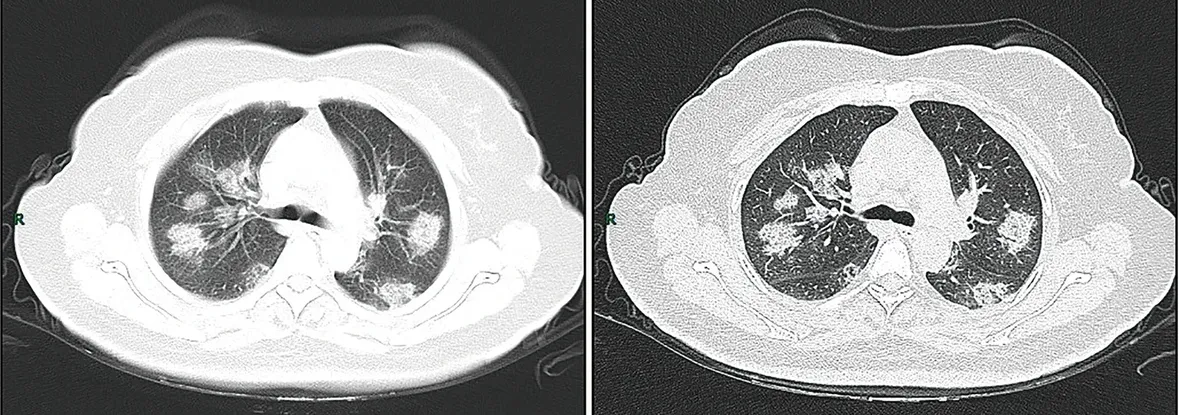
Imágenes de una TC en la etapa de progresión rápida. Mujer de 50 años con anorexia, fatiga, dolor muscular, congestión nasal y goteo nasal durante 1 semana, dolor y prurito en la garganta durante 2 días. Pruebas de laboratorio: aumento de la velocidad de eritrosedimentación (25 mm/h), leucocitos normales (4.08 × 109/L), disminución de los linfocitos (0.96 × 109/ L), aumento de la proteína C reactiva (60.8 mg/L). Evaluación imagenológica: a (TC de cortes finos) y b (TC de alta resolución) mostraron una consolidación ligera y en parches múltiples en ambos pulmones y un grosor cuadriculado de los septos interlobulares.
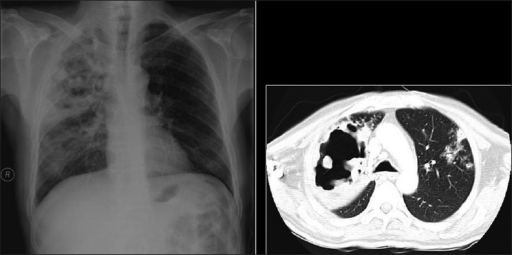
Neumonía cavitante necrosante. Radiografía de tórax y TC que muestran una neumonía cavitante necrosante por Staphylococcus aureus en un hombre de 29 años con síndrome de inmunodeficiencia adquirida.
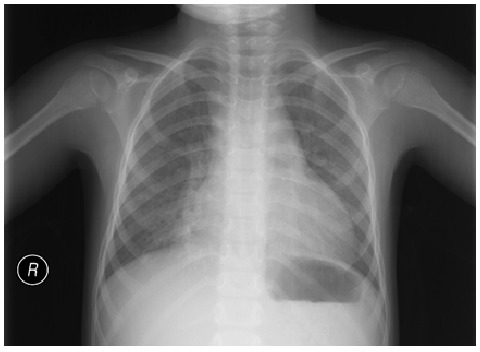
Neumonía atípica: infiltración intersticial leve y difusa. No se observa consolidación lobar, derrame o neumotórax.
Además del juicio clínico, se recomienda una herramienta de predicción validada para determinar la necesidad de hospitalización:
La NAC severa o la NAC que requiere ingreso en la UCI se define por NAC más al menos 1 de los siguientes:
Aproximadamente el 10% de los pacientes de la UCI tienen neumonía, sobre todo NAV.