A mucormicose é uma infeção fúngica angioinvasiva causada por diversos fungos da ordem Mucorales. Os fungos são ubíquos no ambiente, mas a mucormicose é muito rara e ocorre quase sempre em doentes imunocomprometidos. A inalação dos seus esporos pode causar mucormicose rinocerebral ou pulmonar, a inoculação direta pode causar mucormicose cutânea e a sua ingestão pode causar mucormicose gastrointestinal. A apresentação clínica resulta da invasão dos vasos sanguíneos pelas hifas fúngicas, causando trombose e necrose tecidual. O diagnóstico é confirmado pela identificação do organismo na histopatologia de amostras de biópsia. Os doentes devem ser tratados agressivamente com antifúngicos e resseção cirúrgica dos tecidos infetados.
Última atualização: Mar 28, 2022
Taxonomia:
Morfologia:

Visão microscópica de amostra de biópsia – apresenta várias hifas curtas e dobradas com brotamentos não septados, largos e em ângulo reto, característicos da mucormicose.
Imagem : “Histopathological findings” by Baezzat SR et al. Licença: CC BY 2.5A mucormicose é causada por várias espécies da ordem Mucorales, que podem ser classificadas com base no local da infeção:
Os Mucorales são comuns no ambiente sendo encontrados em:
Quase todas as infeções ocorrem na presença de uma doença subjacente:
Os doentes apresentam inicialmente sintomas de sinusite aguda. Estes evoluem devido à disseminação da infeção para as estruturas contíguas.
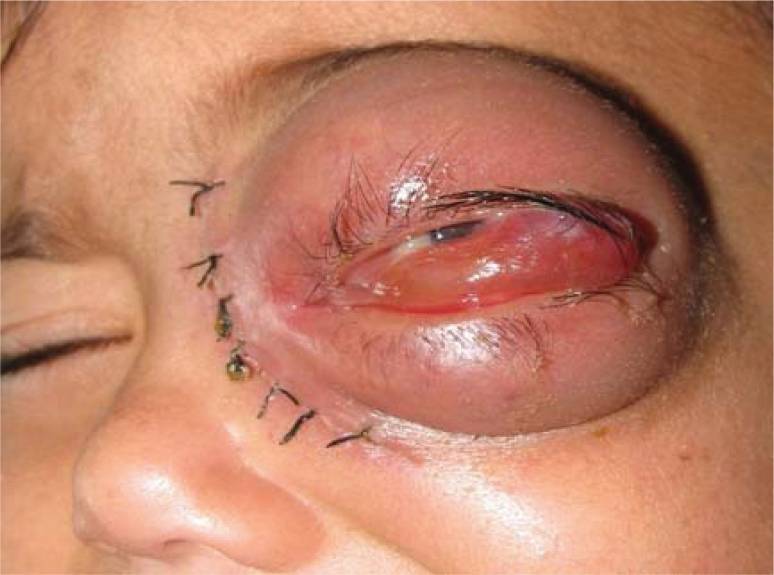
Edema da pálpebra superior e inferior num doente com envolvimento orbitário por mucormicose
Imagem: “Swelling of upper and lower lid in the patient with mucormycosis” de Badiee P et al. Licença: CC BY 2.0Os doentes com doença pulmonar desenvolvem pneumonia rapidamente progressiva (geralmente bilateral).
Esta condição causa úlceras necróticas no trato gastrointestinal (mais frequentemente no estômago), que podem levar a perfuração. Os sinais e sintomas incluem:
É necessário um elevado índice de suspeição para fazer o diagnóstico.
| Organismo | Mucorales | Aspergillus |
|---|---|---|
| Características |
|
|
| Transmissão |
|
|
| Clínica | Mucormicose:
|
|
| Diagnóstico |
|
|
| Tratamento |
|
|