Neuropatia é uma patologia dos nervos que se apresenta com défice sensitivo, motor ou autonómico secundário à disfunção do nervo afetado. Os nervos periféricos (fora do cérebro e da medula espinhal) são derivados de vários plexos, com os plexos braquial e lombossacral a fornecer a principal inervação para as extremidades. A mononeuropatia (que afeta um único nervo) e a plexopatia (que afeta o plexo) podem ocorrer devido a trauma, compressão e doenças sistémicas. A apresentação clínica varia de acordo com a localização, tipo de nervo afetado e causa do dano. O diagnóstico requer um exame objetivo completo e os testes de diagnóstico incluem exames laboratoriais, imagiologia e um estudo confirmatório da condução nervosa e eletromiografia. O tratamento depende da etiologia, mas foca-se em fisioterapia, cuidados de suporte e tratamento de problemas subjacentes.
Última atualização: Jan 12, 2024
Neuropatia é um termo usado para descrever a patologia do nervo que se apresenta com défice sensitivo, motor ou autonómico secundário à disfunção do nervo afetado.
Existem inúmeras etiologias para a mononeuropatia, que podem ser agudas ou crónicas.
As neuropatias das extremidades superiores podem afetar o plexo braquial (causando a plexopatia braquial) ou os nervos individuais que se ramificam para suprir áreas diferentes.
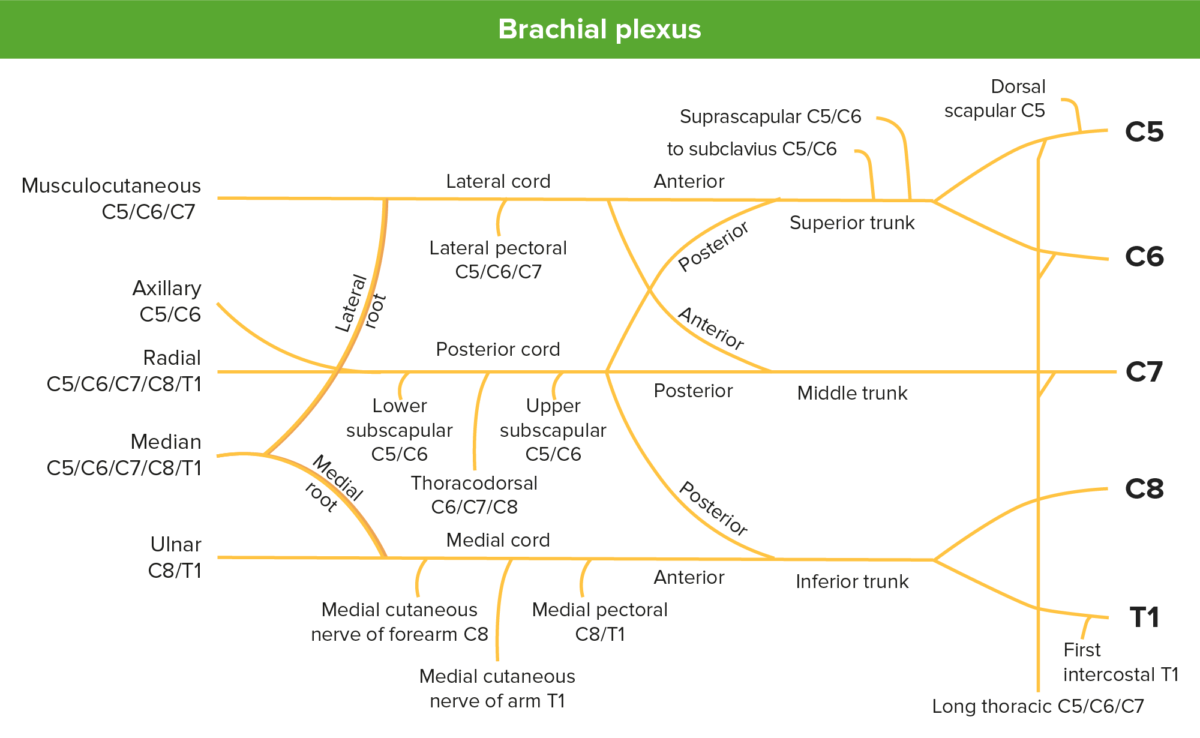
Imagem que descreve o plexo braquial e os seus ramos
Imagem por Lecturio.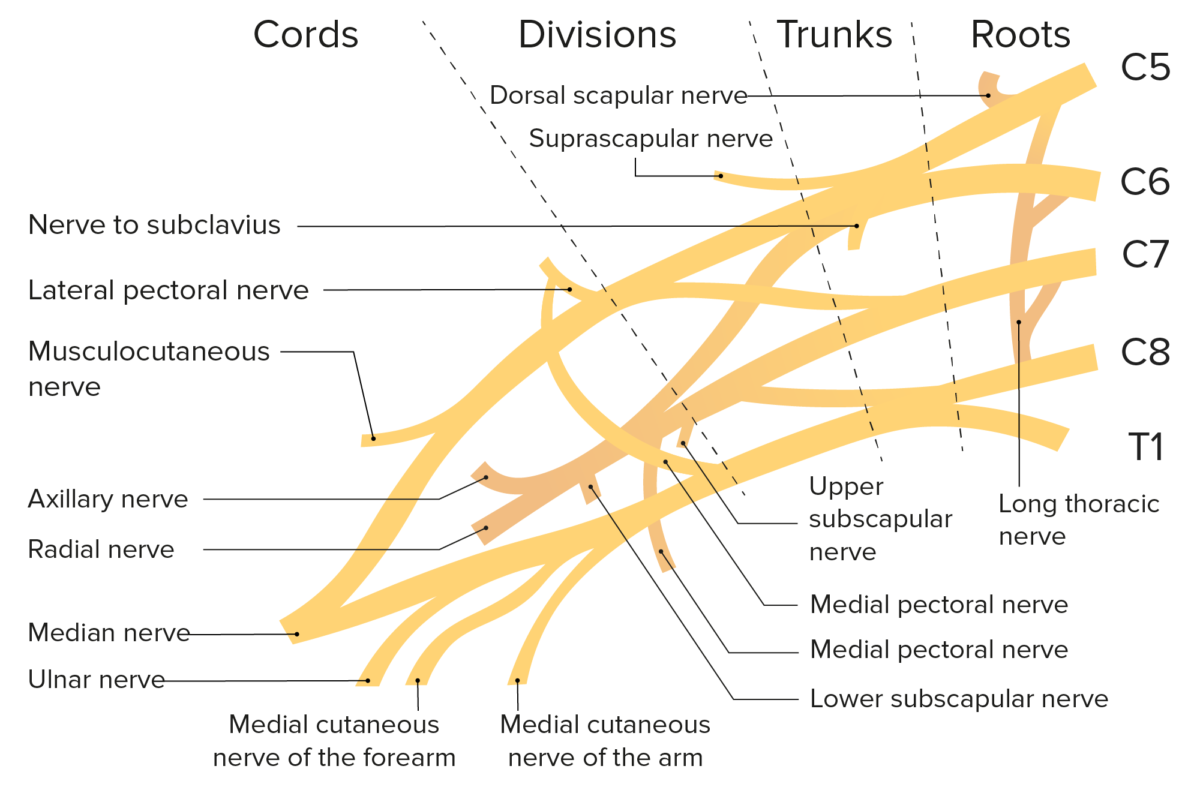
Esquema do plexo braquial e dos ramos do plexo braquial
Imagem por Lecturio.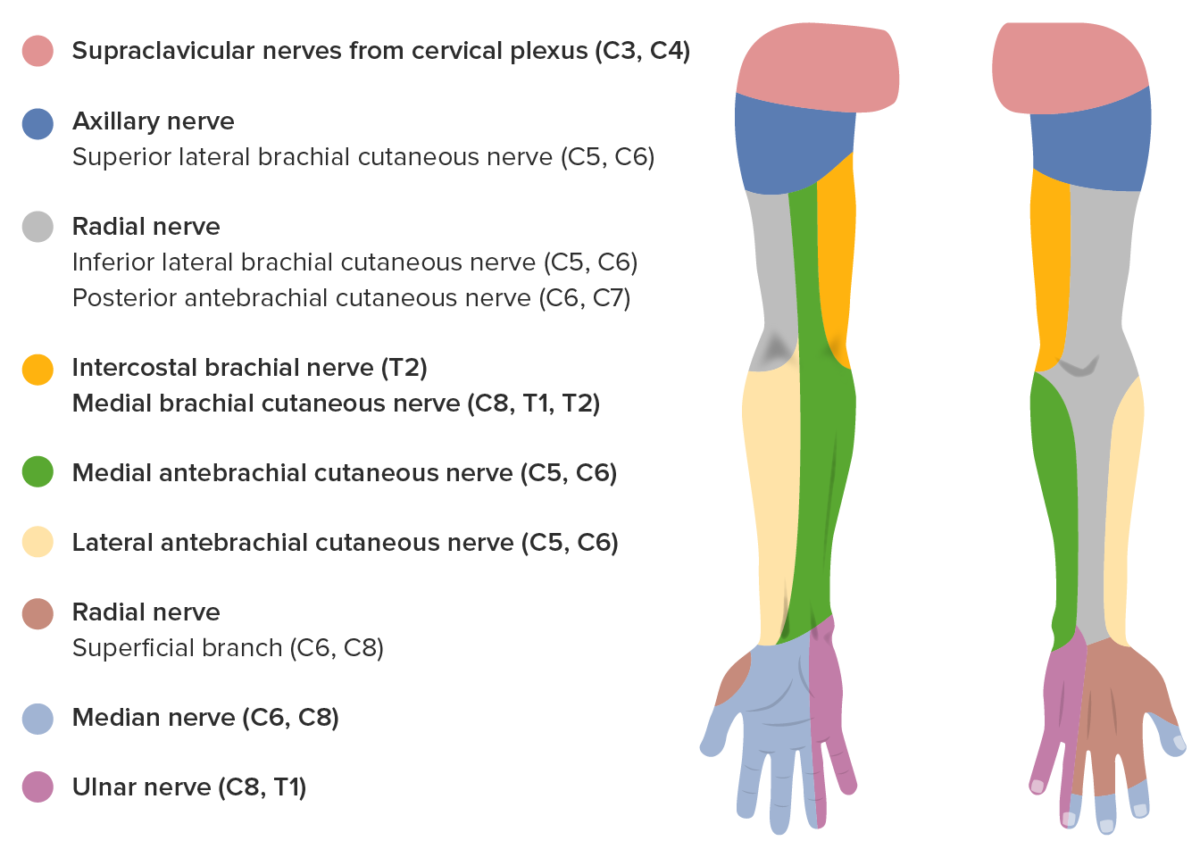
Inervação sensitiva do membro superior
Imagem por Lecturio.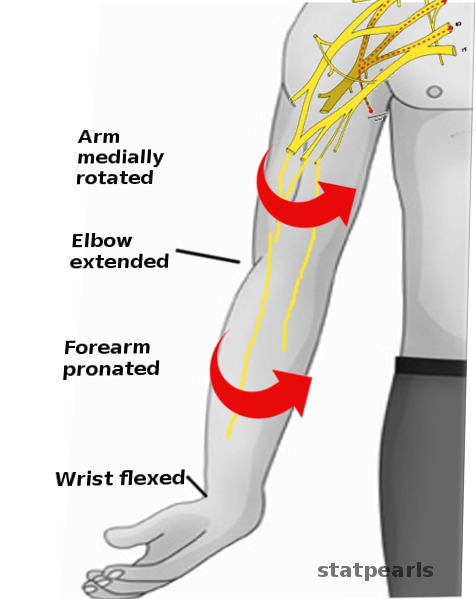
Postura de gorjeta (paralisia de Erb)
Imagem: “Erb palsy-Physical exam” por S. Bhimji, MD. Licença: CC BY 4.0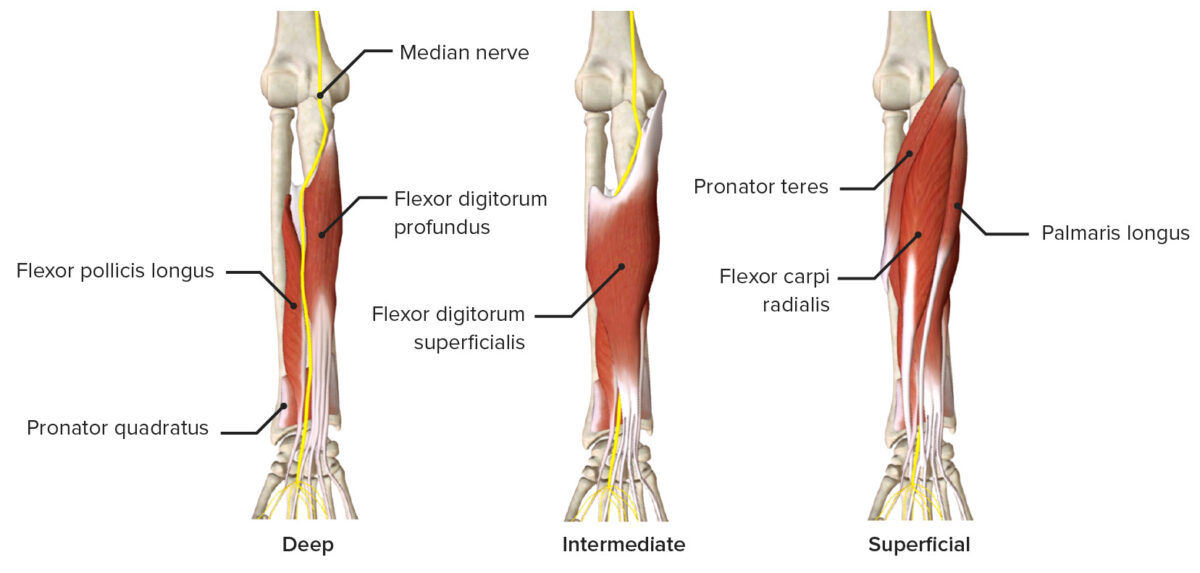
Nervo mediano ao atravessar pelas várias camadas do antebraço anterior, caracterizando os músculos que inerva
Imagem por BioDigital, editada por Lecturio.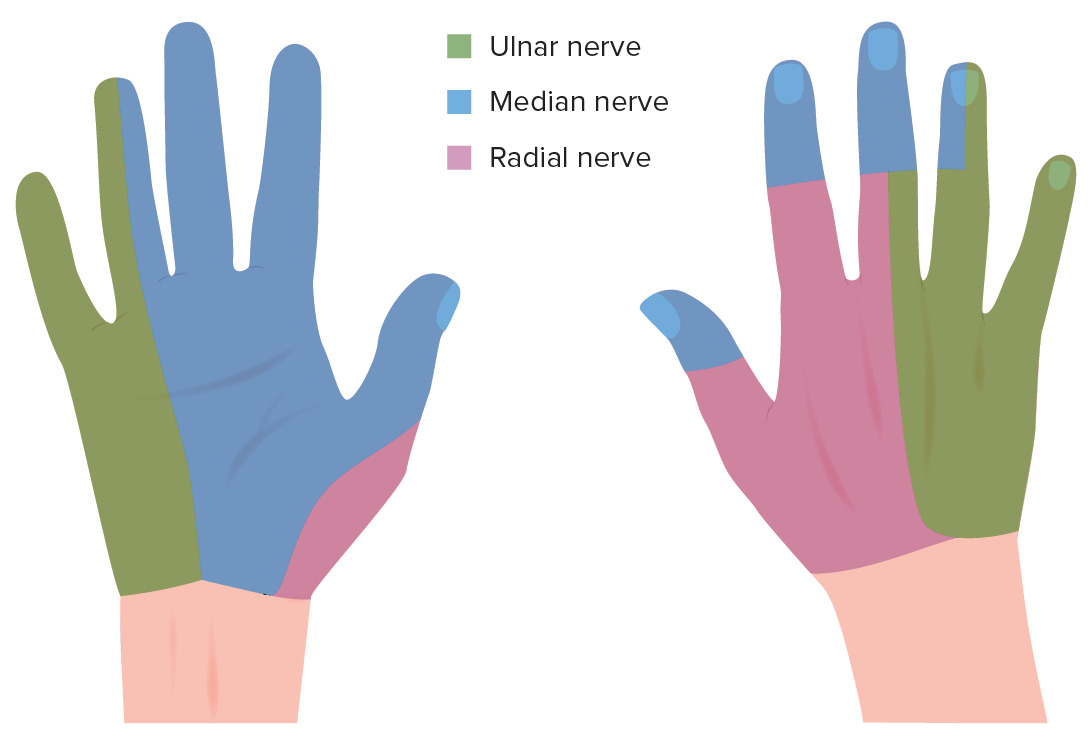
Inervação sensitiva da mão:
A imagem à esquerda é o aspecto volar e a imagem à direita é o aspecto dorsal.
Deformidade de mão de macaco
Imagem: “Ape Hand Deformity”, por Emily Barrett. Licença: CC BY 3.0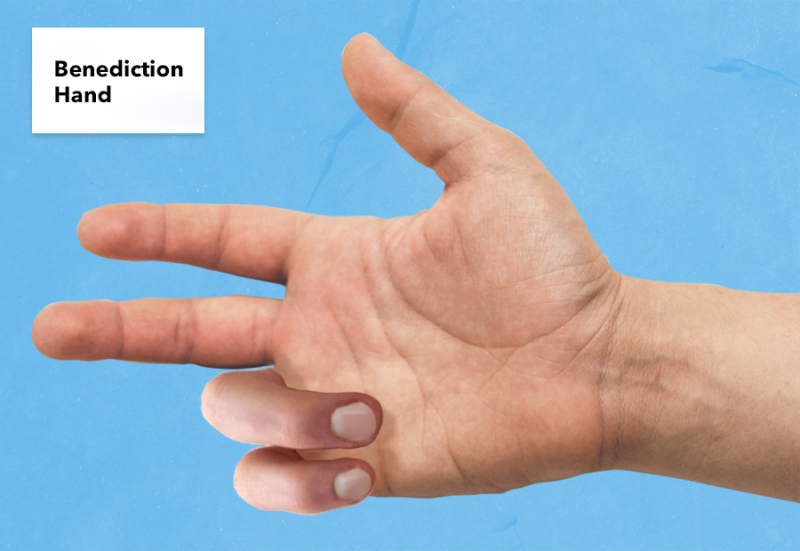
Mão em bênção
Imagem: “Benediction Hand” por Katherine Humphries. Licença: CC BY 4.0| Garra ulnar | Mão em bênção | |
|---|---|---|
| Nervo | Nervo ulnar (área do pulso) | Nervo mediano (pulso / cotovelo) |
| Apresentação | Forma de garra quando solicitado a realizar a extensão dos dedos | Mão em bênção quando solicitada a cerrar os punhos (mas pode estender os dedos) |
| Dedos afetados | 4.º e 5.º dedos em extensão nas articulações MCF e em flexão nas articulações IF | 2.º e 3.º dedos |
| Mecanismo |
|
Perda da função motora do 2.º e 3.º dedos |
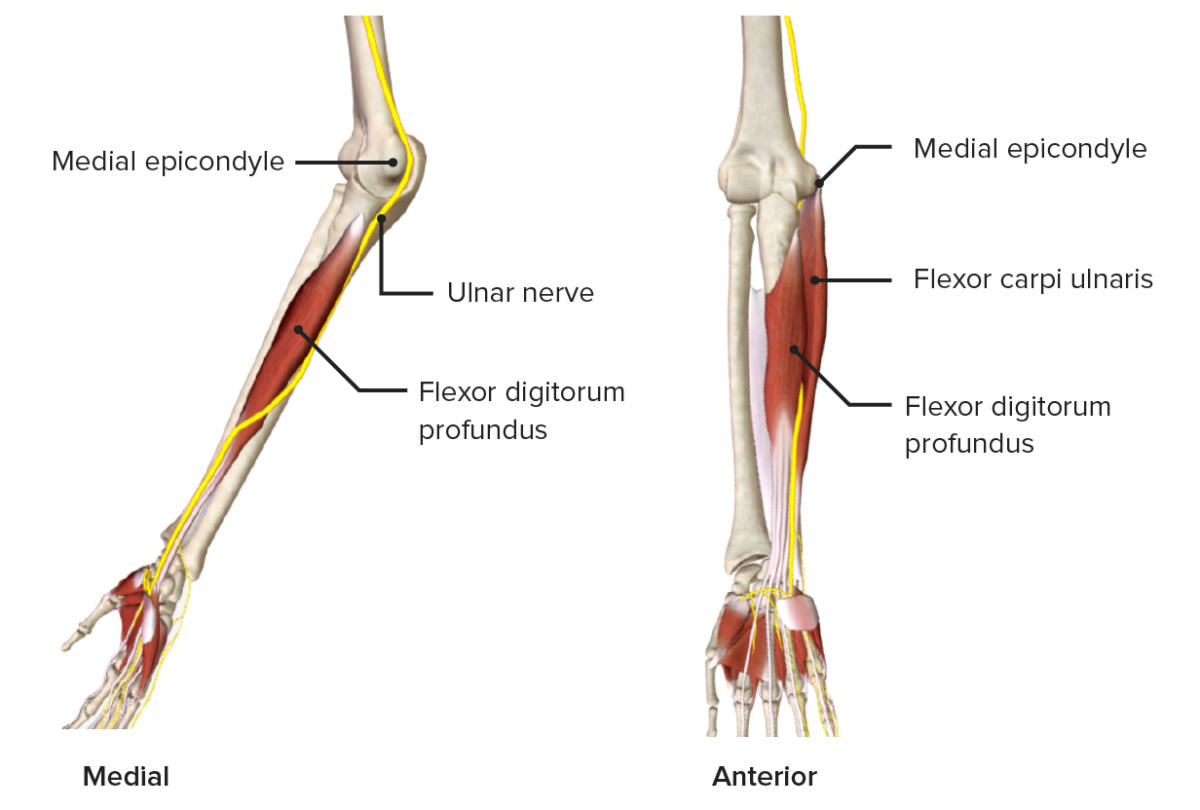
Nervo ulnar que atravessa pela face medial do antebraço
Imagem por BioDigital, editada por Lecturio.
Garra Ulnar:
As articulações metacarpofalângicas do quarto e quinto dedos são estendidas e as articulações interfalângicas dos mesmos dedos são flexionadas.
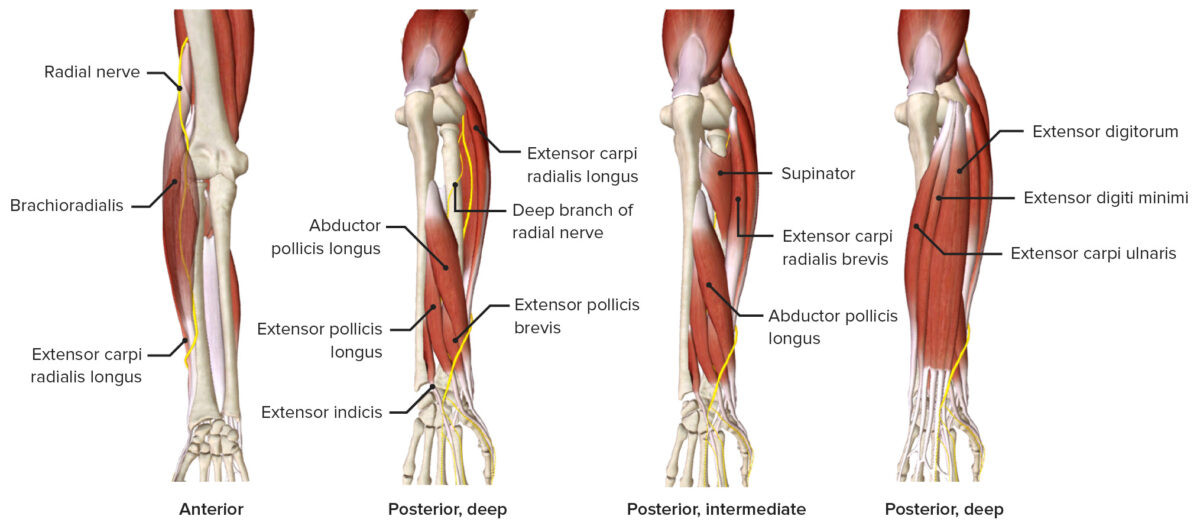
Nervo radial que passa pelo antebraço, caracterizando os músculos que inerva (principalmente compartimento posterior)
Imagem por BioDigital, editada por Lecturio.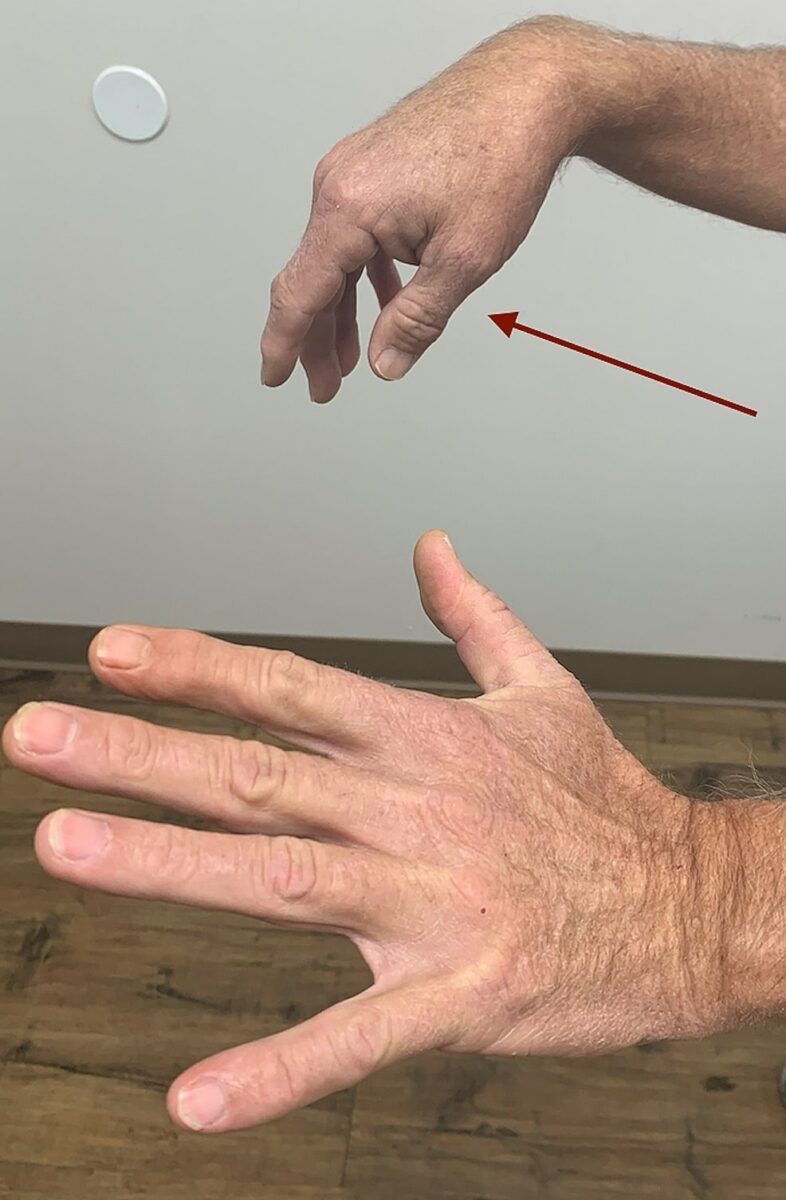
Queda do pulso (paralisia do nervo radial)
Imagem: “Right wrist, finger, and thumb drop (red arrow)” por Hassan Kesserwani. Licença: CC BY 4.0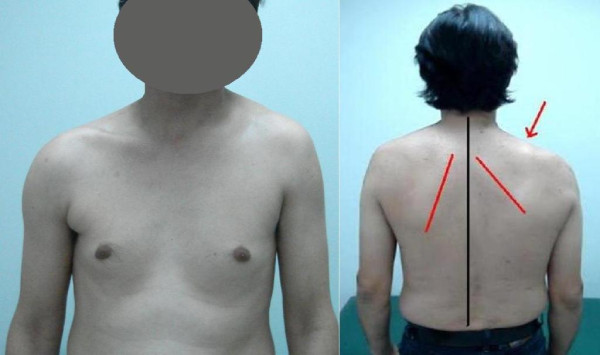
Paralisia do nervo acessório espinhal:
Vista frontal (esquerda) demonstrando a assimetria do pescoço direito e depressão do ombro ipsilateral. Vista dorsal (direita) mostrando que a parede medial da escápula direita (linha vermelha) é transladada lateralmente, como fica evidente pelo aumento da sua distância da linha média do corpo (linha preta). A seta aponta para o ombro caído.
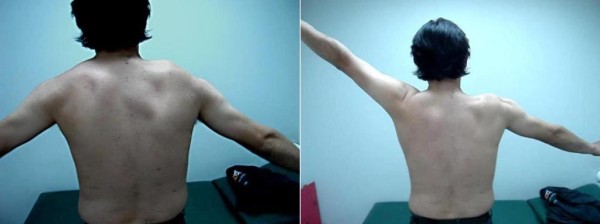
Paralisia do nervo acessório espinhal:
Escápula alada em diferentes ângulos de abdução do braço
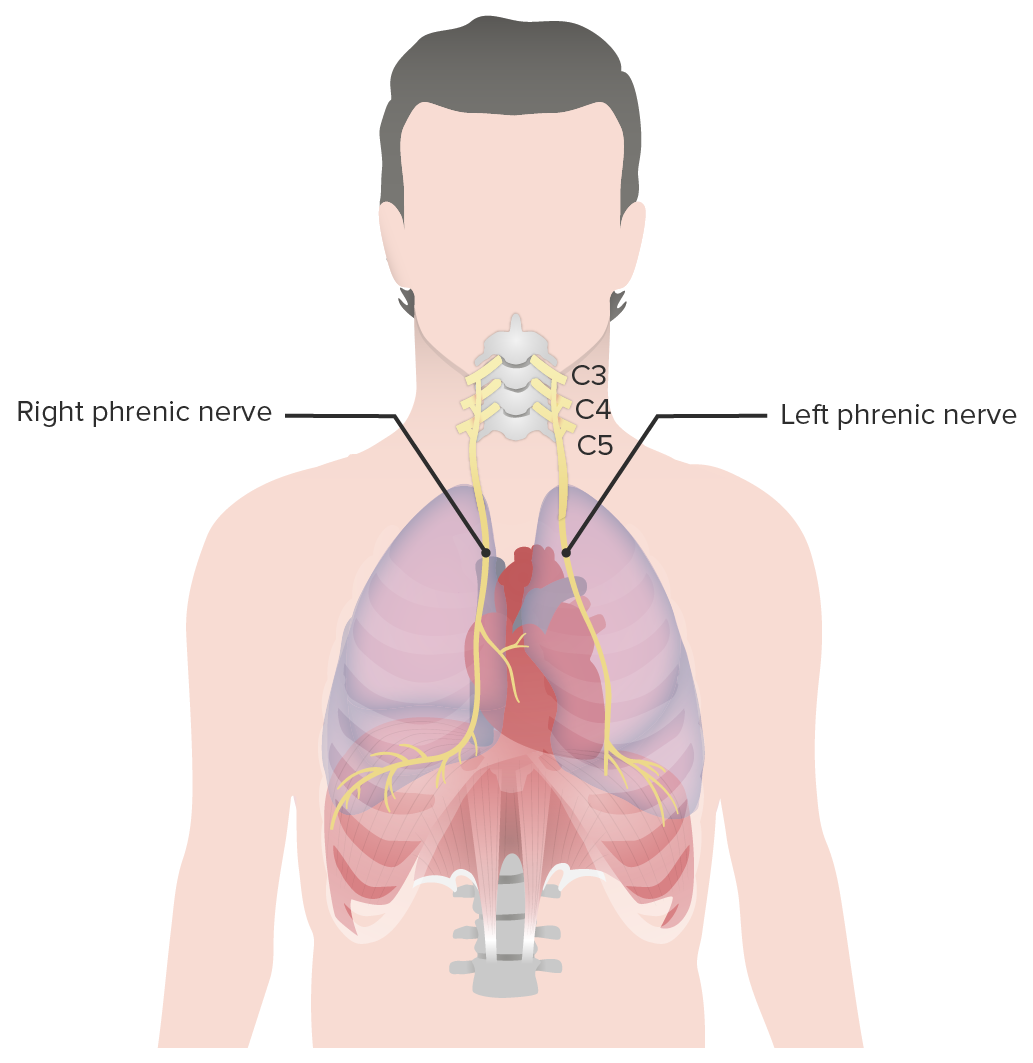
Nervos frénicos:
Os nervos frénicos esquerdo e direito fornecem inervação ao diafragma.
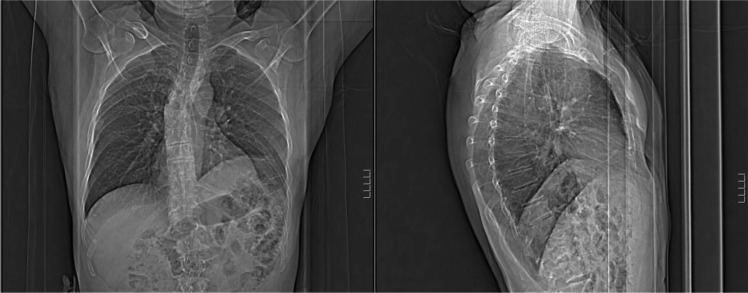
Lesão do nervo frénico:
O hemidiafragma esquerdo elevado é observado no Raio-X de tórax.
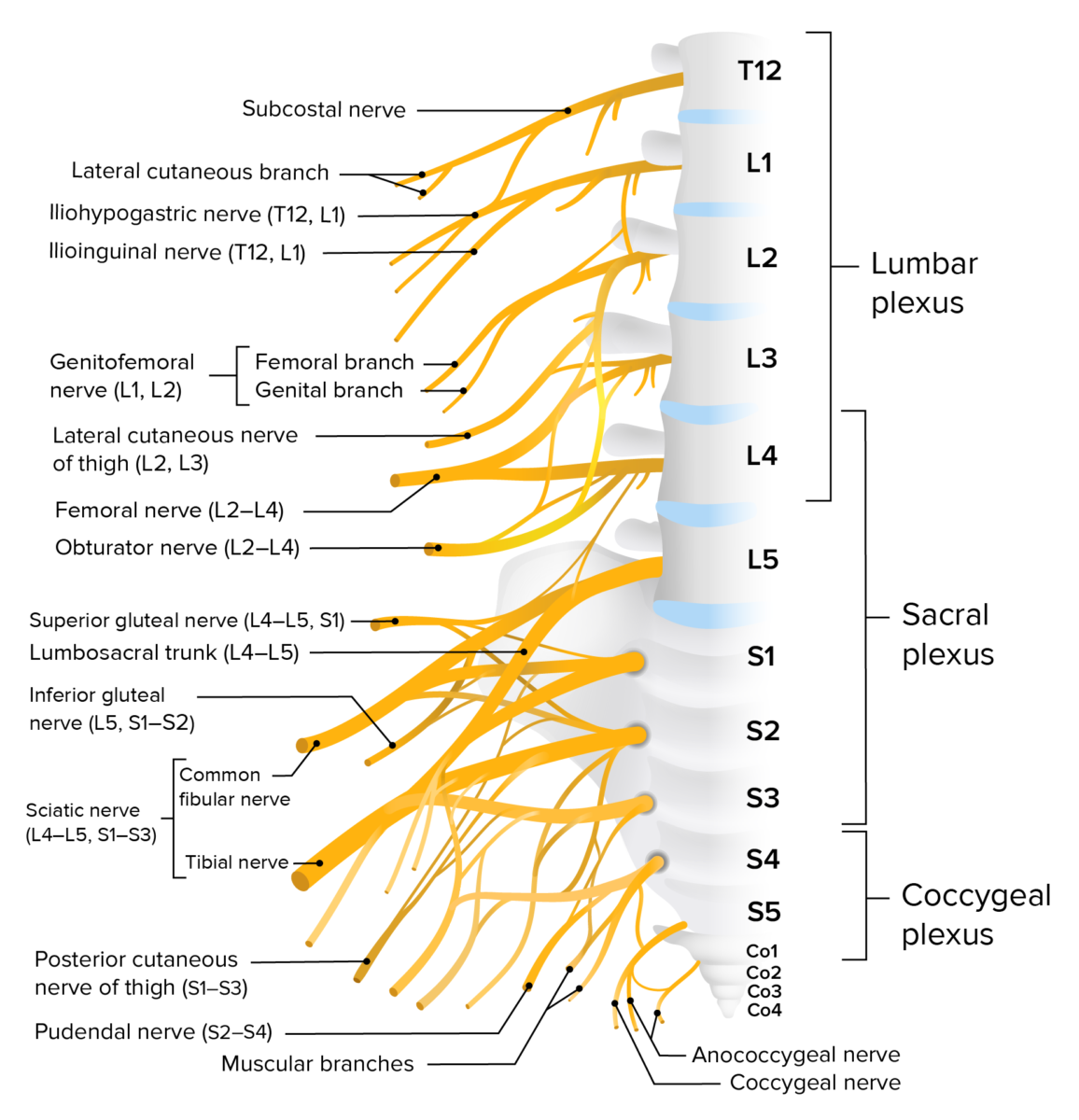
Plexo lombossagrado
Imagem por Lecturio.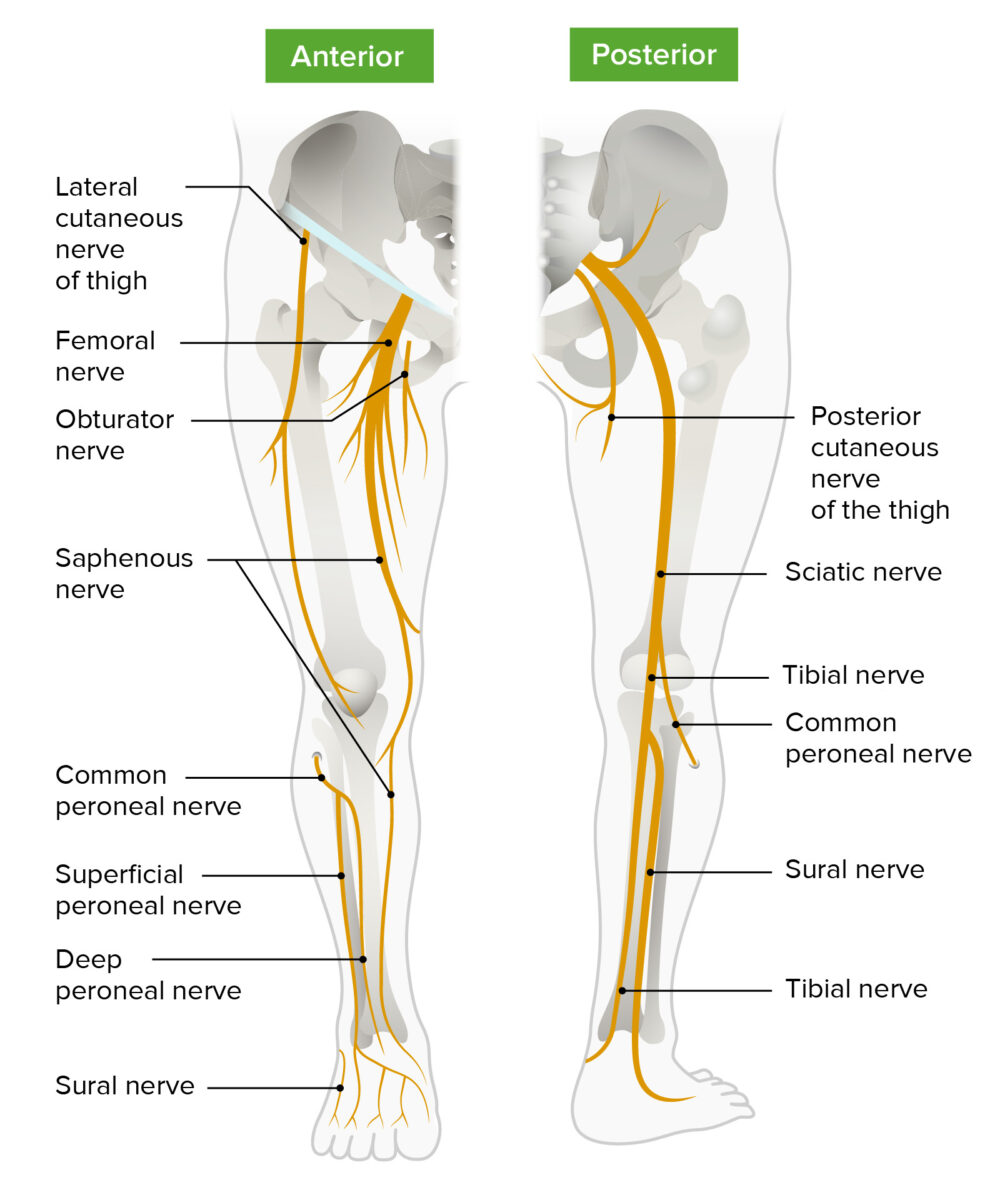
Diagrama esquemático do trajeto e principais ramos do plexo lombossagrado que inervam os membros inferiores
Imagem por Lecturio.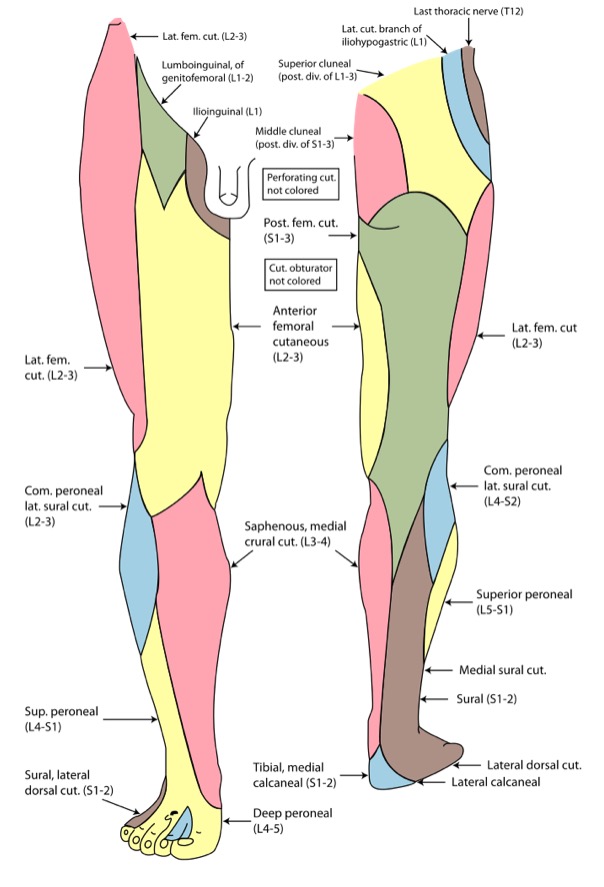
Inervação cutânea do membro inferior
Imagem: “Gray826and831” por Henry Vandyke Carter. Licença: Public Domain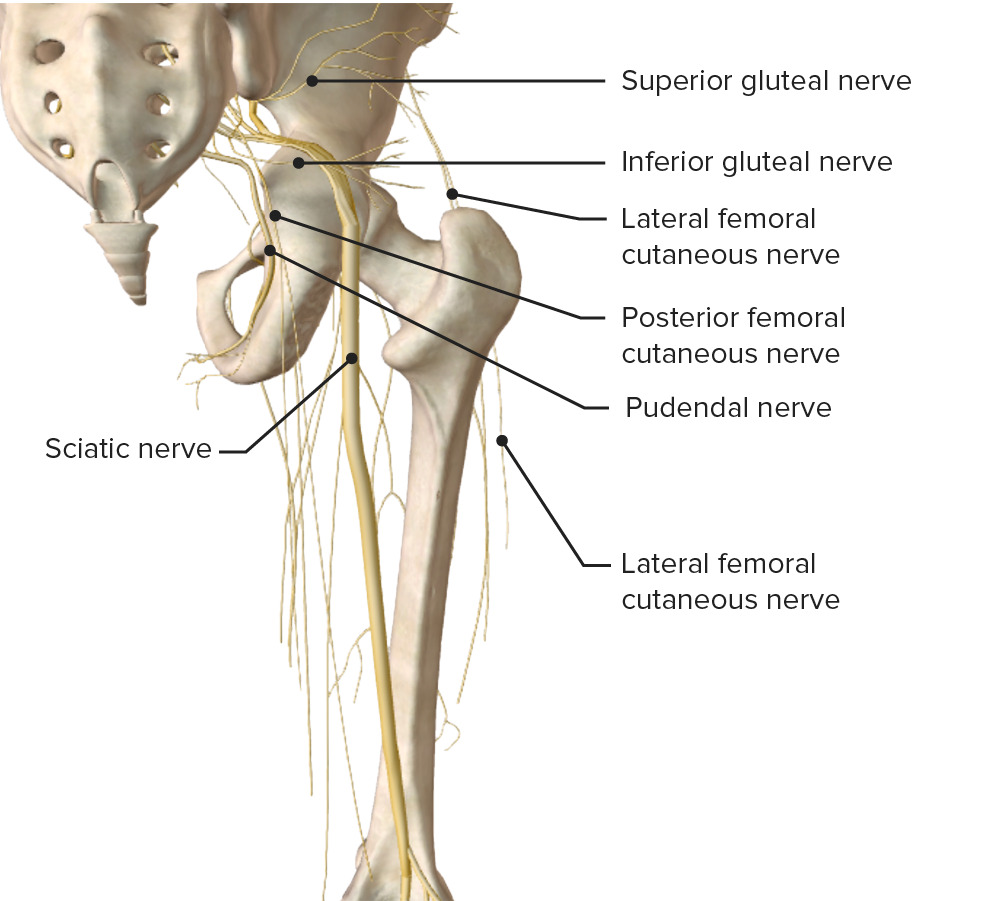
Diagrama esquemático do trajeto e principais ramos do plexo lombossagrado
Imagem por BioDigital, editada por Lecturio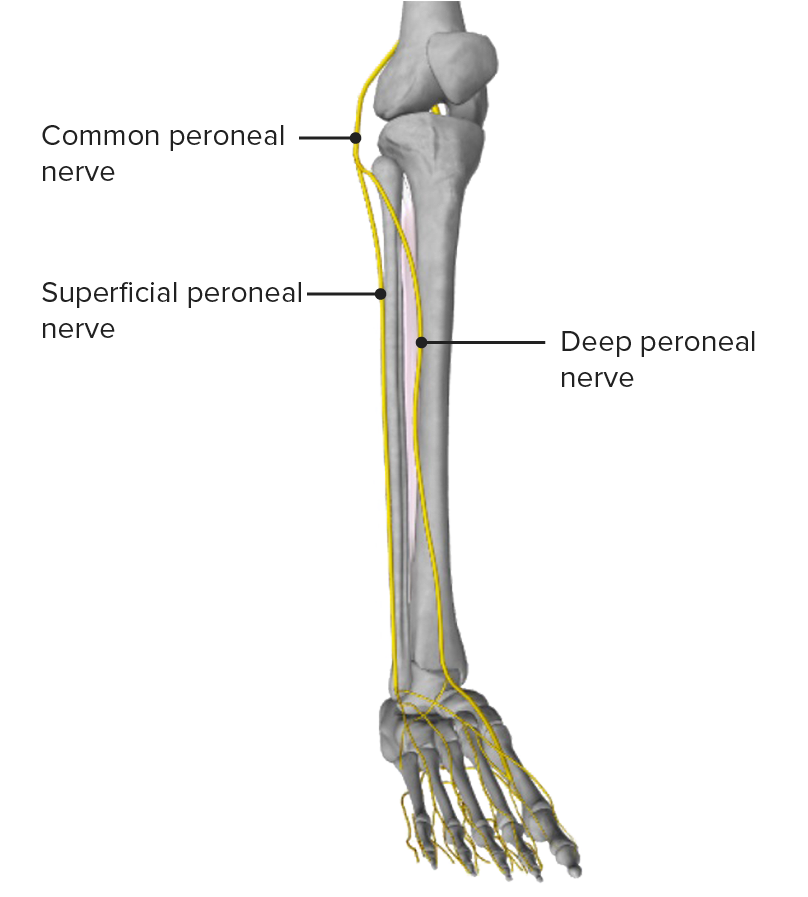
Vista anterior da perna, apresentando o nervo fibular comum e os seus ramos principais
Imagem por BioDigital, editada por Lecturio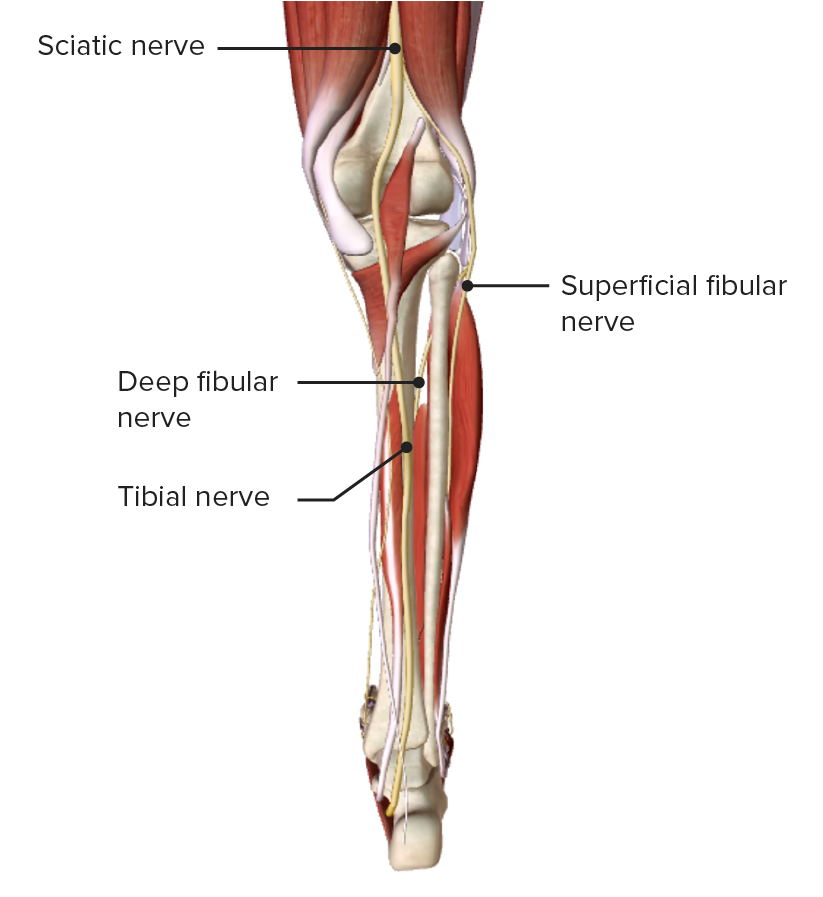
Vista posterior da perna, mostrando o nervo tibial passando pela face medial da fossa poplítea
Imagem por BioDigital, editada por Lecturio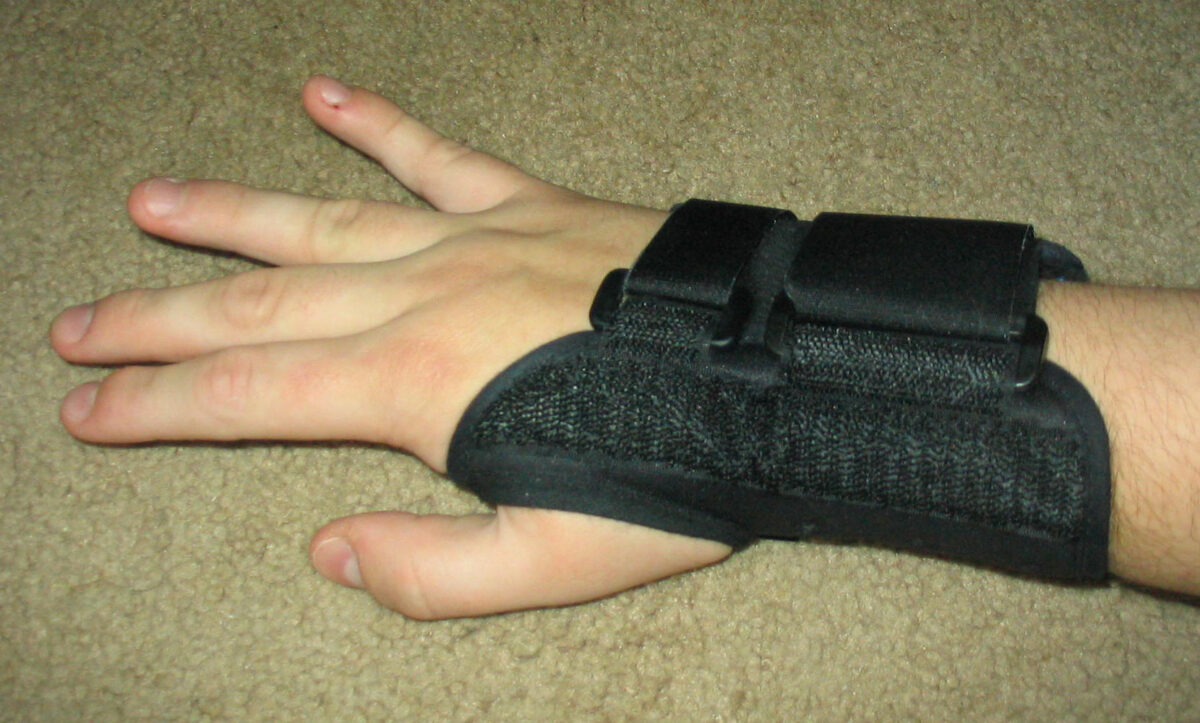
Tala do túnel do carpo:
Uma tala de punho é frequentemente usada em indivíduos com síndrome do túnel cárpico.