O líquen plano (LP) é uma doença inflamatória cutânea idiopática mediada por células. Caracteriza-se por lesões cutâneas pruriginosas, de superfície achatada, papulares e de cor púrpura, frequentemente encontradas nas superfícies flexoras das extremidades. Outras áreas afetadas incluem os genitais, unhas, couro cabeludo e membranas mucosas. A etiologia exata é desconhecida, mas tem sido descrita associação a infeção por hepatite C, outras doenças e vários fármacos. A biópsia cutânea da lesão mais proeminente é utilizada para confirmação do diagnóstico. O LP cutâneo geralmente resolve em 1 – 2 anos. No entanto, outras formas são crónicas e persistentes. Os corticosteróides tópicos são o tratamento de escolha.
Última atualização: Apr 1, 2022
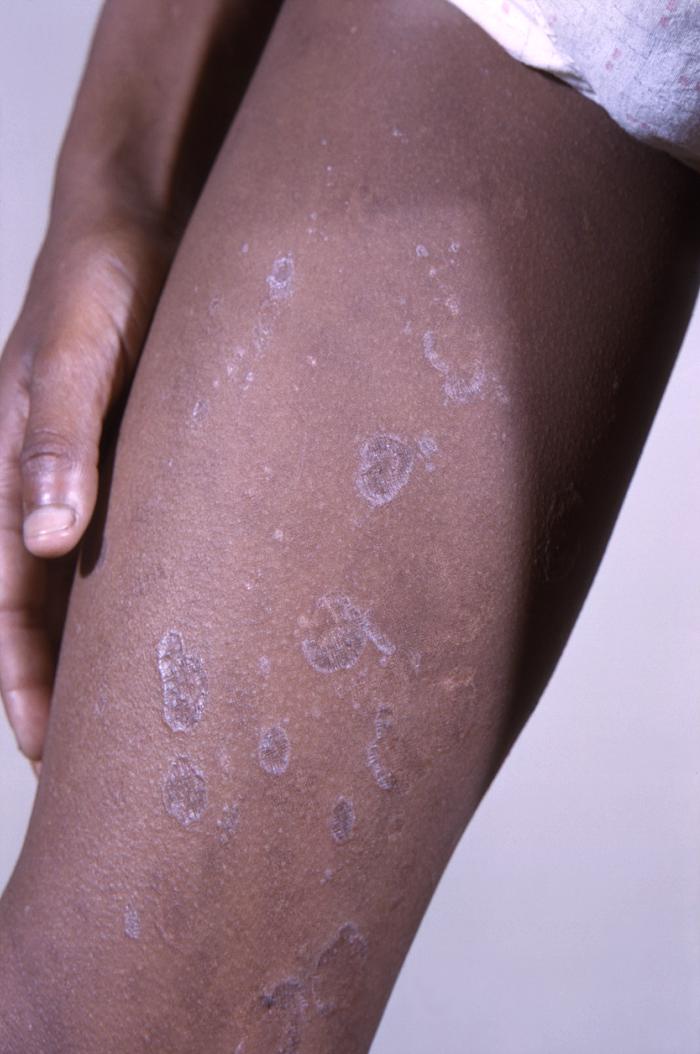
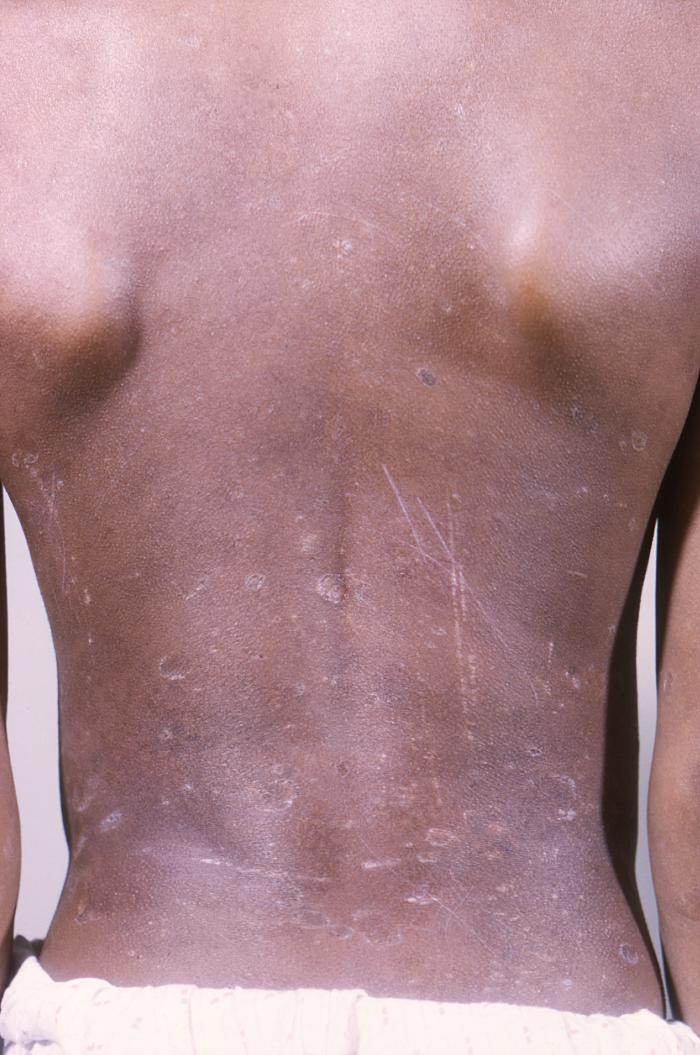
Líquen plano nas costas de menino afro-americano com 11 anos com história de 6 anos de LP generalizada. De salientar a presença do fenómeno de Koebner: a disseminação de lesões de LP ao longo das áreas de trauma, incluindo arranhaduras na pele.
Imagem: “12186” por CDC. Licença: Domínio Público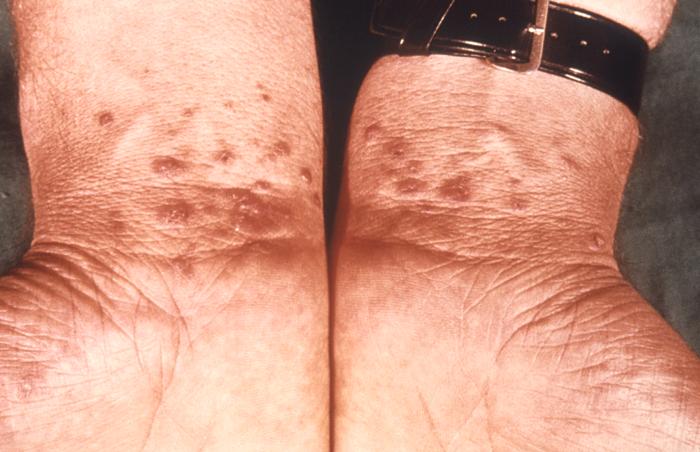
Líquen plano nos punhos bilateralmente
Imagem: “6545” por CDC/Susan Lindsley. Licença: Domínio Público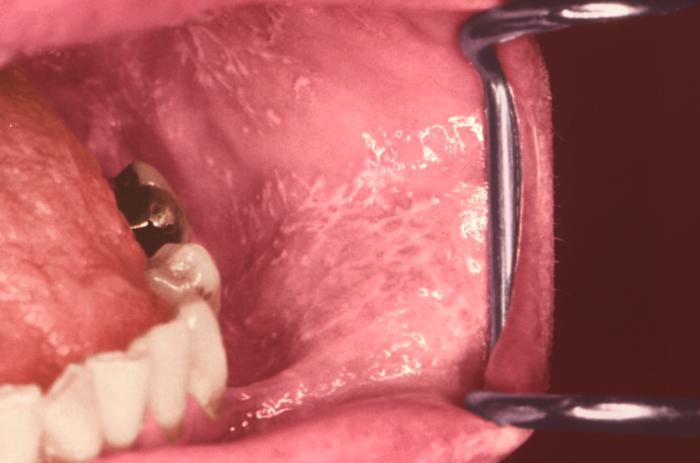
Líquen plano que se apresenta com estrias de Wickham na mucosa oral
Imagem: “12632” por CDC/Robert E. Sumpter. Licença: Domínio Público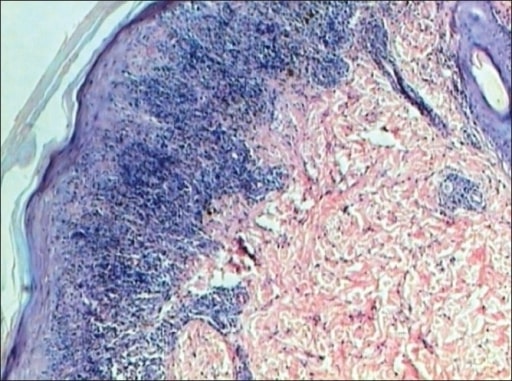
Líquen plano: a epiderme mostra hiperqueratose, hipergranulose, acantose e cristas em dentes de serra. A derme mostra um infiltrado linfocítico em forma de banda a tocar na epiderme (coloração H&E, ×40).
Imagem: “Lichen planus” por Department of Pathology, JJ Hospital, Mumbai, India. Licença: CC BY 2.0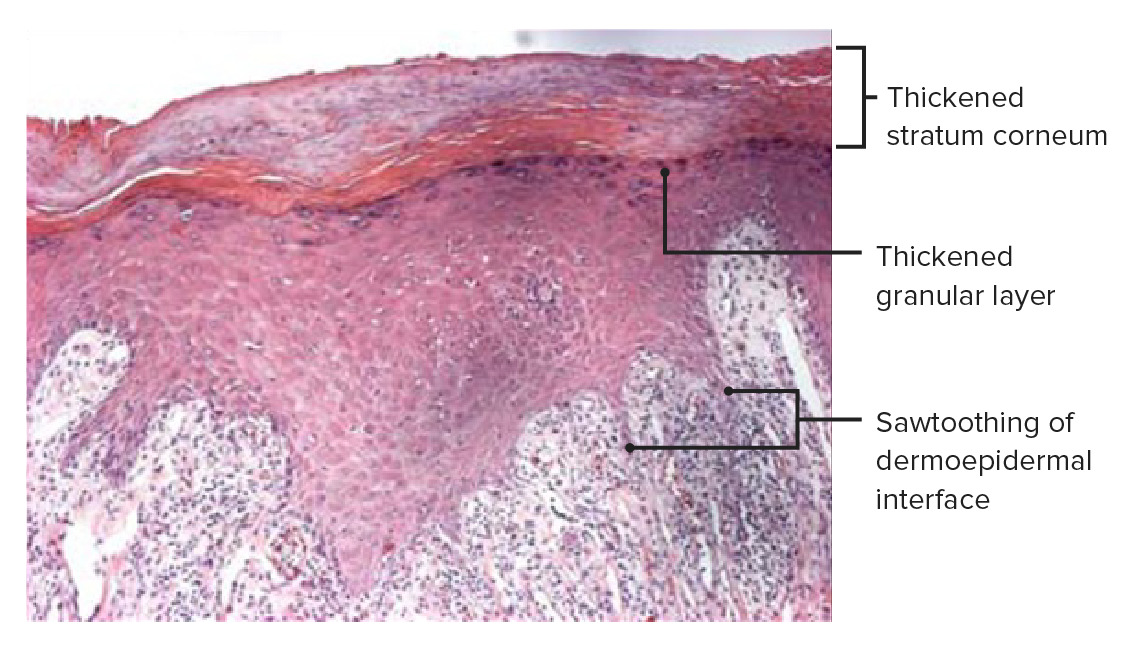
Histopatologia de biópsia cutânea de uma placa de LP a revelar infiltrado inflamatório liquenóide denso sob a lâmina própria. Observar a inflamação na junção dermo-epidérmica e um contorno inferior em ziguezague angulado, conferindo a aparência em dente de serra característica do LP. Observar também o espessamento da camada de células granulares (hipergranulose) e do estrato córneo (hiperqueratose), mais pronunciados nas linhas brancas das estrias de Wickham.
Imagem: “Histopathology of lichen planus” por Shi G, Sohn KC et al. Licença: CC BY 4.0, editado por Lecturio.