A terapêutica antirretroviral (TARV) tem como alvo o ciclo de replicação do vírus da imunodeficiência humana (VIH), sendo classificada com base na enzima ou mecanismo viral que é inibido. O objetivo do tratamento é suprimir a replicação viral de forma a alcançar o resultado de carga viral não detetada. Atualmente, são usados inibidores da transcriptase reversa, protease, integrase e inibidores de entrada em regimes combinados de TARV (cTARV). A terapêutica combinada (esquema de 3 fármacos) é utilizada para prevenir a resistência farmacológica e a resistência cruzada, que se desenvolvem através de mutações genéticas.
Última atualização: Jul 15, 2023
Conteúdo
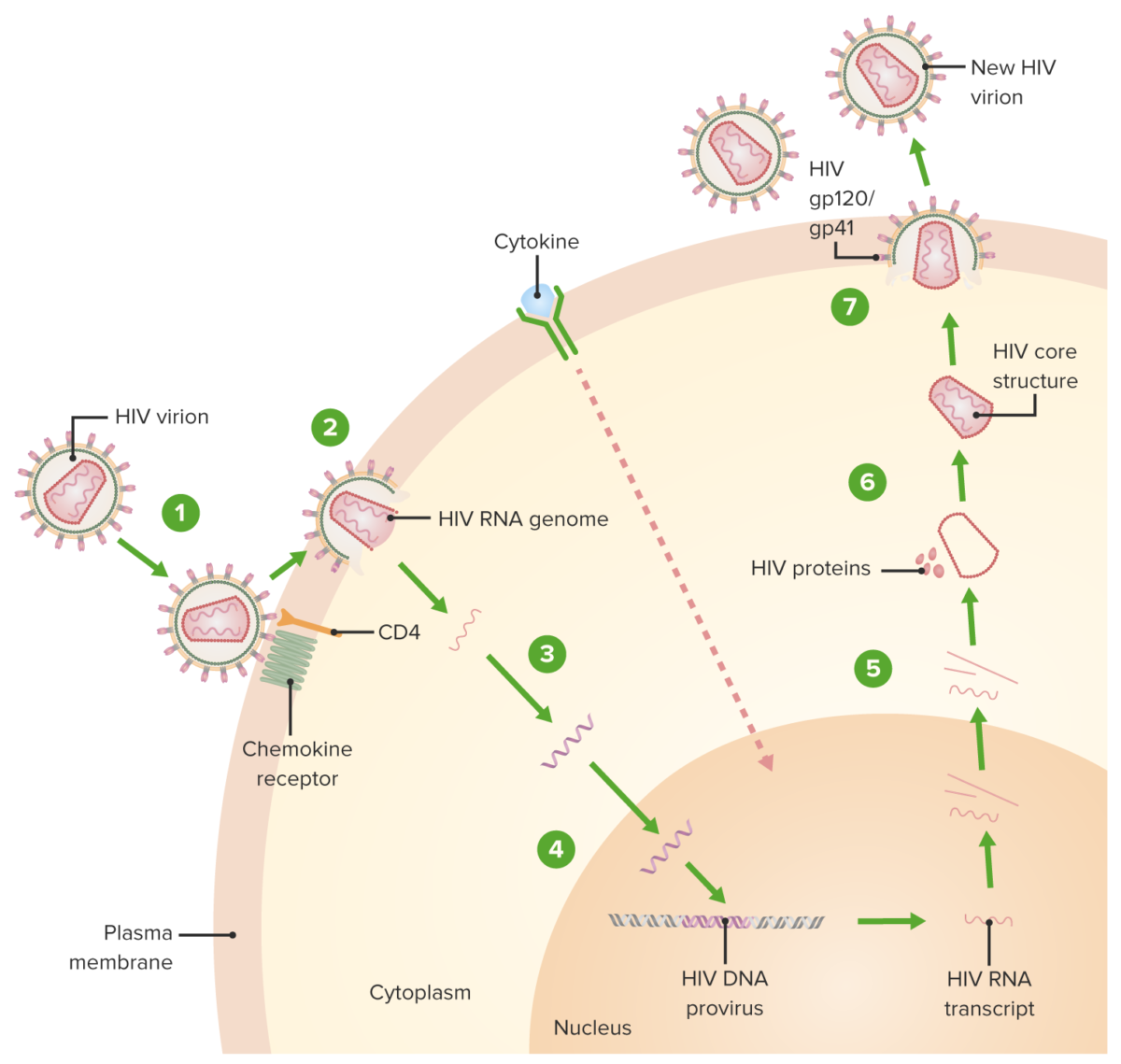
Ciclo de replicação do VIH:
1. O virião liga-se a um recetor CD4 e de quimiocina, sofrendo uma mudança conformacional que facilita a sua fusão e da célula hospedeira.
2. O virião vai perdendo o invólucro de proteína da cápside (que envolve o RNA viral e proteínas) à medida que atravessa o citoplasma.
3. Ocorre a síntese de DNA pró-viral mediada por transcriptase reversa.
4. O DNA viral é transportado através do núcleo e integrado no DNA do hospedeiro, sendo o processo facilitado pela integrase.
5. O DNA viral é transcrito, originando múltiplas cópias do novo RNA do VIH que são transportadas para o citoplasma. O novo RNA do VIH torna-se o genoma de um novo vírus. Ocorre ainda a ativação de citocinas da célula.
6. O novo RNA viral + proteínas + enzimas movem-se para a superfície celular e formam uma partícula não infeciosa.
7. A partícula (RNA viral + proteínas) abandona a célula hospedeira com o VIH imaturo. A proteína protease viral (enzima) cliva as poliproteínas recém-sintetizadas produzindo um VIH maduro.
| Tipo de fármaco | Mecanismo de ação |
|---|---|
Inibidores da transcriptase reversa
|
|
| Inibidores da transferência de cadeia da integrase (INSTIs, pela sigla em inglês) |
|
| Inibidores da protease (IPs, pela sigla em inglês) |
|
Inibidores de entrada:
|
|
| Inibidor pós-fixação | Liga-se à molécula CD4, bloqueando a entrada viral, mas não a ligação |
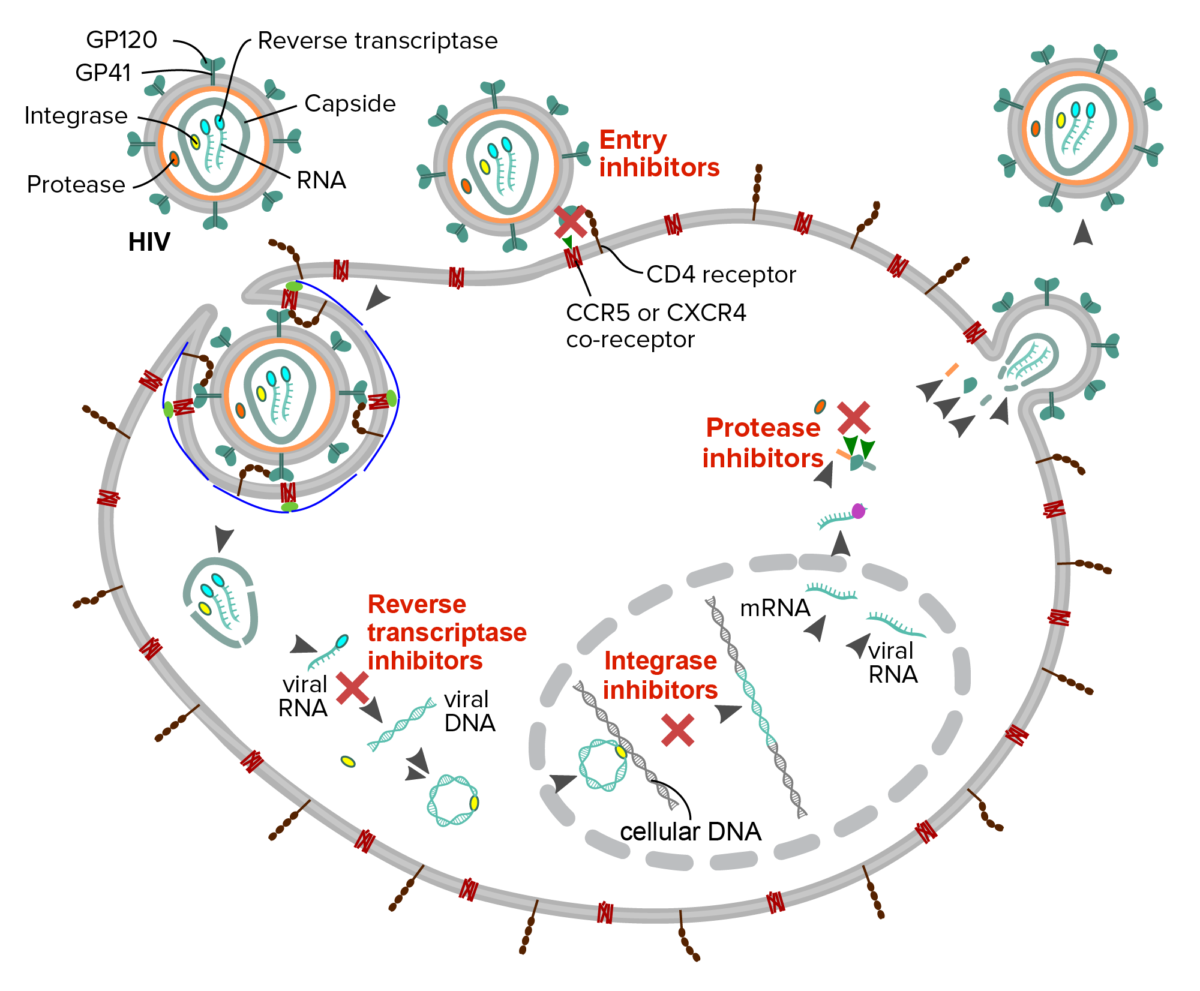
Descrição esquemática do mecanismo das 4 classes de fármacos antirretrovirais contra o VIH:
Inibidores de fusão ou entrada: interferem na ligação, fusão ou entrada do vírus VIH
Inibidores da transcriptase reversa: interferem na tradução do RNA viral em DNA
Inibidores da integrase: impedem a inserção do genoma viral no DNA do hospedeiro
Inibidores da protease: bloqueiam a clivagem dos precursores proteicos necessários para a produção de partículas virais infeciosas
| Fármaco | Efeitos adversos | Interações/contra-indicações |
|---|---|---|
Zidovudina (AZT):
|
|
|
| Emtricitabina: estruturalmente semelhante à lamivudina |
|
Não associar lamivudina (os fármacos competem com a fosforilação intracelular). |
| Lamivudina: ativo contra o vírus da hepatite B |
|
Não associar emtricitabina (os fármacos competem com a fosforilação intracelular). |
| Abacavir | Reação de hipersensibilidade (potencialmente fatal): febre, erupção cutânea, dor abdominal, vómitos, dispneia |
|
| Tenofovir (NtRTI): TAF e TDF (TAF: ativo contra o vírus da hepatite B) |
|
|
Inibidores não competitivos da transcriptase reversa:
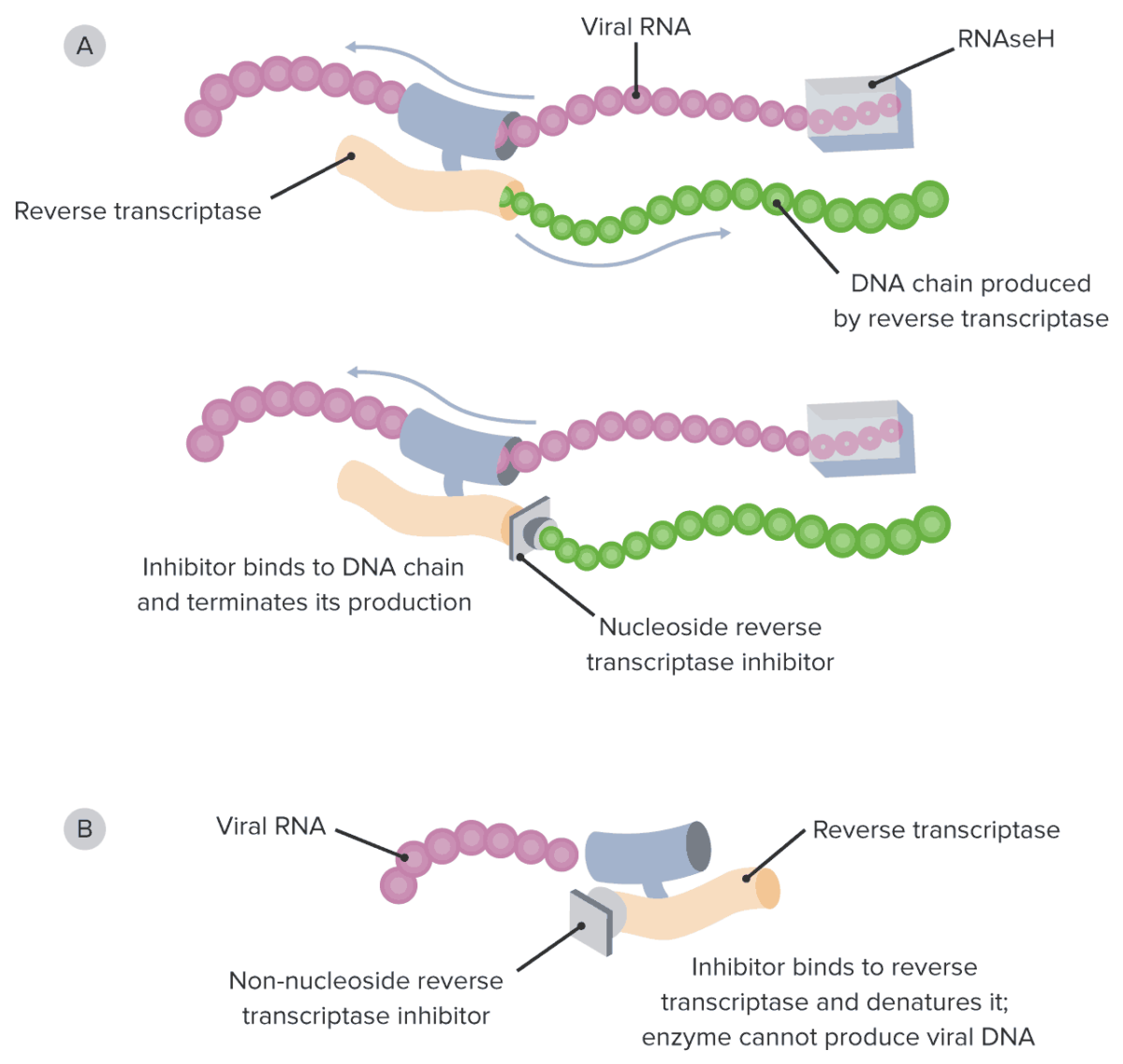
Diagrama do mecanismo de ação dos NRTIs e NNRTIs:
R: Os NRTIs bloqueiam o genoma do DNA viral em crescimento e substituem os nucleótidos naturais, atuando como terminadores de cadeia.
B: Por outro lado, os NNRTIs ligam-se diretamente à enzima transcriptase reversa, impedindo diretamente a síntese de DNA viral.
NRTI: inibidor nucleótido da transcriptase reversa
NNRTI: inibidor não nucleótido da transcriptase reversa
RNAseH: ribonuclease H
| Fármaco | Efeitos adversos | Interações/contra-indicações |
|---|---|---|
| Etravirina: NNRTI mais usado em casos de VIH resistentes |
|
Pode interagir com outros antirretrovirais (por exemplo, a dose de maraviroc deve ser dobrada se usado em combinação) |
| Efavirenz |
|
Evitar nos casos com síndrome do QT longo, doença hepática, doença psiquiátrica |
| Doravirina | Efeitos no SNC/psiquiátricos semelhantes ao efavirenz (mas muito menos comuns) | O uso concomitante com rifampicina está contraindicado (↓ exposição à doravirina) |
| Rilpivirina |
|
|
| Nevirapina: não está indicada no tratamento inicial (↑ toxicidade) |
|
|
| Fármaco | Efeitos adversos | Interações/contra-indicações |
|---|---|---|
| Atazanavir |
|
|
| Darunavir |
|
|
| Ritonavir: reforço |
|
Um dos inibidores mais potentes do CYP3A4; evitar tomar fármacos com índice terapêutico estreito. |
| Lopinavir: coformulado com ritonavir |
|
Não está indicado no tratamento inicial (devido à sua potência e toxicidade) |
| Fármaco | Efeitos adversos | Interações/contra-indicações |
|---|---|---|
| Raltegravir |
|
Os indutores enzimáticos (por exemplo, a rifampicina) aumentam o seu metabolismo, induzindo a UDP-glucuronosiltransferase. |
| Dolutegravir | Aumento ligeiro e reversível da creatinina (inibe o transportador renal, OCT2) |
|
| Elvitegravir: administrado com cobicistate ou ritonavir | Sintomas gastrointestinais | Atualmente disponível apenas numa combinação de dose fixa com tenofovir, emtricitabina e cobicistate (que ↑ interações medicamentosas) |
| Bictegravir: coformulado com emtricitabina e TAF |
|
A ingestão com rifampicina ou dofetilida está contraindicada |

Diagrama esquemático da entrada viral e etapas inibidas por enfuvirtida e maraviroc:
A subunidade trimérica gp120 do complexo de glicoproteínas do envelope viral liga-se ao CD4 na superfície da célula alvo, desencadeando uma mudança conformacional que promove interações com recetores de quimiocinas (neste caso, CCR5). A subunidade transmembranar trimérica gp41 é ativada para mediar a fusão da membrana, de forma a que o conteúdo viral possa entrar na célula. O maraviroc bloqueia o correcetor CCR5. A enfuvirtida liga-se à gp41, impedindo a fusão.