La terapia antirretroviral (TAR) se dirige al ciclo de replicación del virus de la inmunodeficiencia humana (VIH) y se clasifica según la enzima viral o el mecanismo que se inhibe. El objetivo de la terapia es suprimir la replicación viral para alcanzar el resultado de una carga viral indetectable. En la actualidad, la transcriptasa inversa, la proteasa, la integrasa y los inhibidores de entrada se utilizan en regímenes combinados de terapia antirretroviral de gran actividad. La terapia combinada (régimen de 3 medicamentos) se usa para prevenir la resistencia a los medicamentos y la resistencia cruzada, que se desarrolla a través de mutaciones genéticas.
Última actualización: Jul 22, 2023
Contenido
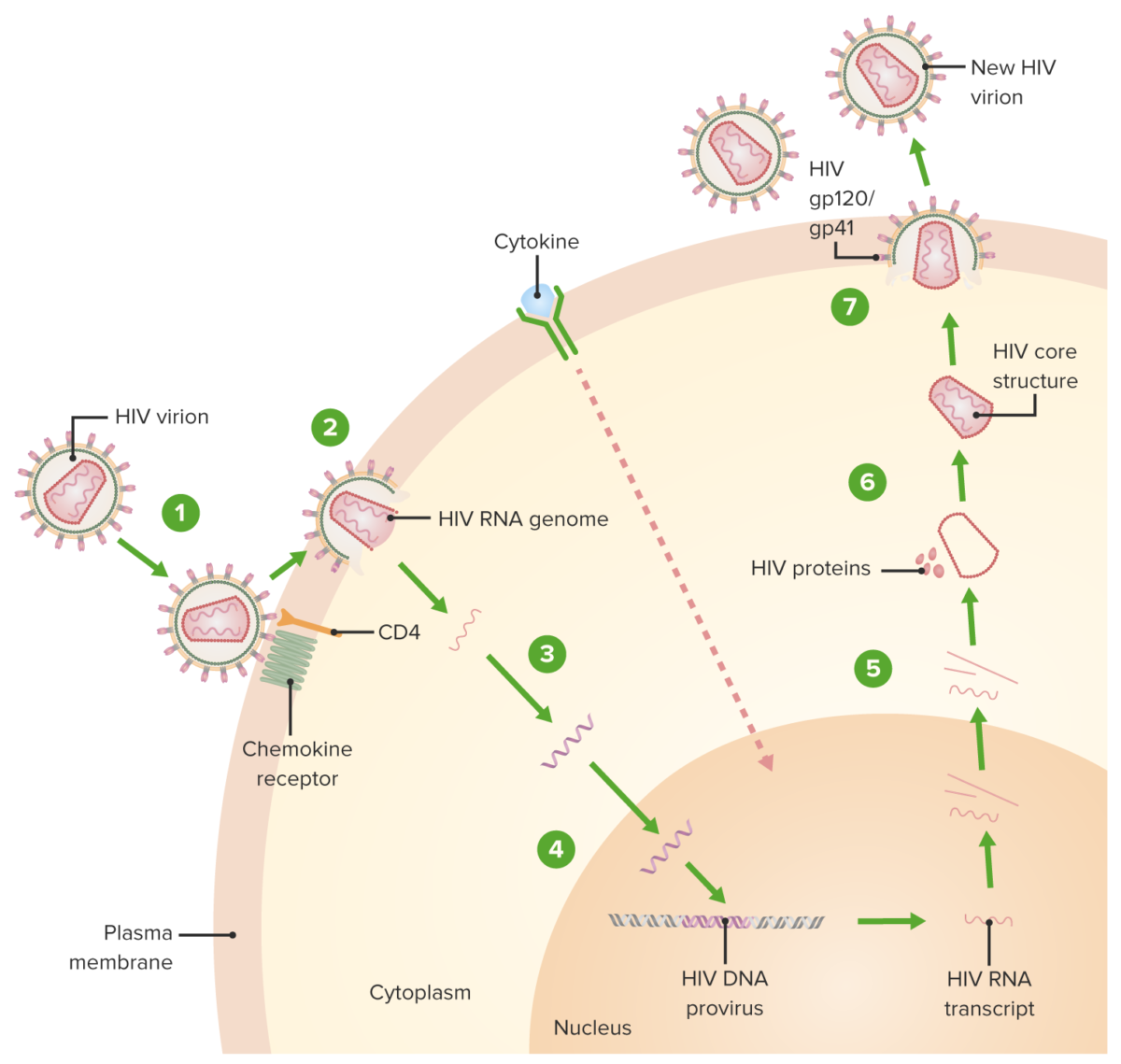
Ciclo de replicación del VIH:
1. El virión se une al receptor CD4 y un receptor de quimioquina, seguido de un cambio conformacional que facilita la fusión del virión y la célula huésped.
2. Una capa de proteína de la cápside (que rodea el ARN y proteínas virales) se descubre cuando el virión atraviesa el citoplasma.
3. Se produce la síntesis de ADN proviral mediada por transcriptasa inversa.
4. El ADN viral se transporta a través del núcleo y se integra en el ADN del huésped, facilitado por la integrasa.
5. Se transcribe el ADN viral y se forman y transportan múltiples copias del nuevo ARN del VIH al citoplasma. El nuevo ARN del VIH se convierte en el genoma de un nuevo virus. También se produce la activación de citoquinas de la célula.
6. El nuevo ARN + proteínas + enzimas virales se mueven a la superficie celular y forman una partícula no infecciosa.
7. Las partículas (ARN + proteínas virales) eventualmente brotan de la célula huésped con el VIH inmaduro. La proteasa viral (enzima) luego escinde poliproteínas recién sintetizadas produciendo un VIH maduro.
| Tipo de medicamento | Mecanismo de acción |
|---|---|
Inhibidores de la transcriptasa inversa
|
|
| Inhibidores de transferencia de cadena de integrasa |
|
| Inhibidores de la proteasa |
|
Inhibidores de la entrada:
|
|
| Inhibidor posterior a la fijación | Se une a la molécula CD4, bloqueando la entrada pero no la fijación |
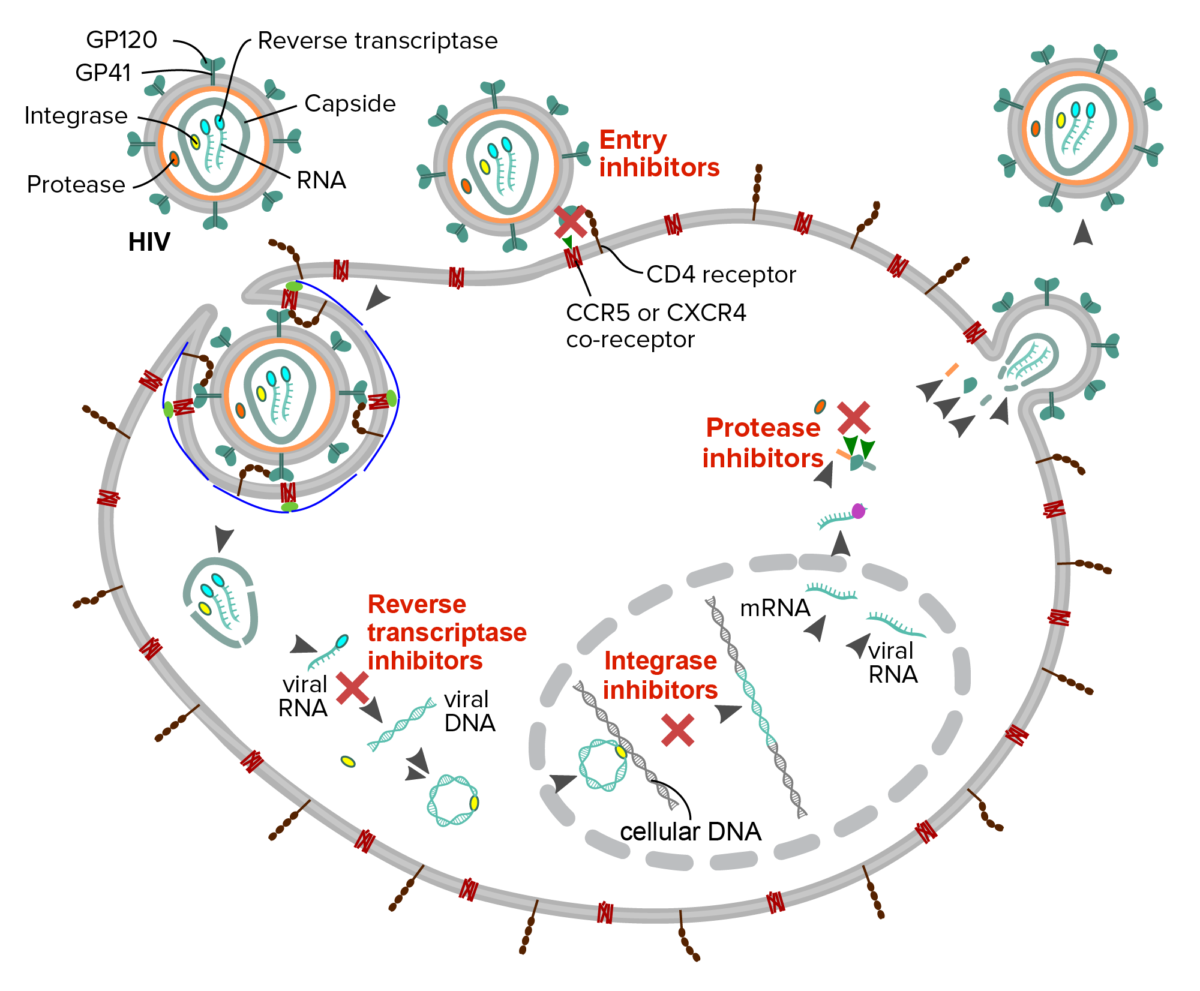
Descripción esquemática del mecanismo de 4 clases de medicamentos antirretrovirales contra el VIH:
Inhibidores de la fusión o entrada: interfieren con la unión, fusión o entrada del virión del VIH
Inhibidores de la transcriptasa inversa: interfieren con la transcripción reversa del ARN viral en ADN
Inhibidores de la integrasa: evitan la inserción del genoma viral en el ADN del huésped
Inhibidores de la proteasa: bloquean la escisión de los precursores de proteínas necesarios para la producción de partículas virales infecciosas
| Medicamento | Efectos secundarios | Interacciones/contraindicaciones |
|---|---|---|
Zidovudina (AZT):
|
|
|
| Emtricitabina: estructuralmente similar a lamivudina |
|
No combinar con lamivudina (los medicamentos compiten con la fosforilación intracelular). |
| Lamivudina: activa contra el virus de la hepatitis B |
|
No combinar con emtricitabina (los medicamentos compiten con la fosforilación intracelular). |
| Abacavir | Reacción de hipersensibilidad (potencialmente mortal): fiebre, erupción cutánea, dolor abdominal, vómitos, disnea |
|
| Tenofovir (inhibidores nucleótidos de la transcriptasa inversa): TAF y TDF (TAF: activo contra el virus de la hepatitis B) |
|
|
Inhibidores no competitivos de la transcriptasa inversa:
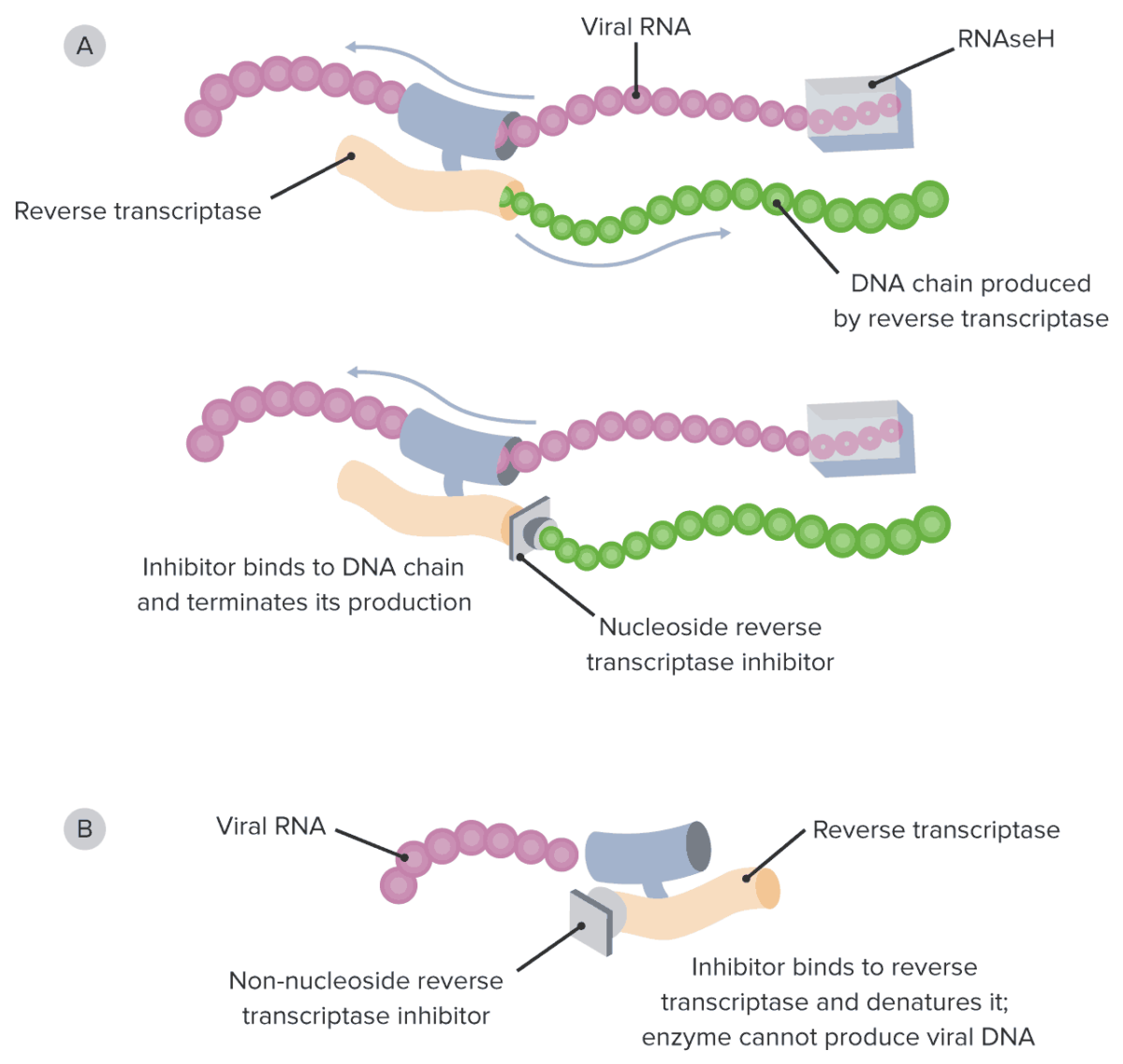
Diagrama del mecanismo de acción de los inhibidores nucleósidos de la transcriptasa inversa y los inhibidores no nucleósidos de la transcriptasa inversa:
A: Notar cómo los inhibidores nucleósidos de la transcriptasa inversa bloquean el genoma del ADN viral en crecimiento al sustituir los nucleósidos naturales y funcionar como terminadores de cadena.
B: Por otro lado, los inhibidores no nucleósidos de la transcriptasa inversa se unen directamente a la enzima transcriptasa inversa, evitando directamente la síntesis de ADN viral.
| Medicamento | Efectos secundarios | Interacciones/contraindicaciones |
|---|---|---|
| Etravirina: el inhibidor no nucleósido más utilizado en casos de VIH resistente |
|
Puede interactuar con otros medicamentos antirretrovirales (e.g., si se combinan, se debe duplicar la dosis de maraviroc) |
| Efavirenz |
|
Evitar en síndrome de QT largo, enfermedad hepática, enfermedad psiquiátrica |
| Doravirina | Efectos sobre el SNC/psiquiátricos similares a efavirenz (pero mucho menos comunes) | Uso con rifampicina contraindicado (↓ exposición a doravirina) |
| Rilpivirina |
|
|
| Nevirapina: no tratamiento inicial de pacientes sin tratamiento previo (↑ toxicidad) |
|
|
| Medicamento | Efectos secundarios | Interacciones/contraindicaciones |
|---|---|---|
| Atazanavir |
|
|
| Darunavir |
|
|
| Ritonavir: refuerzo |
|
Uno de los inhibidores conocidos más potentes de CYP3A4; evitar tomar medicamentos con índice terapéutico estrecho. |
| Lopinavir: coformulado con ritonavir |
|
No para el tratamiento inicial (relacionado con la potencia y la toxicidad) |
| Medicamentos | Efectos secundarios | Interacciones/contraindicaciones |
|---|---|---|
| Raltegravir |
|
Los inductores enzimáticos (e.g., rifampicina) aumentan su metabolismo al inducir la UDP-glucuronosiltransferasa. |
| Dolutegravir | Leve elevación de creatinina reversible (inhibe el transportador renal, OCT2) |
|
| Elvitegravir: administrado con cobicistat o ritonavir | Síntomas gastrointestinales | Actualmente disponible solo en una combinación de dosis fija con tenofovir, emtricitabina y cobicistat (que ↑ interacciones medicamento-medicamento) |
| Bictegravir: coformulado con emtricitabina y TAF |
|
Contraindicada la ingesta con rifampicina o dofetilida |

Diagrama esquemático de la entrada viral y pasos inhibidos por enfuvirtida y maraviroc:
La subunidad trimérica gp120 del complejo glicoproteico de la envoltura viral se une al CD4 en la superficie de la célula diana, desencadenando un cambio conformacional que promueve interacciones con los receptores de quimioquinas (en este caso, CCR5). La subunidad transmembrana trimérica gp41 se activa para mediar en la fusión de la membrana para que el contenido viral pueda ingresar a la célula. Maraviroc bloquea el correceptor CCR5. La enfuvirtida se une a la gp41 y evita la fusión.