Um evento inexplicado breve resolvido (EIBR) define-se como um relato de um evento repentino e breve (< 1 minuto) numa criança < 1 ano de idade, que está resolvido no momento da apresentação. A definição inclui ≥ 1 achado de alteração da coloração (cianose ou palidez), do padrão respiratório (ausente, diminuído ou irregular), do tónus muscular (hipertonia ou hipotonia), ou do nível de consciência. Os achados são baseados no relato feito por um dos pais ou cuidador. Adotado pela American Academy of Pediatrics em 2016, o novo termo substituiu os termos anteriormente utilizados "evento com aparente risco de vida" (EARV) e "síndrome de quase morte súbita infantil". A mudança na terminologia aconteceu para definir melhor um evento inexplicável após uma avaliação completa, estratificar grupos de alto e baixo risco, identificar aqueles que necessitam de avaliação adicional e evitar exames e internamentos desnecessários. É importante realçar que o EIBR só pode ser diagnosticado se não houver outra explicação para o episódio após uma história e um exame físico cuidadosos.
Última atualização: Mar 28, 2025
Um evento inexplicado breve resolvido (EIBR) é definido como uma alteração repentina e inexplicável na respiração, na aparência ou no comportamento de uma criança que foi breve (< 1 minuto, em média 20-30 segundos) e que está totalmente resolvido.
Um “evento com aparente risco de vida” (EARV) já não é usado, mas era definido como:
O EIBR especifica que “não há outra explicação apesar de uma história e um exame físico completos” e retira “asfixia ou engasgamento”.
Por definição, não há uma explicação nem uma causa para o EIBR, mas precisam de ser identificadas as causas comuns e importantes não-EIBR.
Situações clínicas comuns que conduzem a um evento e que excluem o EIBR:
Situações clínicas menos comuns que conduzem a um evento e que excluem o EIBR:
Um EIBR é “inexplicável”, pelo que o mecanismo que produz o evento é desconhecido. No entanto, achados bem definidos em bebés ajudam a determinar se o evento se deve a uma patologia subjacente.
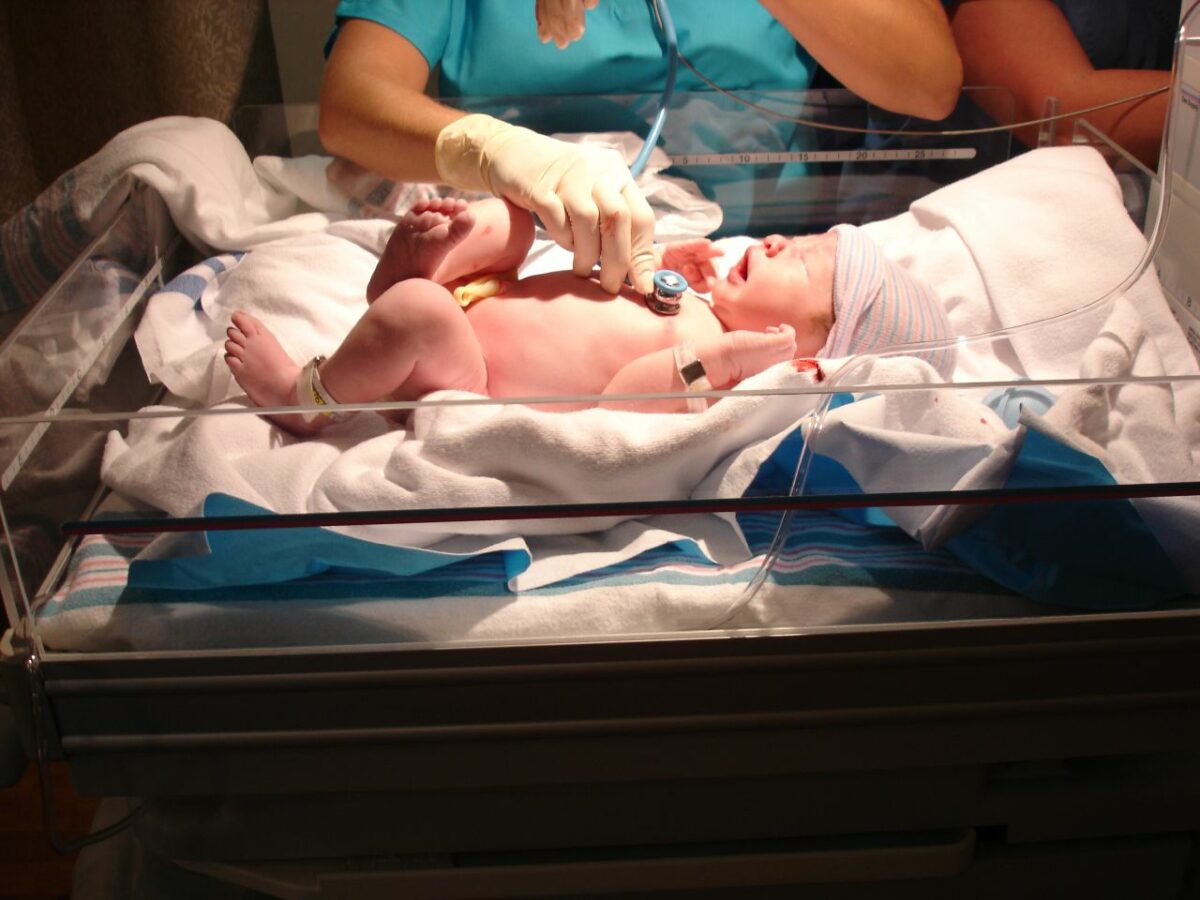
Bebé normal no exame:
A frequência respiratória é de 30-60/min; padrões respiratórios periódicos observados nos bebés de termo e pré-termo tardio. Normalmente, a pele é rosada (indicando uma oxigenação adequada), tanto as extremidades superiores como inferiores têm um tónus flexor, e o bebé desperta quando estimulado.
Respiração normal do bebé de termo:
Apneia (pausa de > 20 segundos) pode resultar de:
Tónus infantil normal:
Hipotonia (diminuição do tónus muscular):
Hipertonia (aumento do tónus muscular):
Verificar a resposta normal às manobras de provocação (estimulação tátil) e a estímulos nocicetivos (fricção esternal).
Descrição do evento e da história que apontam para outras explicações para este evento:
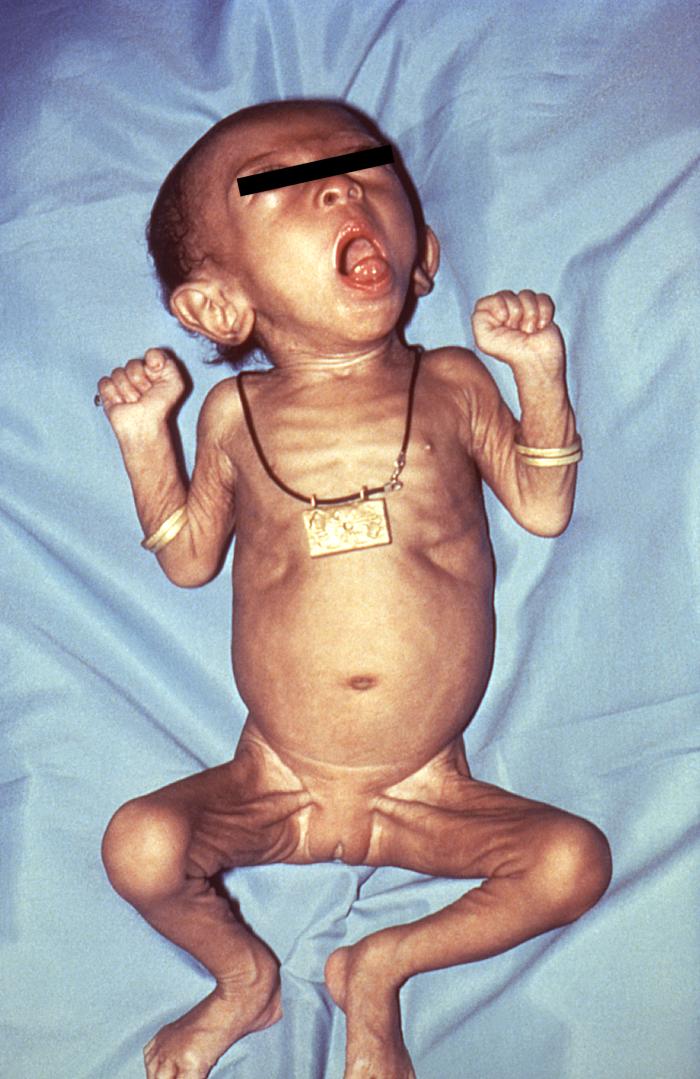
Uma criança com tosse convulsa:
A apresentação da infeção é atípica e pode incluir abaulamento dos olhos, cianose, retrações subcostal/intercostal, engasgamento e apneia.
O EIBR é diagnosticado quando não há outra explicação para o evento. Portanto, é fundamental fazer uma história e exame físico completos.
Os bebés são estratificados como de baixo risco (necessária avaliação reduzida) ou de alto risco (pode precisar de avaliação mais extensa, monitorização e observação).
Critérios:
Abordagem mínima:
Bebés de alto risco (não cumprem os critérios de baixo risco):