O EAM é a isquemia e morte de uma área do tecido miocárdico devido ao fluxo sanguíneo e oxigenação insuficientes, por formação de um trombo numa placa aterosclerótica em rutura nas artérias epicárdicas. A apresentação clínica típica inclui dor torácica, mas tanto mulheres como pacientes com diabetes podem apresentar sintomas atípicos. O diagnóstico é obtido pela história clínica, alterações no ECG, aumento das enzimas cardíacas e evidências de alterações no movimento da parede em exames de imagens. O tratamento depende do momento da apresentação e dos recursos locais em relação à terapêutica trombolítica versus intervenção percutânea. São administrados nitratos, aspirina, analgesia, anticoagulação e beta bloqueantes (a menos que contraindicado) a todos os pacientes.
Última atualização: Feb 18, 2025
O enfarte agudo do miocárdio (EAM), frequentemente conhecido como “ataque cardíaco”, é definido como lesão aguda e morte do tecido miocárdico por isquemia.
O risco de EAM aumenta proporcionalmente com o aumento dos fatores de risco para aterosclerose coronária (também conhecida como doença arterial coronária (DAC)).
Classificação do EAM de acordo com a causa presumida:
Classificação de EAM com base nos achados de ECG e patologia:
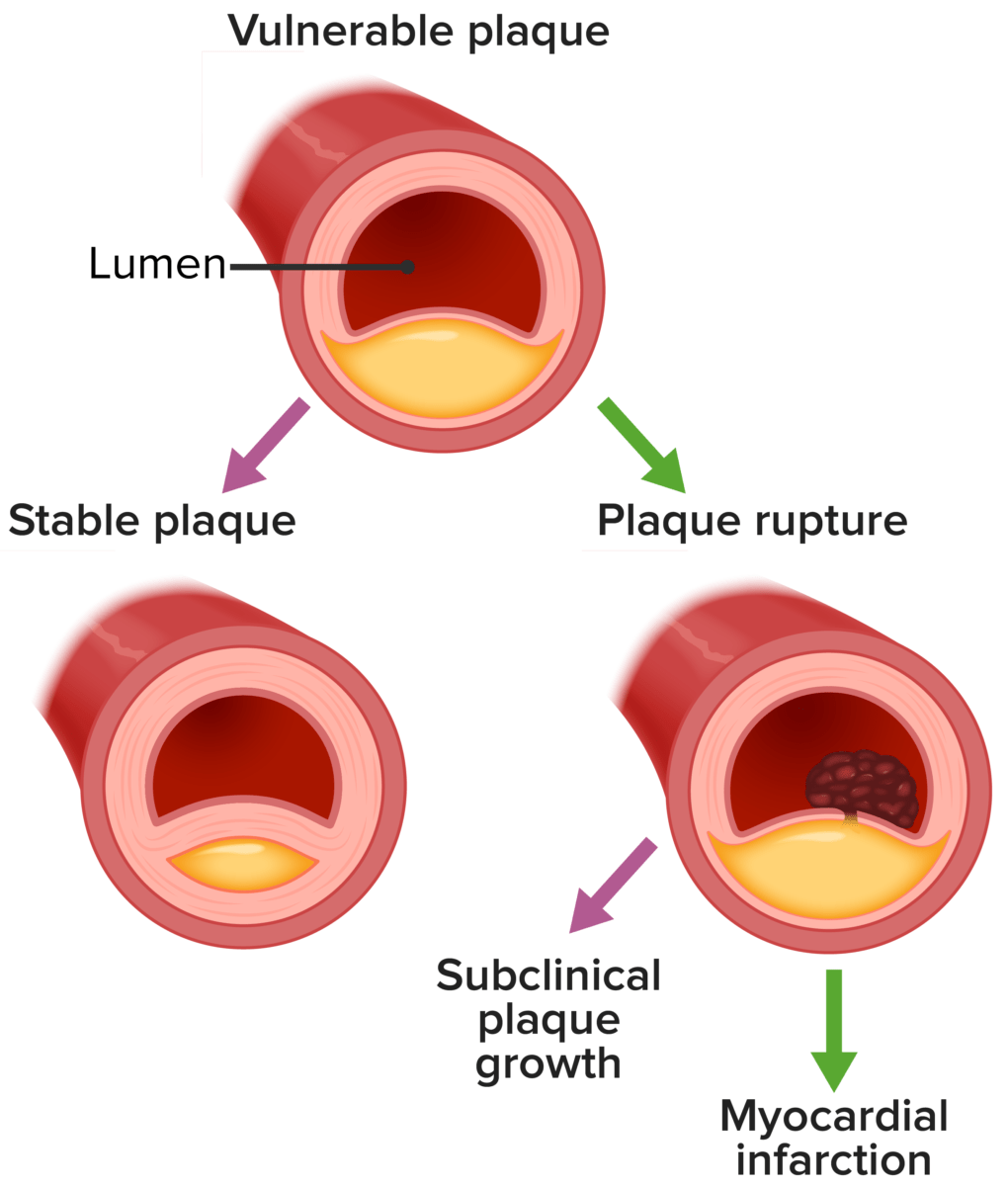
História natural da placa vulnerável / instável:
As placas ateroscleróticas instáveis são consideradas responsáveis pela maioria dos EAM. Caracteriza-se por inflamação dos macrófagos, uma capa fibrosa fina, remodelação, microcalcificação e angiogénese.
O sintoma clássico de EAM na maioria dos pacientes é a dor torácica aguda. No entanto, alguns pacientes podem apresentar sintomas mais vagos.
Os pacientes que apresentam história de dor torácica aguda ou sintomas atípicos suspeitos são avaliados com ECG. Os níveis de troponina cardíaca devem ser obtidos em até 10 minutos após a chegada do paciente ao serviço de urgência. Alterações em ambos confirmam o diagnóstico de EAM.
| Artéria obstruída | Derivações com elevação do segmento ST | Localização do EAM |
|---|---|---|
| DAE proximal | V1 – V2 | Septal |
| DAE | V3 – V4 | Anterior |
| DAE distal | V5 – V6 | Apical |
| CXE ou DAE | I, aVL | Lateral |
| ACD (mais comum) ou CXE | II, III, aVF | Inferior |
| ACD ou CXE | V7-V9 (depressões do segmento ST em V1-V3) | Posterolateral |
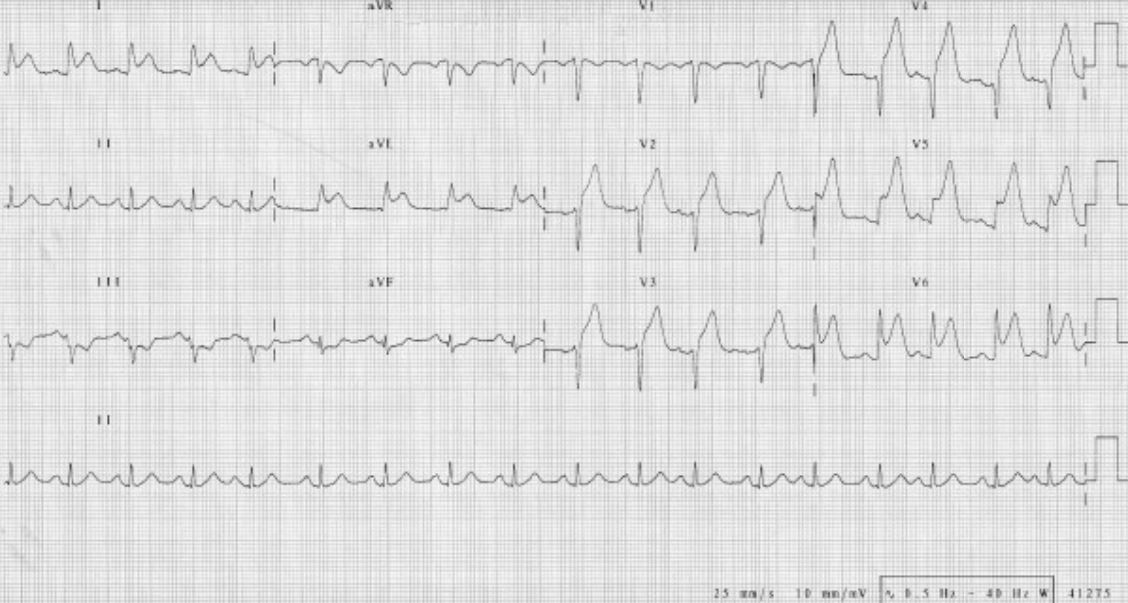
ECG a demostrar um EAM da parede anterior com elevações do segmento ST observadas em V2 – V6, I e aVL:
É possível observar também as depressões ST recíprocas em III e aVF. A angiografia das artérias coronárias do mesmo paciente mostrou oclusão total da artéria descendente anterior.
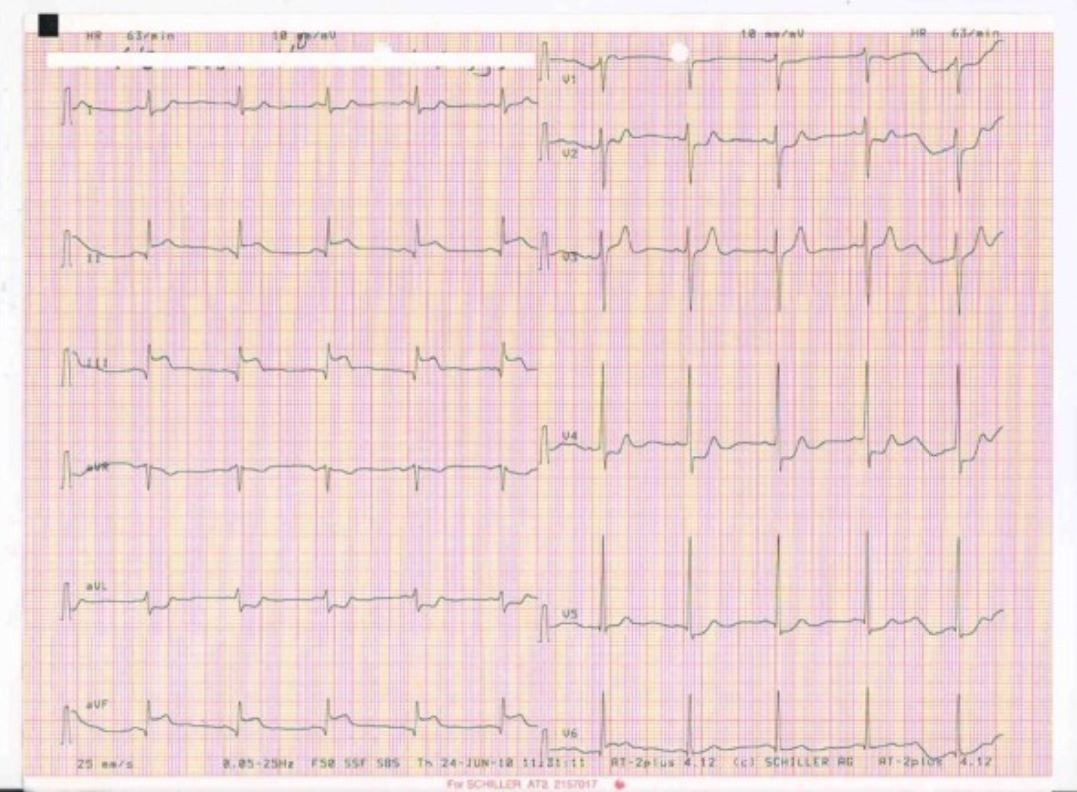
ECG a demonstrar um EAM da parede inferior com supradesnivelamento do segmento ST nas derivações II, III, aVF
Imagem: “The patient’s initial ECG, showing an acute inferior myocardial infarction” por Sogut O, Kaya H, Gokdemir MT, Sezen Y. License: CC BY 2.0Enzimas cardíacas:
Exames laboratoriais de apoio:
A tabela seguinte compara a angina instável, NSTEMI e STEMI com base nas características clínicas, ECG e resultados laboratoriais:
| Diagnóstico | Características clínicas | Achados do ECG | Achados laboratoriais |
|---|---|---|---|
| Angina instável | Dor torácica isquémica que ocorre em repouso ou com níveis de esforço previamente tolerados |
|
Troponina normal |
| NSTEMI | Dor torácica isquémica prolongada em qualquer circunstância |
|
Troponina elevada |
| STEMI | Dor torácica isquémica prolongada em qualquer circunstância |
|
Troponina elevada |
O reconhecimento imediato do diagnóstico de EAM é fundamental para perceber o benefício da terapêutica de reperfusão.
O prognóstico melhora a longo prazo com:
Após enfarte do miocárdio, desenvolvem-se diferentes riscos a longo prazo após o evento agudo. Pacientes com EAM do tipo 2 apresentam maior prevalência de insuficiência cardíaca e doença renal como complicações do EAM e fibrilhação auricular.