A embolia pulmonar (EP) é uma condição potencialmente fatal que ocorre como resultado da obstrução intraluminal da artéria pulmonar principal ou dos seus ramos. Os agentes etiológicos incluem trombos, ar, líquido amniótico e gordura. Na EP, a troca de gases está prejudicada devido ao menor retorno do sangue desoxigenado aos pulmões. A trombose venosa profunda (TVP) é diagnosticada em >. 50% dos pacientes que apresentam sintomas, nos quais o sistema venoso profundo das extremidades inferiores é a fonte mais comum de trombos. Alguns indivíduos são assintomáticos, mas o sintoma mais comum é a dispneia. Os sintomas podem ser agudos ou crónicos, e o diagnóstico é geralmente baseado nos achados radiográficos. O tratamento inicial é de suporte e foca-se no restabelecimento da oxigenação e da estabilidade hemodinâmica. Tanto a terapêutica médica (anticoagulantes sistémicos) como a de intervenção (através de cateteres, cirurgia) são utilizadas para restabelecer a patência dos vasos.
Última atualização: Mar 21, 2025
Embolia pulmonar (EP) é a obstrução intraluminal de uma artéria pulmonar principal ou qualquer um dos seus ramos por um trombo, ar, líquido amniótico ou gordura. Quando se suspeita de EP trombótica associada a TVP, esta condição é conhecida como doença venosa tromboembólica (DVTE).
Os 3 fatores principais que contribuem para a DVTE (conhecidos como tríade de Virschow), incluem a estase venosa, hipercoagulabilidade e lesão vascular endotelial. Qualquer condição que agrave 1 (ou mais) dos 3 fatores, causa aumento do risco de formação de TVP e portanto, EP.
Fatores de risco:
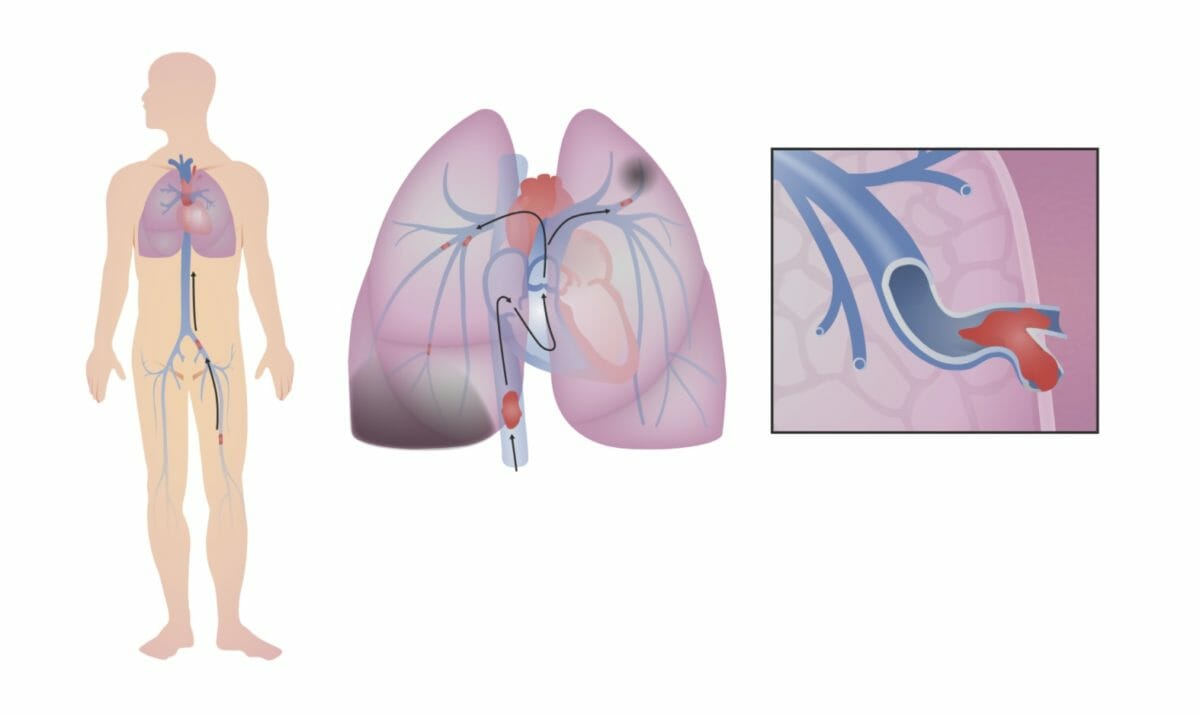
Tromboembolismo venoso:
Uma trombose venosa profunda (TVP) destaca-se na perna (nesta imagem o trombo forma-se na veia femoral esquerda). A TVP viaja através da veia cava inferior (VCI) e através do lado direito do coração. Neste caso, a TVP parte-se em fragmentos menores, que ficam presos nos ramos menores das artérias pulmonares. A obstrução ao fluxo sanguíneo pulmonar diminui a capacidade dos pulmões de oxigenarem o sangue e, se o trombo for grande o suficiente, pode provocar sobrecarga no lado direito do coração.
Desequilíbrio ventilação/perfusão (V/Q):
Instabilidade hemodinâmica:
Enfarte pulmonar:
A apresentação varia significativamente. Deve manter-se uma suspeita elevada para EP, dados os riscos de complicações e mortalidade.
O diagnóstico é essencialmente imagiológico. A decisão de se realizar exames de imagem baseia-se na suspeita clínica, avaliação da probabilidade pré-teste (tipicamente usando os critérios Modificados de Wells) e os níveis de D-dímeros.
| Critérios major | Pontuação |
|---|---|
| Sinais/sintomas de TVP | 3.0 |
| EP clinicamente mais provável que outros diagnósticos | 3.0 |
| Taquicardia | 1.5 |
| Imobilização prolongada (≥3 dias) ou cirurgia recente (nos últimos 30 dias) | 1.5 |
| História de EP ou TVP | 1.5 |
| Hemoptises | 1.0 |
| Neoplasias malignas | 1.0 |
Radiografia do tórax:
Angiografia pulmonar por TC com contraste ou TC helicoidal:
Cintigrafia V/Q:
Exames complementares de diagnóstico em indivíduos hemodinamicamente instáveis: Exames de imagem à cabeceira podem ser usados para um diagnóstico presuntivo de EP, que justifica o início do tratamento.
Angiografia pulmonar:
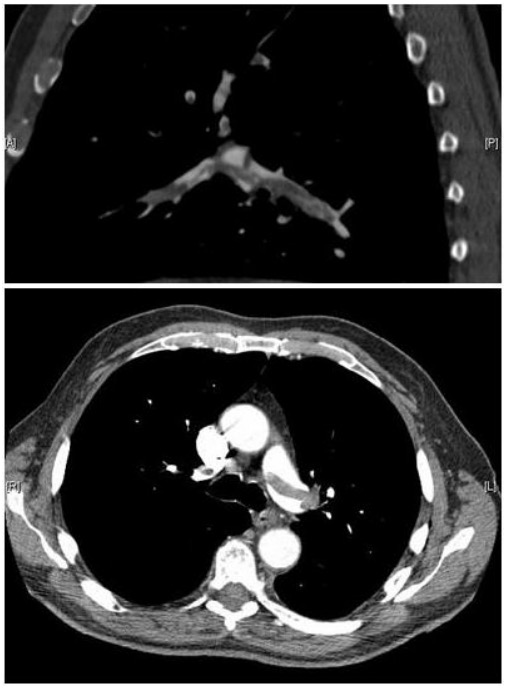
Imagens de angiografia pulmonar por TC confirmando a presença de embolia de sela e trombo substancial nos ramos lobares de ambas as principais artérias pulmonares
Imagem: “Pulmonary embolism CTPA” por Aung Myat and Arif Ahsan. Licença: CC BY 2.0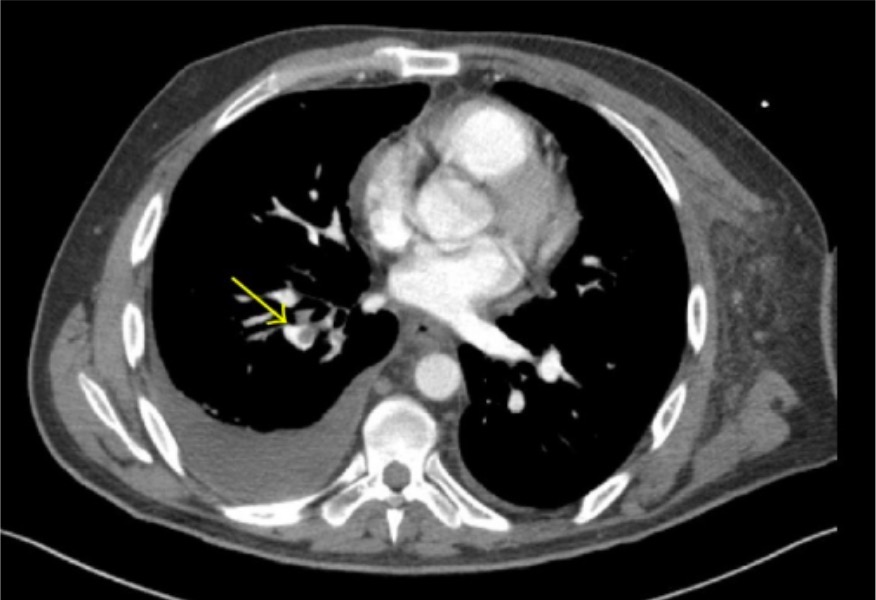
Angiografia por TC apresentando embolia lobar e segmentar pulmonar (seta) no lobo inferior direito
Imagem: “CT angiography” por Thomas Jefferson University, 1025 Walnut Street, Philadelphia, PA 19107, USA. Licença: CC BY 3.0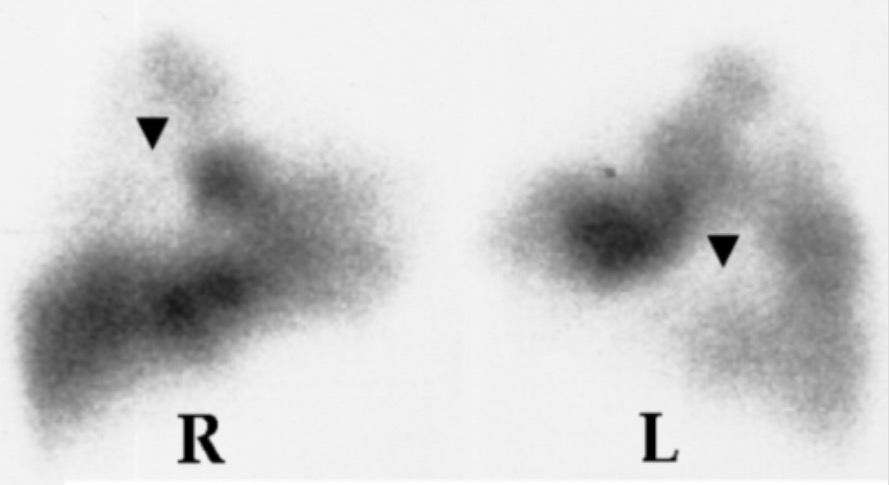
Cintigrafia V/Q com defeitos de perfusão (setas) nos pulmões direito (R) e esquerdo (L)
Imagem: “Lung scan” por Department of Cardiology, Sotiria Chest Diseases Hospital, Athens, Greece. Licença: CC BY 2.5Abordar e tratar qualquer instabilidade hemodinâmica. A maioria dos indivíduos apresentam-se numa situação estável ou respondem aos esforços iniciais de ressuscitação.

Embolia pulmonar de ambas as artérias pulmonares revelada em autópsia de um paciente que morreu de embolia pulmonar:
A: trombo macroscópico (setas)
B: Trombo com 20 cm de comprimento
C: trombos microscópicos (setas), em coloração de hematoxilina e eosina, ampliação X100