A doença celíaca (também conhecida como sprue celíaco ou enteropatia por glúten) é uma reação autoimune à gliadina, que é um componente do glúten. A doença celíaca está intimamente associada ao HLA-DQ2 e ao HLA-DQ8. A resposta imune está localizada no intestino delgado proximal e causa os achados histológicos característicos de atrofia das vilosidades, hiperplasia das criptas e linfocitose intraepitelial. Os doentes geralmente apresentam diarreia e sintomas relacionados com a má absorção (esteatorreia, perda de peso e défices nutricionais). Os doentes fazem rastreio através de testes serológicos de anticorpos e o diagnóstico é confirmado por biópsia do intestino delgado. O tratamento requer uma dieta sem glúten ao longo da vida.
Última atualização: Jan 28, 2025
Fatores ambientais, imunológicos e genéticos contribuem para o processo da doença:
Os peptídeos de glúten desencadeiam a resposta imune inata nas células epiteliais intestinais, levando a danos na mucosa mediados por células T do intestino delgado proximal (duodeno distal e jejuno proximal).
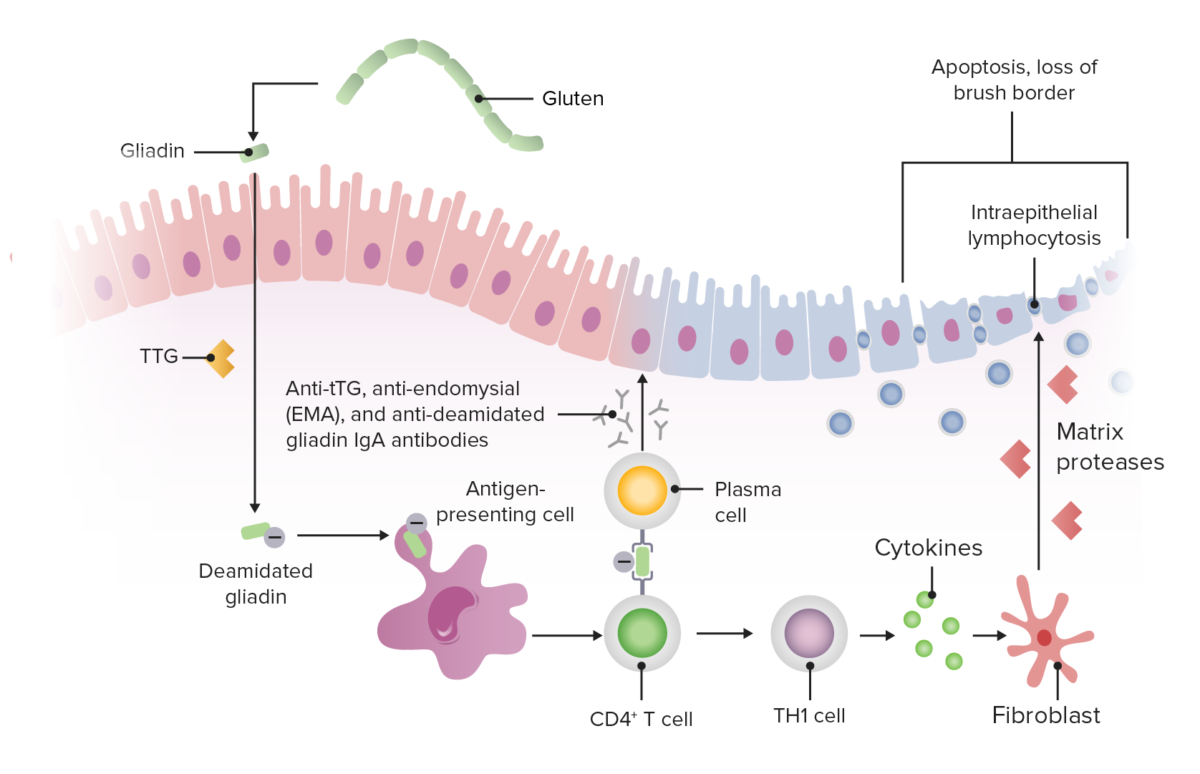
Fisiopatologia da doença celíaca
Imagem por Lecturio.A doença celíaca pode apresentar-se na infância ou na 3ª a 4ª décadas de vida.
| Manifestações | Achado laboratorial |
|---|---|
| Esteatorreia (fezes volumosas, fétidas e de cor clara) | Aumento da gordura fecal devido à má absorção de gordura |
| Diarreia (aumento do conteúdo fecal) | Aumento do gap osmolar das fezes devido à presença de gorduras e carboidratos não absorvidos |
| Perda de peso/má progressão estaturo-ponderal/perda de massa muscular | Diminuição da absorção de D-xilose devido à incapacidade de absorver qualquer conteúdo alimentar |
| Hemorragia/equimoses repetidas | TP/INR prolongado (tempo de protrombina/rácio internacional normalizado) devido à incapacidade de absorver vitamina K |
| Anemia microcítica | Baixa ferritina devido à incapacidade de absorver ferro |
| Anemia macrocítica | B12 sérica ou ácido fólico baixos devido à incapacidade de absorver vitamina B12 e B9 |
| Dor óssea/fraturas em trauma mínimo | Osteopenia em filme simples e osteoporose em DEXA (absorciometria de raios X de dupla energia) devido à incapacidade de absorver cálcio e vitamina D |
| Intolerância ao leite | Teste de tolerância à lactose anormal devido à incapacidade de absorver a lactose |
| Edema | Proteínas séricas e albumina diminuídas devido à incapacidade de absorver aminoácidos da dieta |
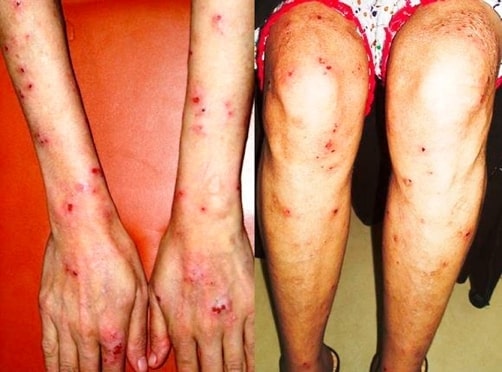
Erupção cutânea da dermatite herpetiforme a envolver a superfície extensora dos antebraços, mãos e membros inferiores num doente com doença celíaca
Imagem: “Skin lesions on dorsum of hand and legs” por Department of Surgery, The Aga Khan University Hospital (Stadium Road), Karachi (74800), Pakistan. Licença: CC BY 3.0A doença celíaca também está associada a:
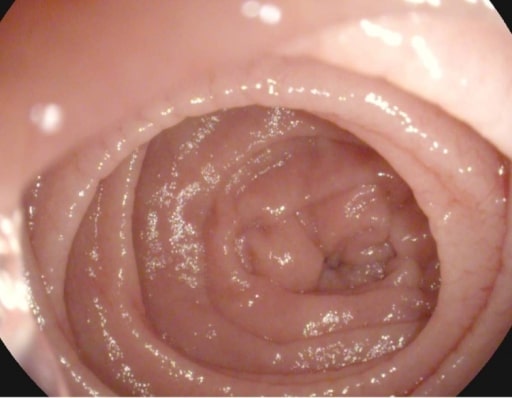
Pregas serrilhadas nas dobras de Kerckring num doente com doença celíaca
Imagem: “Atrophy with visible vessel pattern in the duodenal bulb” por “Dr. Carol Davila” Central Military University Emergency Hospital, Bucharest, Romania; “Carol Davila” University of Medicine and Pharmacy, Bucharest, Romania. Licença: CC BY 2.0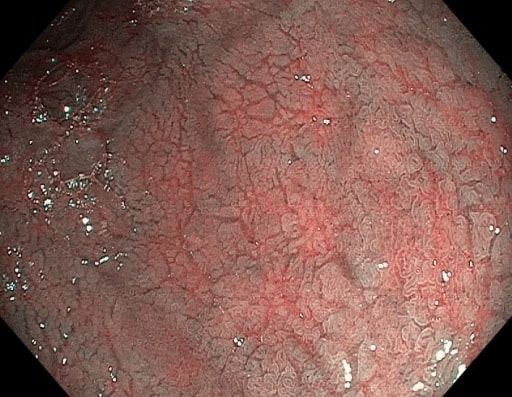
Fissuras mucosas e vasos submucosos proeminentes vistos na endoscopia num doente com doença celíaca
Imagem: “NBI” por “Dr. Carol Davila” Central Military University Emergency Hospital, Bucharest, Romania. Licença: CC BY 2.0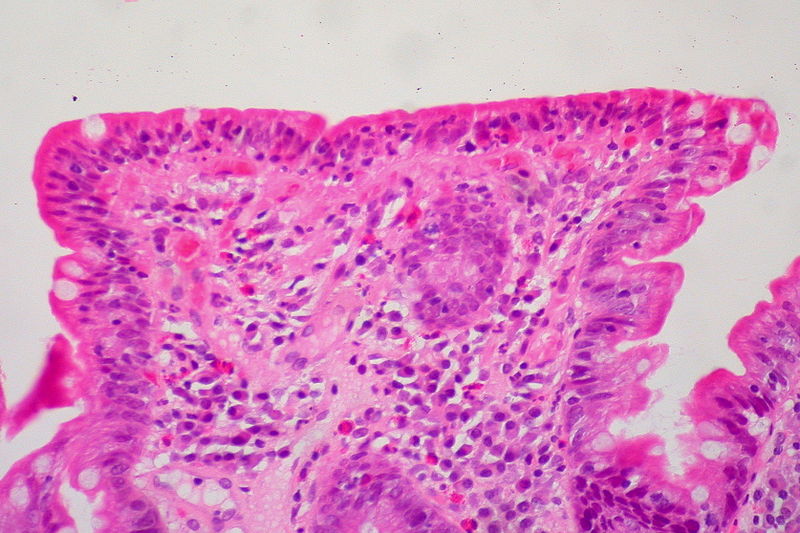
Biópsia do intestino delgado a mostrar aglomeração de linfócitos (células azuis), perda de vilosidades e aprofundamento (hiperplasia) das criptas
Imagem: “Celiac Sprue, Small Bowel Biopsy” por Ed Uthman from Houston, TX, USA. Licença: CC BY 2.0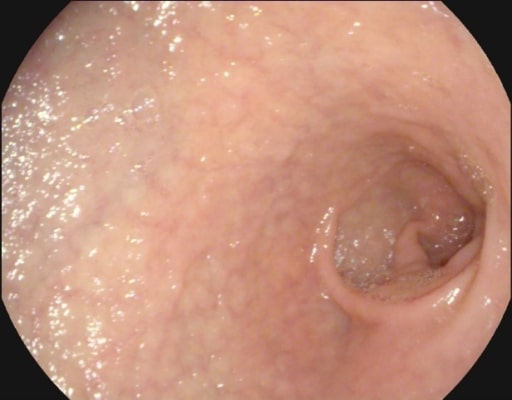
Atrofia mucosa e vascularização submucosa vistas em endoscopia num doente com doença celíaca
Imagem: “Atrophy with visible vessel pattern in the duodenal bulb” por “Dr. Carol Davila” Central Military University Emergency Hospital, Bucharest, Romania ; Carol Davila University of Medicine and Pharmacy, Bucharest, Romania. Licença: CC BY 2.0