La enfermedad celíaca (también conocida como esprúe celíaco o enteropatía por gluten) es una reacción autoinmune a la gliadina, que es un componente del gluten. La enfermedad celíaca está estrechamente relacionada con el HLA-DQ2 y el HLA-DQ8. La respuesta inmunitaria se localiza en el intestino delgado proximal y provoca los hallazgos histológicos característicos de atrofia de las vellosidades, hiperplasia de las criptas y linfocitosis intraepitelial. Los pacientes suelen presentar diarrea y síntomas relacionados con la malabsorción (esteatorrea, pérdida de peso y deficiencias nutricionales). Los pacientes se someten a pruebas serológicas de anticuerpos y el diagnóstico se confirma mediante una biopsia del intestino delgado. El tratamiento requiere una dieta sin gluten de por vida.
Última actualización: Ene 28, 2025
Los factores ambientales, inmunológicos y genéticos contribuyen al proceso de la enfermedad:
Los péptidos del gluten desencadenan la respuesta inmunitaria innata en las células epiteliales intestinales, lo que provoca daños en la mucosa del intestino delgado proximal (duodeno distal y yeyuno proximal) mediados por células T.
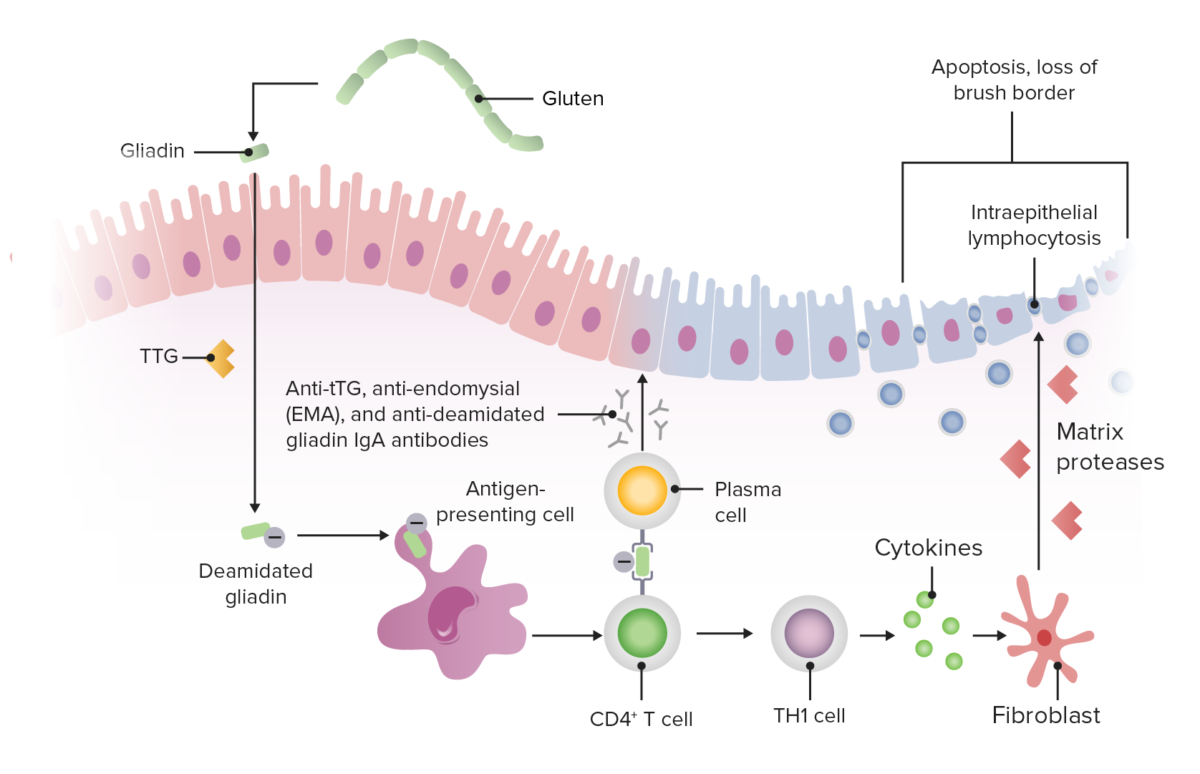
Fisiopatología de la enfermedad celíaca
Imagen por Lecturio.La enfermedad celíaca puede presentarse en la infancia o en la 3ra o 4ta década de la vida.
A continuación se resumen las manifestaciones y los hallazgos de laboratorio del síndrome de malabsorción:
| Manifestaciones | Hallazgos de laboratorios |
|---|---|
| Esteatorrea (heces voluminosas, malolientes y de color claro) | Aumento de la grasa fecal debido a la malabsorción de grasas |
| Diarrea (aumento del contenido fecal) | Aumento de la brecha de osmolalidad de las heces debido a las grasas e hidratos de carbono no absorbidos |
| Pérdida de peso/falta de crecimiento/desgaste muscular | Disminución de la absorción de D-xilosa debido a la incapacidad de absorber cualquier contenido alimenticio |
| Hemorragia/equimosis a repetición | Prolongación del TP/INR (tiempo de protrombina/relación internacional normalizada) debido a la incapacidad de absorber la vitamina K |
| Anemia microcítica | Ferritina baja debido a la incapacidad de absorber el hierro |
| Anemia macrocítica | Bajo nivel de B12 o ácido fólico en suero debido a la incapacidad de absorber la vitamina B12 y B9 |
| Dolor óseo/fracturas por traumatismos mínimos | Osteopenia en la radiografía simple y osteoporosis en la absorciometría de rayos X de doble energía debido a la incapacidad de absorber el calcio y la vitamina D |
| Intolerancia a la leche | Prueba de tolerancia a la lactosa anormal debido a la incapacidad de absorber la lactosa |
| Edema | Disminución de las proteínas séricas y de la albúmina debido a la incapacidad de absorber los aminoácidos de la dieta |
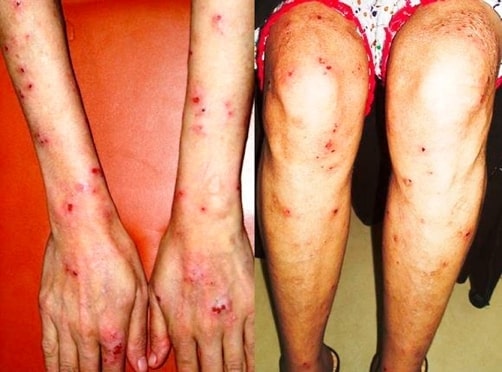
Erupción de dermatitis herpetiforme que afecta a la superficie extensora de los antebrazos, las manos y las extremidades inferiores en un paciente con enfermedad celíaca
Imagen: “Skin lesions on dorsum of hand and legs” por Department of Surgery, The Aga Khan University Hospital (Stadium Road), Karachi (74800), Pakistan. Licencia: CC BY 3.0La enfermedad celíaca también se asocia con:
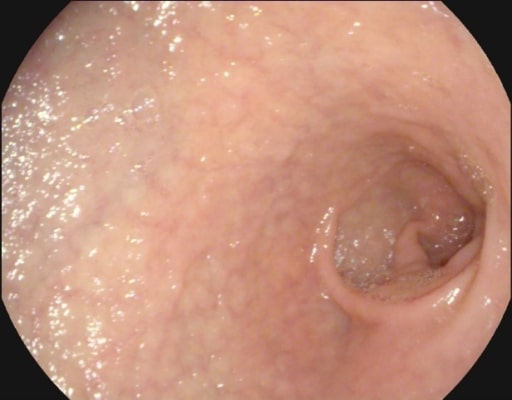
Atrofia de la mucosa y vascularidad submucosa observadas en la endoscopia de un paciente con enfermedad celíaca
Imagen: “Atrophy with visible vessel pattern in the duodenal bulb” por “Dr. Carol Davila” Central Military University Emergency Hospital, Bucharest, Romania ; “Carol Davila” University of Medicine and Pharmacy, Bucharest, Romania. Licencia: CC BY 2.0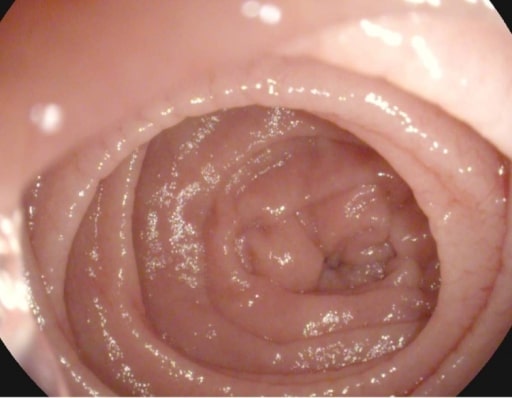
Festoneado de los pliegues de Kerckring en un paciente con enfermedad celíaca
Imagen: “Atrophy with visible vessel pattern in the duodenal bulb” por “Dr. Carol Davila” Central Military University Emergency Hospital, Bucharest, Romania; “Carol Davila” University of Medicine and Pharmacy, Bucharest, Romania. Licencia: CC BY 2.0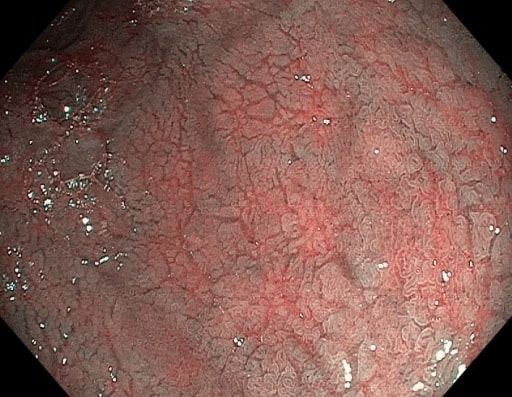
Fisuras de la mucosa y vasos submucosos prominentes vistos en la endoscopia en un paciente con enfermedad celíaca
Imagen: “NBI” por “Dr. Carol Davila” Central Military University Emergency Hospital, Bucharest, Romania. Licencia: CC BY 2.0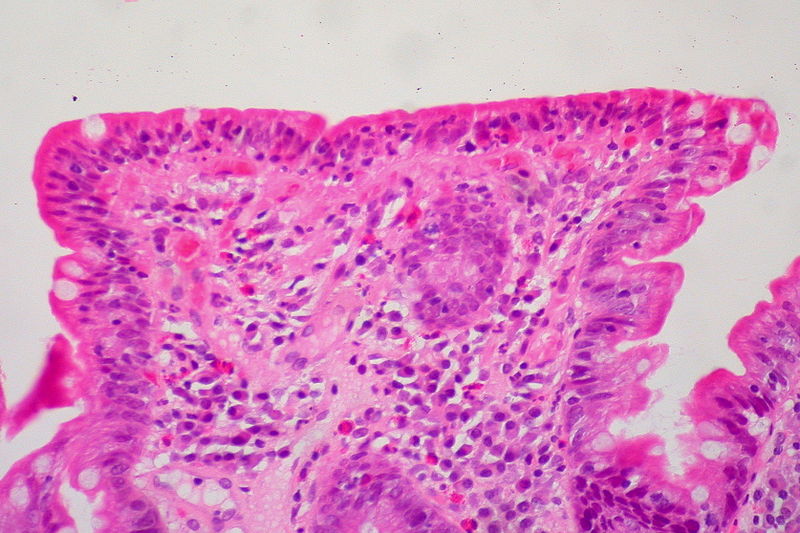
Biopsia del intestino delgado que muestra el amontonamiento de linfocitos (células azules), la pérdida de vellosidades y la profundización (hiperplasia) de las criptas
Imagen: “Celiac Sprue, Small Bowel Biopsy” por Ed Uthman from Houston, TX, USA. Licencia: CC BY 2.0