A volémia é um equilíbrio entre água e solutos, sendo o Na o que se encontra em maioria. A depleção de volume (também conhecida como hipovolemia) refere-se à perda de água e Na, enquanto a desidratação refere-se apenas à perda de água. A desidratação é causada principalmente pela diminuição da ingestão de água e apresenta-se com aumento da sede e pode progredir para alteração do estado mental e diminuição da pressão arterial, se grave. A depleção de volume pode ser causada por perdas gastrointestinais, perdas renais, hemorragia, ingestão insuficiente de Na oral ou movimento de líquidos para o terceiro espaço. A apresentação clínica cursa com sintomas relativamente inespecíficos, mas acabará por causar diminuição da pressão arterial se for grave. O diagnóstico destes desequilíbrios é baseado em achados laboratoriais, além de sintomas e sinais clínicos, que podem ser subtis e pouco confiáveis. O tratamento requer diferenciação entre estas 2 condições, sendo que consiste em administrar fluidos com tonicidade semelhante aos fluidos perdidos; os fluidos isotónicos são usados em caso de depleção de volume e os fluidos hipotónicos são usados na desidratação.
Última atualização: Oct 1, 2023
A desidratação refere-se apenas à perda de água, enquanto que a depleção de volume refere-se à perda de água e Na+.
As diferenças relativas entre as perdas de água e Na determinam como a água se desloca entre os compartimentos líquidos do corpo. Com a depleção de volume e a desidratação, há deslocamentos de fluidos entre os compartimentos.
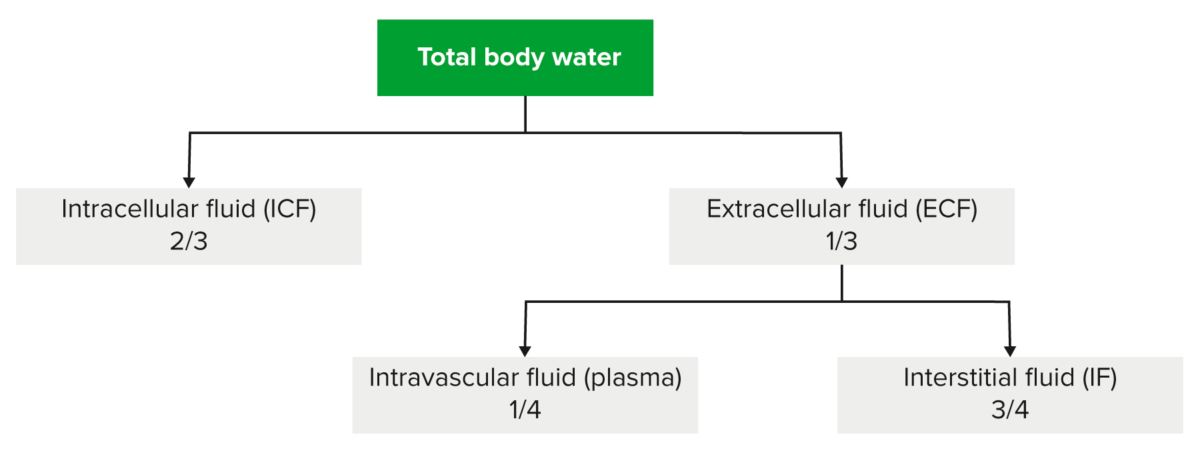
Distribuição da água corporal total dentro do corpo
Imagem por Lecturio.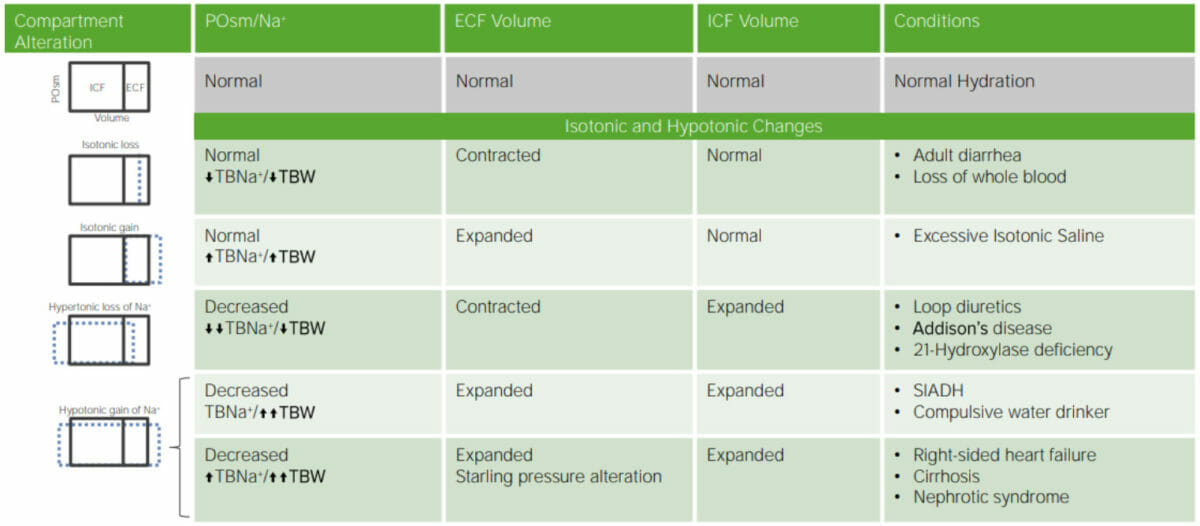
Desidratação: Resumo de perdas Isotónicas e Hipotónicas.
BNa+ = sódio corporal total
SIADH = síndrome de secreção inapropriada de hormona antidiurética
TBW = água corporal total
Imagem por Lecturio.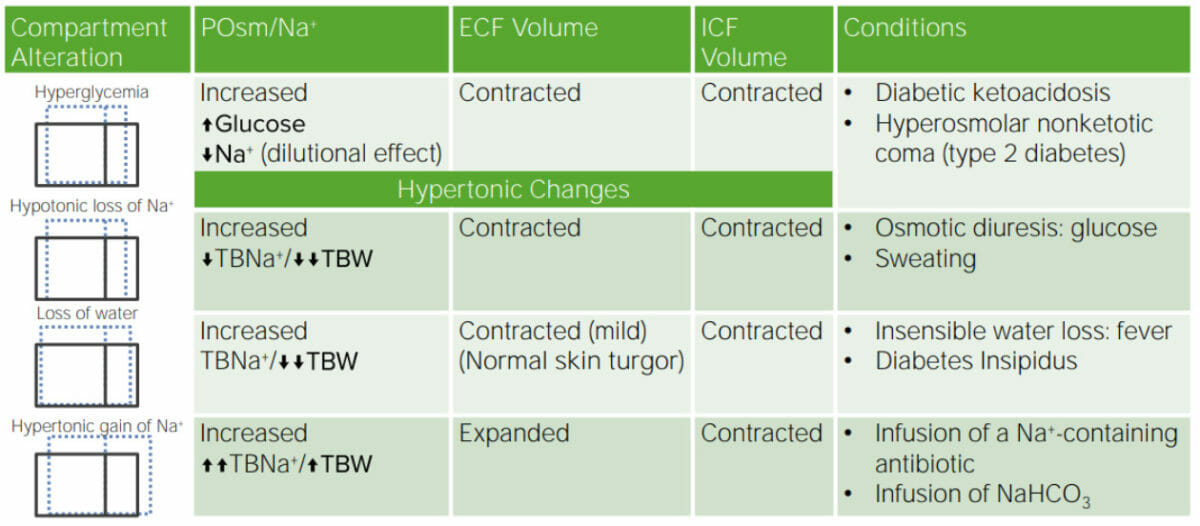
Revisão dos distúrbios de água e Na
NaHCO3: bicarbonato de sódio
A apresentação clínica da desidratação e da depleção de volume varia muito dependendo da gravidade, desde assintomática até choque hipovolémico potencialmente fatal.
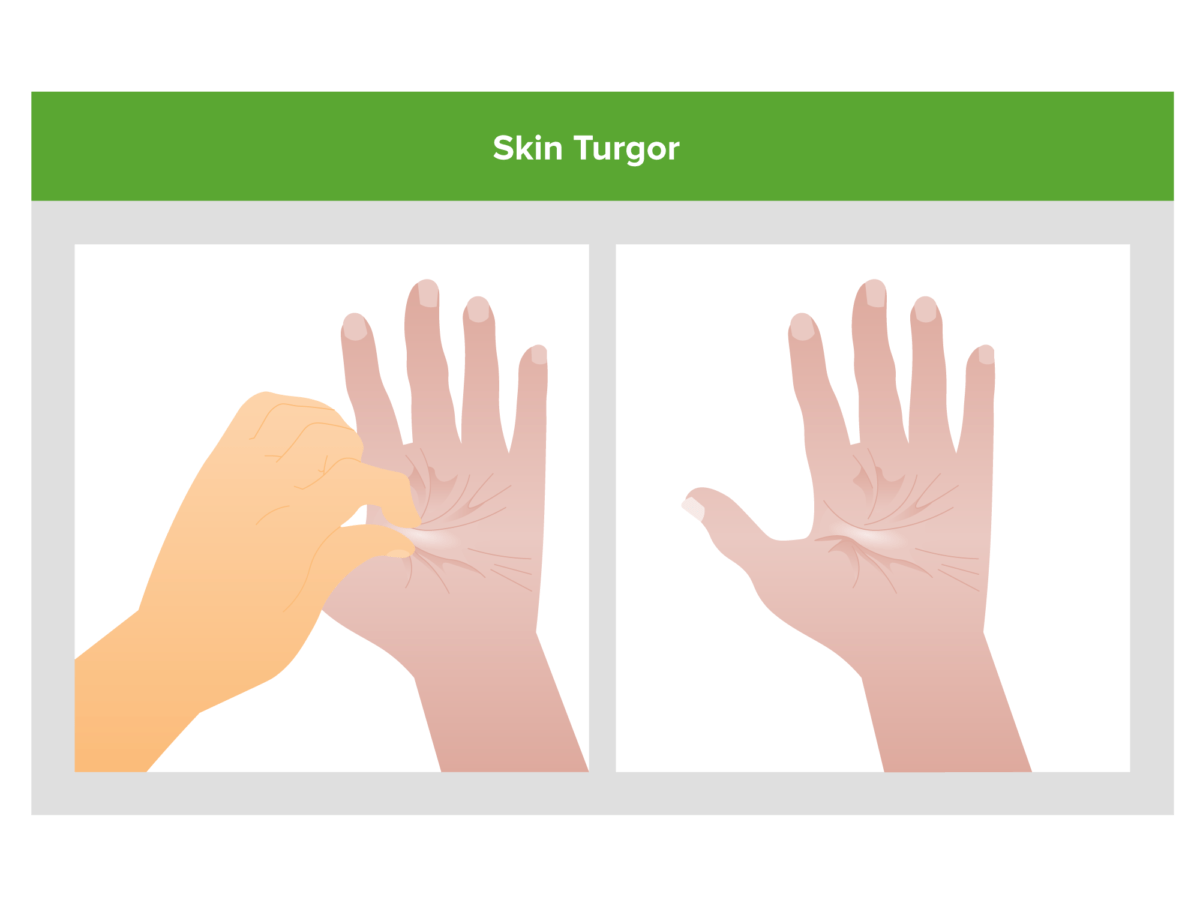
Diminuição do turgor da pele (ou seja, pele “em tenda” quando comprimida):
Sinal de diminuição do Na+ corporal total.
Determinar a volémia é, geralmente, um desafio e a história, o exame físico e os resultados laboratoriais devem ser integrados. Fora dos extremos, os sinais e sintomas de desidratação são subtis e não confiáveis e não devem ser usados isoladamente para detetar desidratação e depleção de volume.
O tratamento primário da hipovolemia é repor os líquidos perdidos usando fluidos com tonicidade semelhante; os eletrólitos também devem ser monitorizados.