El estado del volumen es un equilibrio entre el agua y los solutos, la mayoría de los cuales son Na. La depleción de volumen (también conocida como hipovolemia) se refiere a la pérdida tanto de agua como de Na, mientras que la deshidratación se refiere únicamente a la pérdida de agua. La deshidratación es causada principalmente por la disminución de la ingesta de agua y se presenta con un aumento de la sed y puede progresar a un estado mental alterado y presión arterial baja si es grave. La depleción de volumen puede deberse a pérdidas gastrointestinales, pérdidas renales, hemorragia, ingesta oral deficiente de Na o tercer espaciamiento de líquidos. La presentación clínica tiene síntomas relativamente inespecíficos, pero en última instancia causará presión arterial baja si es grave. El diagnóstico de estos desequilibrios se basa en hallazgos de laboratorio, además de síntomas y signos clínicos, que pueden ser sutiles y poco confiables. El tratamiento requiere la diferenciación entre estas 2 condiciones y consiste en administrar líquidos con una tonicidad similar a la de los líquidos perdidos; los líquidos isotónicos se usan para la depleción de volumen y los líquidos hipotónicos se usan para la deshidratación.
Última actualización: Jul 22, 2023
La deshidratación se refiere solo a la pérdida de agua, mientras que la depleción del volumen se refiere a la pérdida tanto de agua como de Na+.
Las diferencias relativas entre las pérdidas de agua y Na determinan cómo se desplaza el agua entre los compartimentos líquidos del cuerpo. Con la depleción de volumen y la deshidratación, hay cambios de líquido entre los compartimentos.
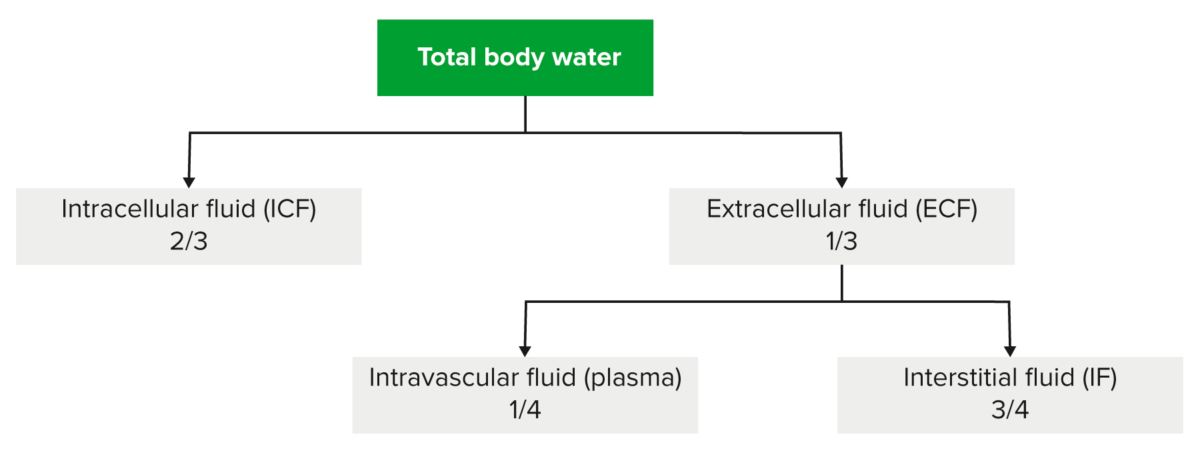
Distribución del agua corporal total dentro del cuerpo.
Imagen por Lecturio.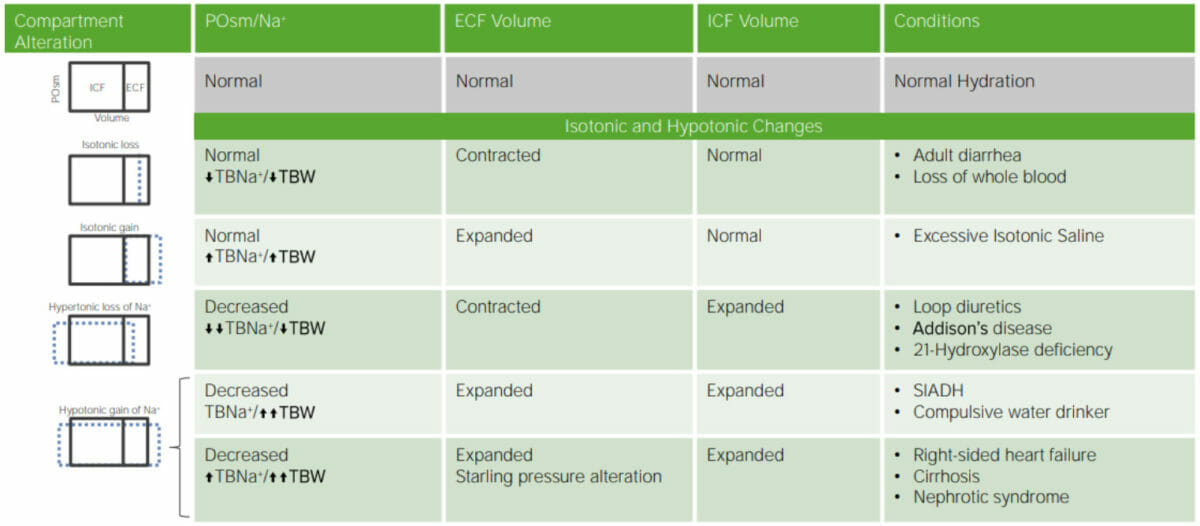
Deshidratación: resumen (isotónica e hipotónica).
BNa + = sodio corporal total
SIADH = síndrome de secreción inadecuada de hormona antidiurética
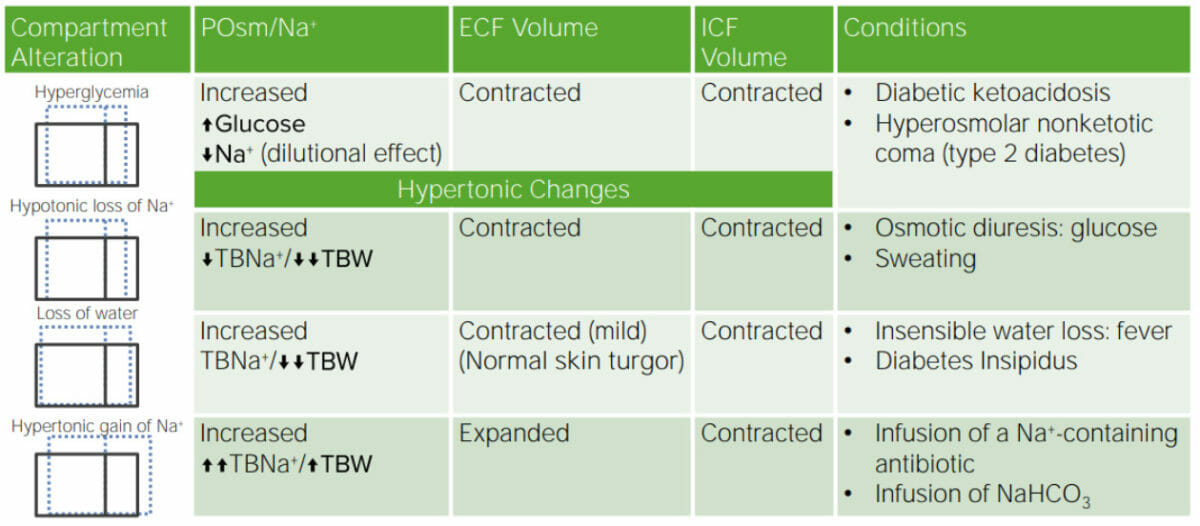
Revisión de los trastornos del agua y el Na
NaHCO 3 : bicarbonato de sodio
La presentación clínica de la deshidratación y la depleción de volumen varía mucho según la gravedad, desde asintomático hasta shock hipovolémico potencialmente fatal.
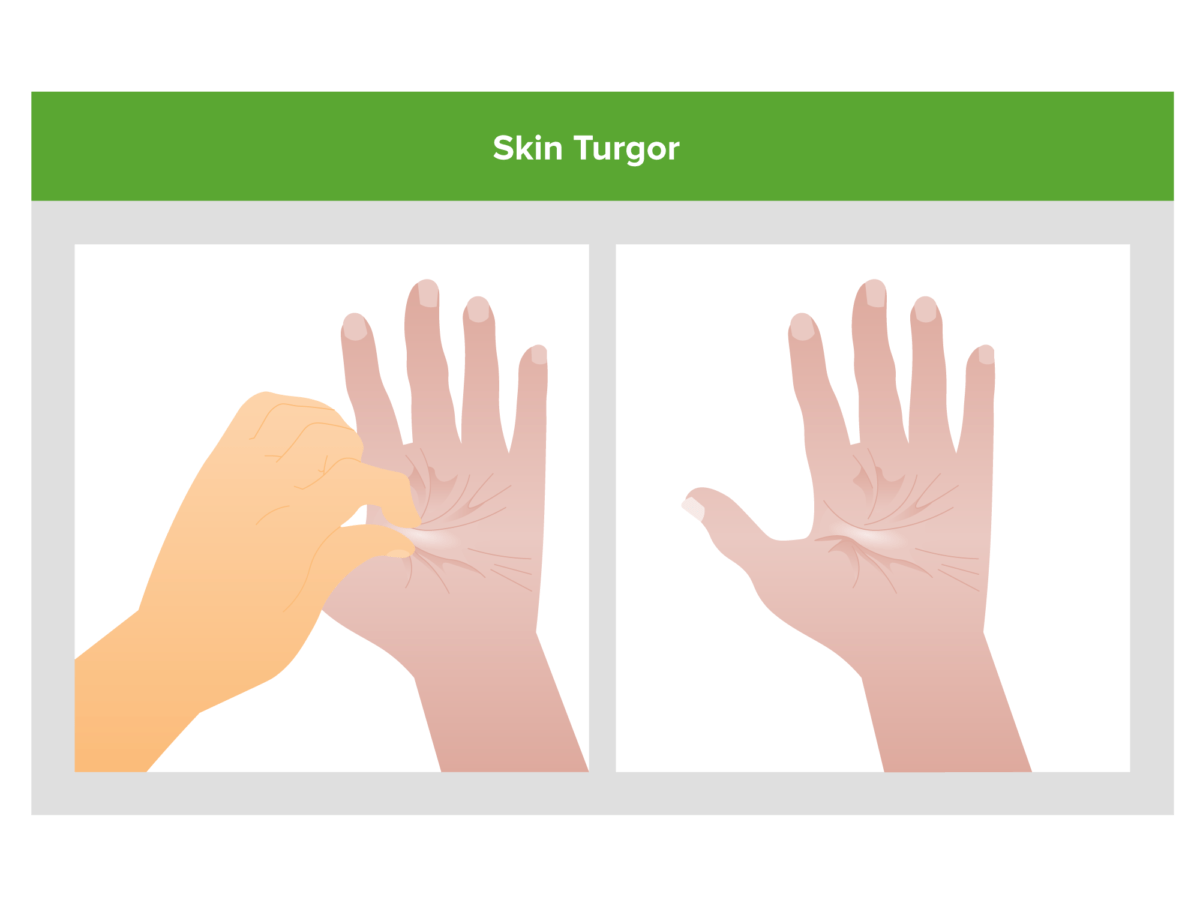
Disminución de la turgencia de la piel (i.e., piel hace una «tienda de campaña» cuando se pellizca):
Un signo de disminución del Na+ corporal total.
Determinar el estado del volumen suele ser un desafío, y se deben integrar los antecedentes, el examen físico y los resultados de laboratorio. Fuera de los extremos, los signos y síntomas de deshidratación son sutiles y poco confiables y no deben usarse solos para detectar deshidratación y pérdida de volumen.
El tratamiento principal de la hipovolemia es reemplazar los líquidos perdidos con líquidos que tengan una tonicidad similar; los electrolitos también deben ser monitoreados.