A contraceção não hormonal refere-se a mecanismos de prevenção da gravidez sem afetar os níveis das hormonas reprodutivas dos seus usuários. Esta inclui métodos fisiológicos, métodos barreira, métodos cirúrgicos ou o dispositivo intrauterino (DIU) de cobre. Os níveis de eficácia variam significativamente entre métodos. A maioria dos métodos fisiológicos associam-se a altas taxas de falência, enquanto que os métodos cirúrgicos são permanentes e altamente eficazes. O DIU de cobre é o método reversível mais eficaz. Alguns métodos de barreira podem prevenir infeções sexualmente transmissíveis (ISTs) e, além disso, funcionar como contracetivos.
Última atualização: Jul 11, 2022
A contraceção não hormonal pode classificar-se como:
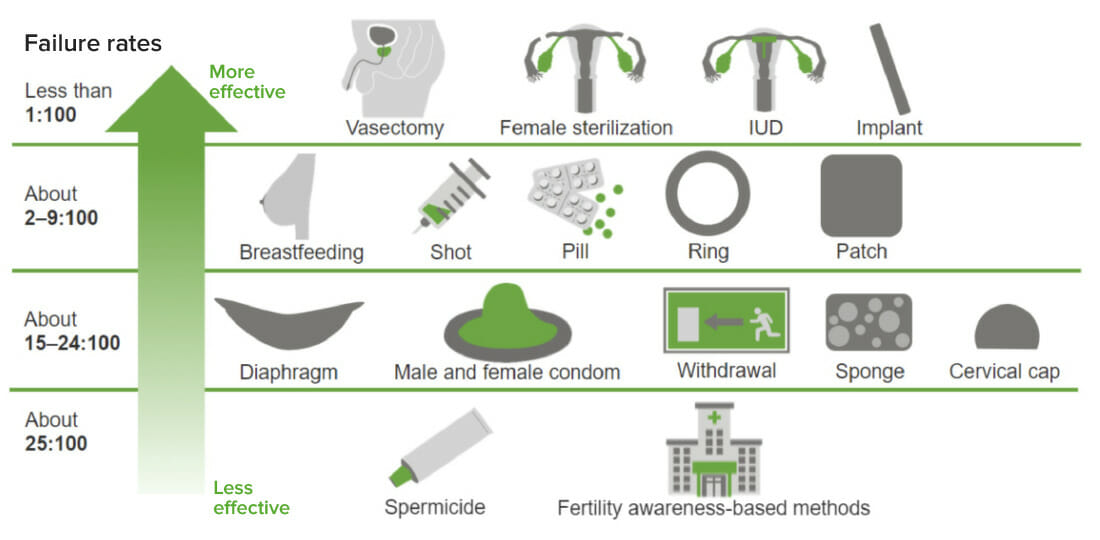
Comparação da eficácia de métodos contracetivos hormonais e não hormonais
Imagem por Lecturio.Método de ritmo (método do calendário)
Método da temperatura corporal basal
Método do muco cervical
Mecanismo:
Preservativo masculino:
Preservativo feminino:
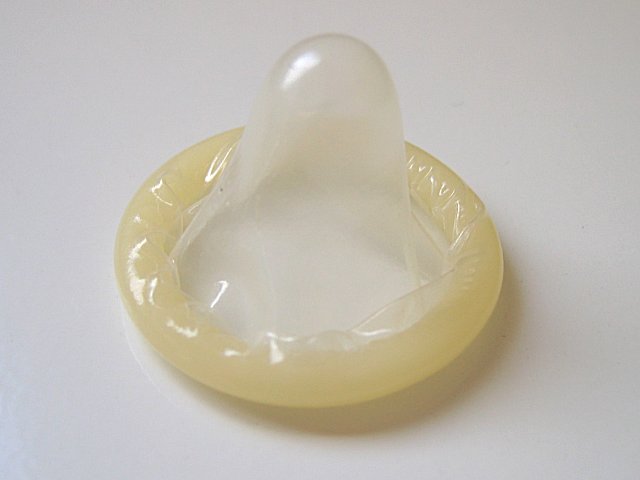
Preservativo masculino, parcialmente desenrolado
Imagem: “An unrolled male condom” por Béa. Licença: Public Domain
Um preservativo feminino
Imagem: “Female condom” por Anka Grzywacz. Licença: Public Domain
Diafragma
Imagem: “A contraceptive diaphragm” por Axefan2. Licença: Domínio PúblicoO DIU de cobre é o único contracetivo não-hormonal de ação prolongada e reversível disponível. Nos Estados Unidos, o DIU de cobre é vendido sob a marca Paragard®.

Imagem de um DIU de cobre
Imagem: “Example of IUD” por Robin Marty. Licença: CC BY 2.0Mecanismo:
Indicações e contraindicações:
Complicações:
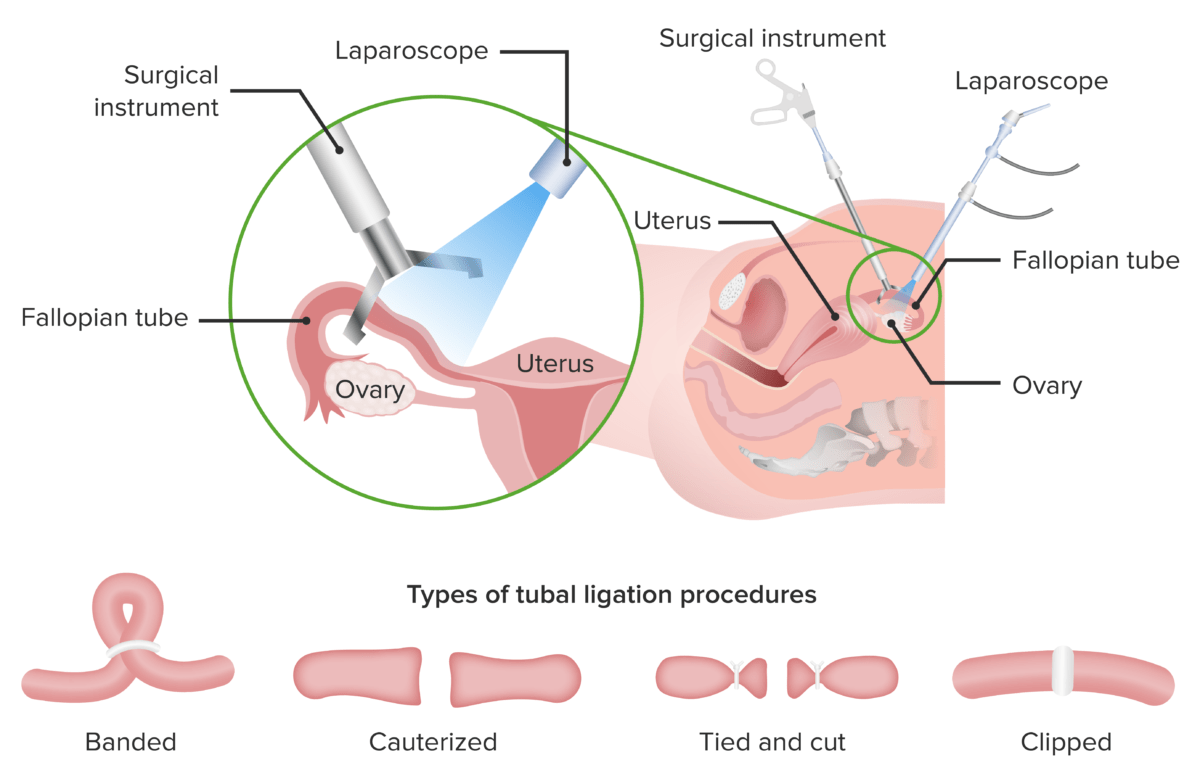
A laqueação das trompas é um método de contraceção cirúrgica para mulheres.
Há 4 procedimentos de laqueação de trompas diferentes:
1. Colocação de uma banda nas trompas
2. Cauterização das trompas
3. Método de atar e cortar (a trompa é atada com dois fios colocados ligeiramente afastados e é feito um corte no espaço entre eles)
4. Colocação de um clip nas trompas
Mecanismo:
Indicações e contraindicações:
Complicações:
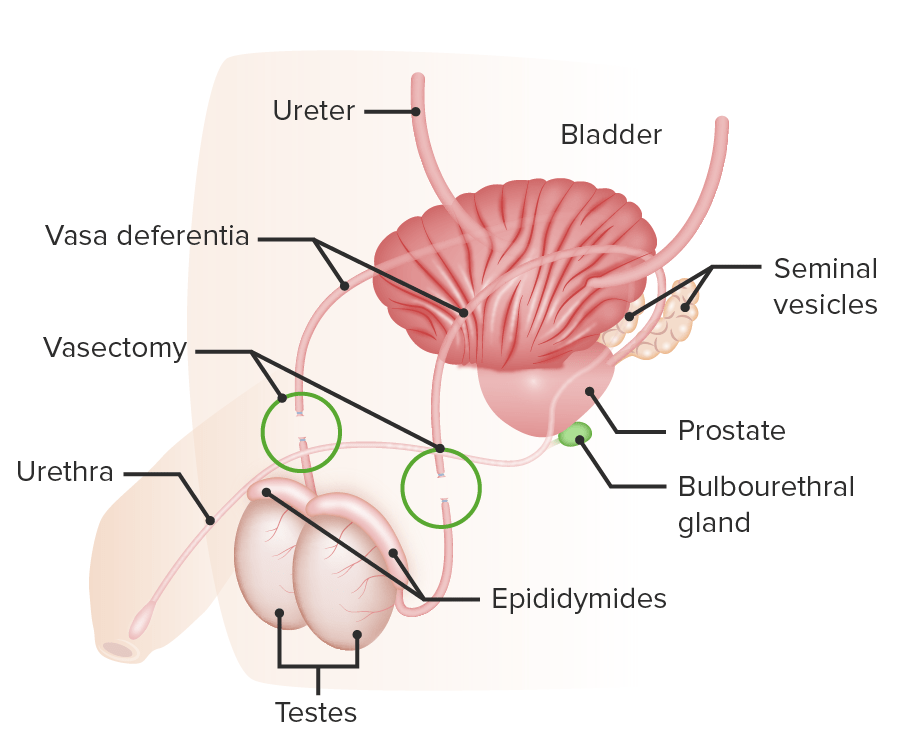
A vasectomia é um tipo de contraceção não hormonal para homens:
A patência dos vasos deferentes é interrompida.