La anticoncepción no hormonal se refiere a los mecanismos que evitan el embarazo sin afectar a las hormonas reproductivas de la usuaria. La anticoncepción no hormonal incluye métodos fisiológicos, métodos de barrera, métodos quirúrgicos o el uso de un dispositivo intrauterino (DIU) de cobre. Los niveles de eficacia varían significativamente entre los métodos. La mayoría de los métodos fisiológicos se asocian con altas tasas de fracaso, mientras que, por otro lado, los métodos quirúrgicos son permanentes y muy eficaces. El DIU de cobre es el método reversible más eficaz. Algunos métodos de barrera pueden prevenir las infecciones de transmisión sexual (ITS) y, además, proporcionan cobertura anticonceptiva.
Última actualización: Jul 16, 2022
Los anticonceptivos no hormonales se puede clasificar en:
Un condón masculino sin desenrollar
Imagen: “An unrolled male condom” por Béa. Licencia: Public Domain
Condón femenino
Imagen: “Female condom” por Anka Grzywacz. Licencoa: Dominio Público
Un diafragma anticonceptivo
Imagen: “A contraceptive diaphragm” por Axefan2. Licencia: Dominio PúblicoEl DIU de cobre es el único anticonceptivo reversible de acción prolongada no hormonal disponible. En Estados Unidos, se vende bajo la marca Paragard®.
Mecanismo:
Indicaciones y contraindicaciones:
Complicaciones:
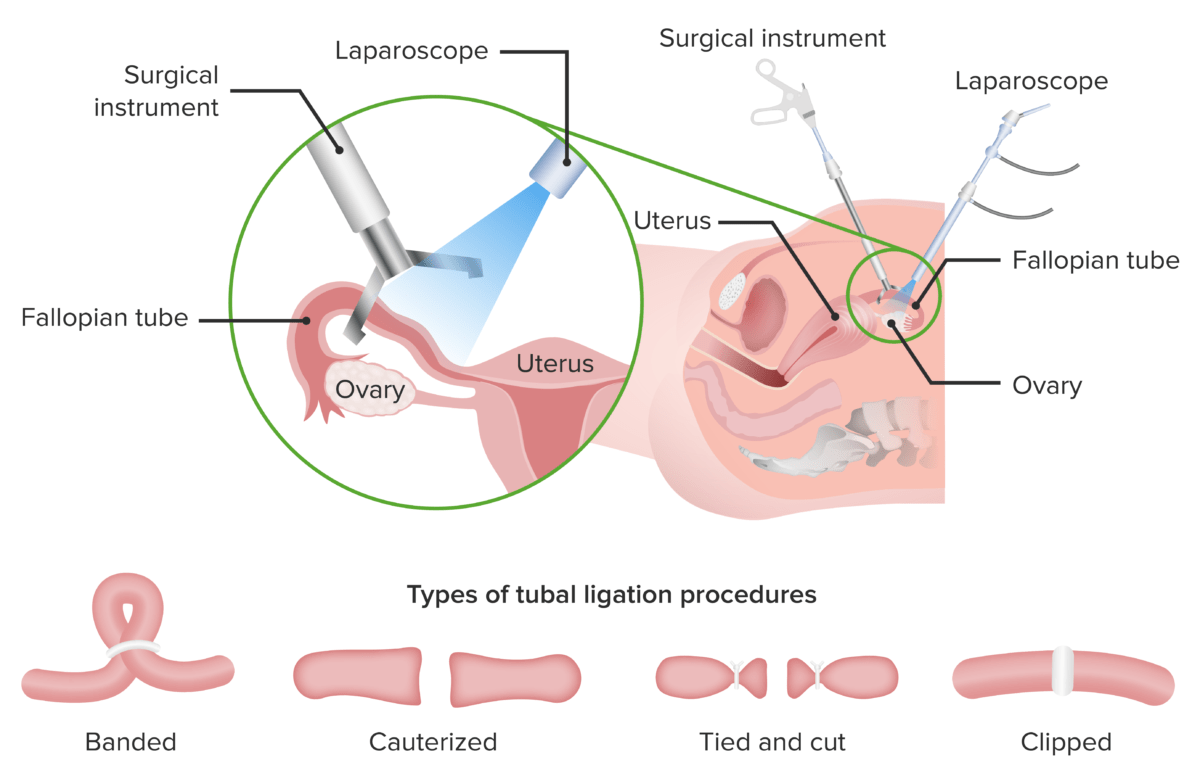
La ligadura de trompas es un método anticonceptivo quirúrgico para las mujeres.
Existen 4 procedimientos diferentes de ligadura de trompas:
1. Ligadura de trompas
2. Cauterización de las trompas
3. Método de atar y cortar (la trompa se ata con 2 cuerdas colocadas ligeramente separadas y se hace un corte en el espacio entre las cuerdas)
4. Recorte de las trompas
Mecanismo:
Indicaciones y contraindicaciones:
Complicaciones: