Existem várias doenças vulvares benignas, mas algumas das mais comuns são o quisto e abcesso de Bartholin, o líquen escleroso e o líquen simples crónico. Os quistos de Bartholin formam-se devido a uma obstrução no ducto excretor que causa retenção das suas secreções (muco lubrificante). Os quistos de Bartholin apresentam-se como massas flutuantes não dolorosas nas posições de "4 e/ou 8 horas" nos lábios. Se um quisto de Bartholin ficar infetado, pode evoluir para um abcesso extremamente doloroso. O líquen escleroso é uma condição dermatológica crónica que causa afinamento progressivo e fibrose da pele vulvar, perineal e perianal, apresentando-se classicamente com prurido e placas brancas. O líquen simples crónico é um espessamento da pele vulvar devido a coceira crónica ou fricção, que geralmente ocorre no contexto de dermatite atópica ou de contacto.
Última atualização: May 23, 2022
Os quistos de Bartholin são quistos dentro da glândula de Bartholin que resultam da obstrução do seu ducto excretor e retenção do líquido secretor. Se este fluido, ou a própria glândula, ficar infetado, forma-se um abcesso de Bartholin.
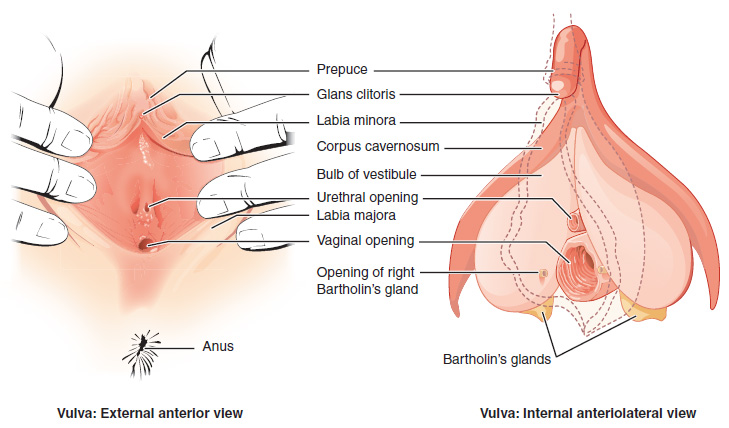
Localização das glândulas de Bartholin e das aberturas dos ductos
Imagem: “The external female genitalia are referred to collectively as the vulva” por OpenStax College. Licença: CC BY 4.0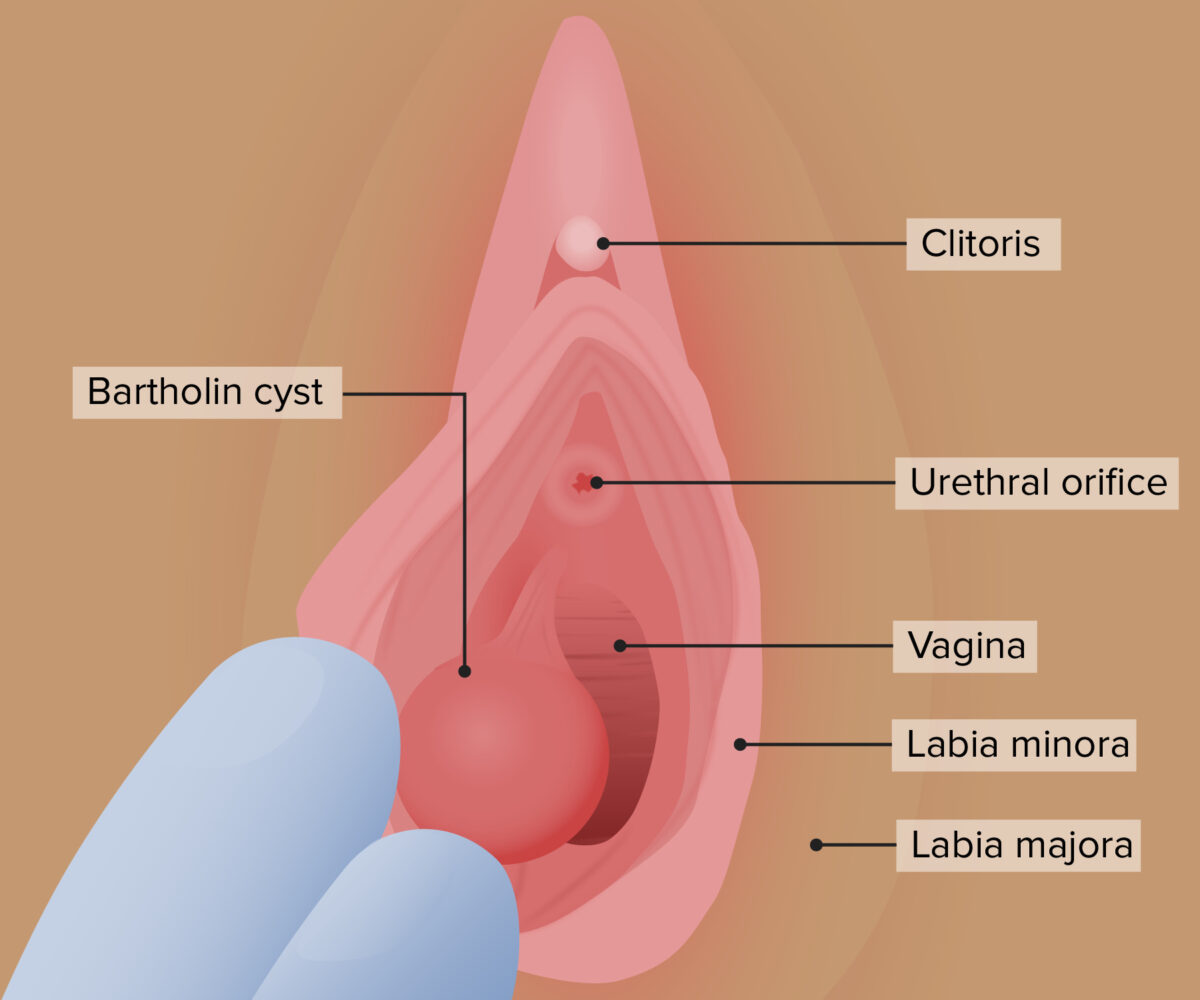
Quisto da glândula de Bartholin
Imagem por Lecturio.Sinais e sintomas de quistos de Bartholin:
Sinais e sintomas de um abcesso de Bartholin:
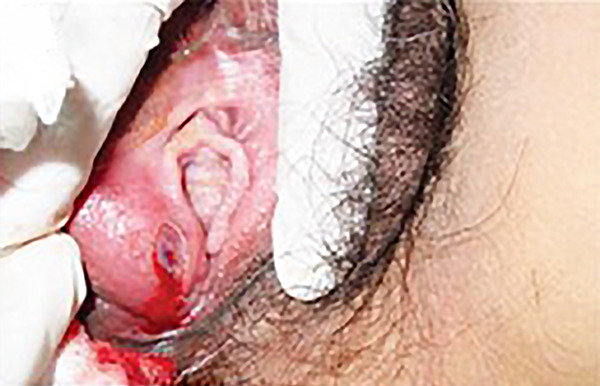
Quisto da glândula de Bartholin:
Este quisto foi recentemente injetado com anestésico local, que resulta no sangramento visto na imagem.
Incisão e drenagem:
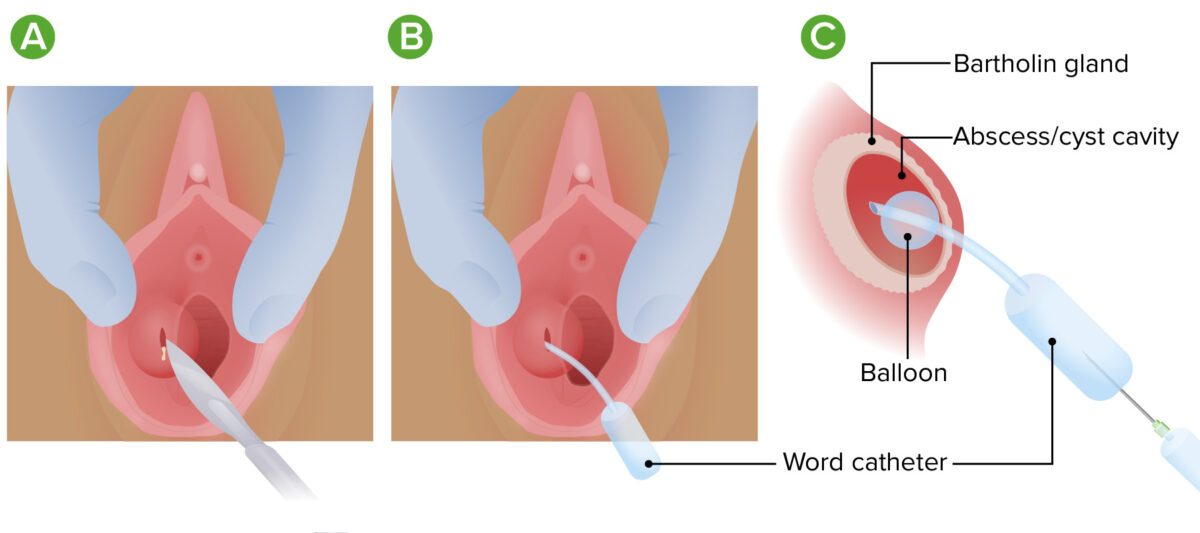
Tratamento de um abcesso da glândula de Bartholin:
A: Incisão e drenagem: Um bisturi é usado para fazer uma incisão na parede do abcesso, permitindo que o pus seja drenado
B: Colocação do “word catheter”: O cateter é colocado no abcesso e atua como via para drenagem contínua, evitando o encerramento da incisão
C: “Word catheter” dentro da cavidade do quisto: pequeno balão insuflado dentro da parede do quisto mantém o cateter no lugar.
Tratamento avançado: se o quisto/abcesso continuar a recorrer ou nunca se resolver completamente
Antibióticos:
O líquen escleroso é uma condição dermatológica crónica e progressiva da vulva, caracterizada por inflamação e diminuição da espessura epitelial. À medida que progride, as cicatrizes podem distorcer a anatomia. O líquen escleroso, em si, é benigno, mas está associado a um risco aumentado de carcinoma de células escamosas vulvar (ou carcinoma espinocelular – CEC).
Sintomas:
Sinais:
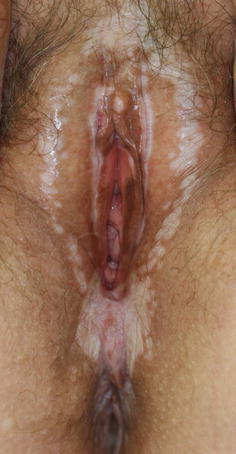
Mulher de 65 anos com líquen escleroso que mostra a característica distribuição em “figura de 8”: As lesões típicas incluem pápulas brancas e planas.
Imagem : “A 65-year-old woman with lichen sclerosus” por Fistarol SK. Licença: CC0 1.0O diagnóstico pode ser feito clinicamente, embora as biópsias sejam frequentemente preferidas para confirmar o diagnóstico.
Biópsia vulvar:
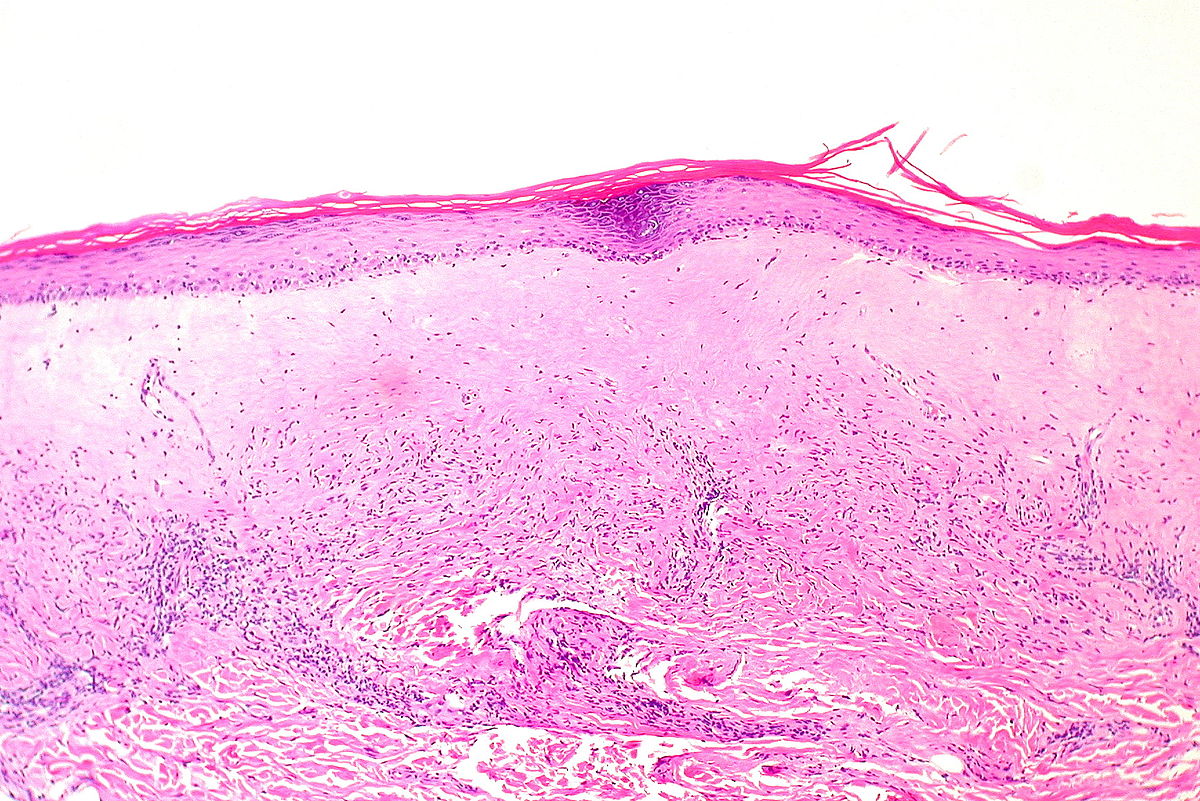
Corte histológico de uma biópsia vulvar que demosntra os achados característicos no líquen escleroso: Observar a diminuição da espessura da camada epidérmica.
Imagem : “Lichen sclerosus, atrophic” por Ed Uthman. Licença: CC BY 2.0O tratamento de 1ª linha é a terapêutica médica com corticoides tópicos de alta potência.
O líquen simples crónico é uma doença benigna da pele vulvar caracterizada por hiperqueratose (espessamento da pele) que ocorre secundariamente à irritação vulvar crónica. Nota: esta doença também pode ocorrer noutras áreas do corpo.
A fisiopatologia exata é desconhecida, mas qualquer fator que leve a fricção crónica ou coceira da vulva pode causar líquen simples crónico. Fatores comuns incluem:
Os sinais e sintomas incluem:
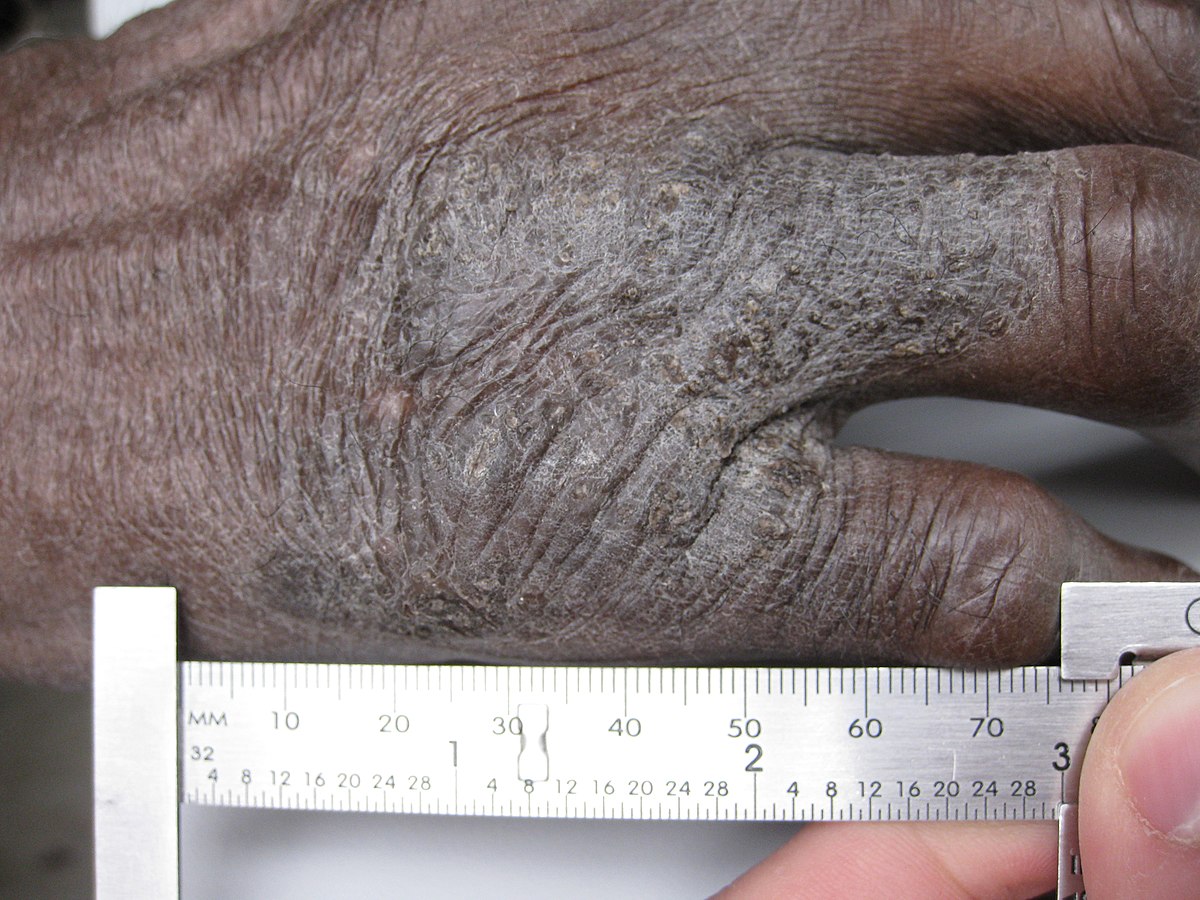
Líquen simples crónico da mão
Imagem: “A plaque of lichen simplex chronicus” por kilbad. Licença: CC BY 3.0O diagnóstico é principalmente clínico; no entanto, a biópsia é frequentemente necessária para confirmar o diagnóstico e excluir malignidade.