Hay varias enfermedades vulvares benignas, pero algunas de las más comunes son el quiste y el absceso de Bartolino, el liquen escleroso y el liquen simple crónico. Los quistes de Bartolino se forman debido a una obstrucción en el conducto excretor que provoca la retención de sus secreciones (mucosidad lubricante). Los quistes de Bartolino se presentan como masas fluctuantes, no sensibles en las posiciones de las 4 y/u 8 en punto en los labios. Si un quiste de Bartolino se infecta, puede convertirse en un absceso extremadamente doloroso. El liquen escleroso es una afección dermatológica crónica que causa adelgazamiento progresivo y fibrosis de la piel vulvar, perineal y perianal, y se presenta clásicamente con prurito y placas blancas. El liquen simple crónico es un engrosamiento de la piel de la vulva debido al prurito o roce crónicos, que a menudo ocurre en el contexto de una dermatitis atópica o de contacto.
Última actualización: May 5, 2022
Los quistes de Bartolino son quistes dentro de la glándula de Bartolino que resultan de la obstrucción de su conducto excretor y la retención de su líquido secretado. Si este líquido o la propia glándula se infecta, se forma un absceso de Bartolino.
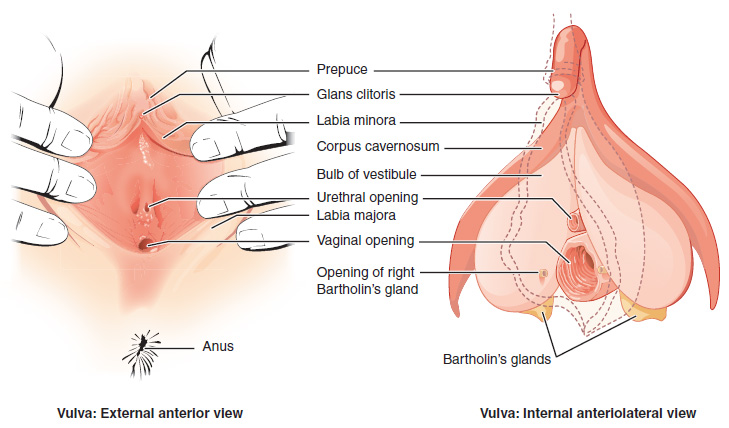
Localización de las glándulas de Bartolino y las aberturas de los conductos.
Imagen: “The external female genitalia are referred to collectively as the vulva” por OpenStax College. Licencia: CC BY 4.0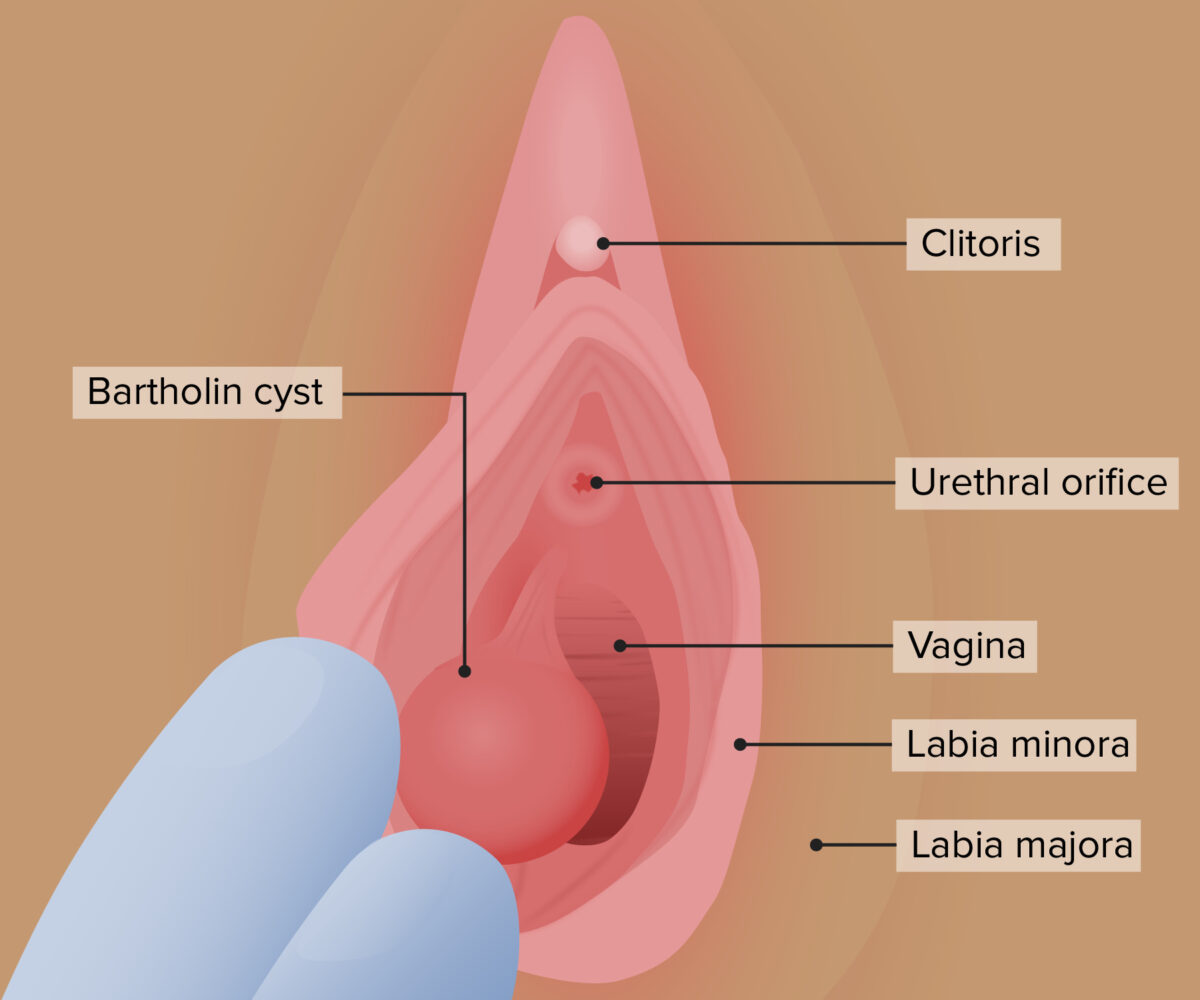
Quiste de la glándula de Bartolino
Imagen por Lecturio.Signos y síntomas de los quistes de Bartolino:
Signos y síntomas de un absceso de Bartolino:
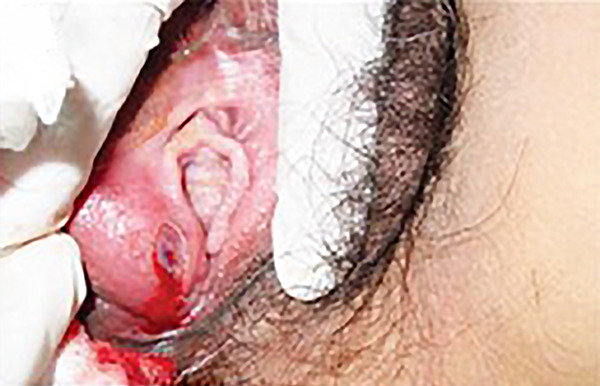
Quiste de la glándula de Bartolino:
A este quiste se le inyectó recientemente anestesia local, lo que provocó la hemorragia que se ve en la imagen.
Incisión y drenaje:
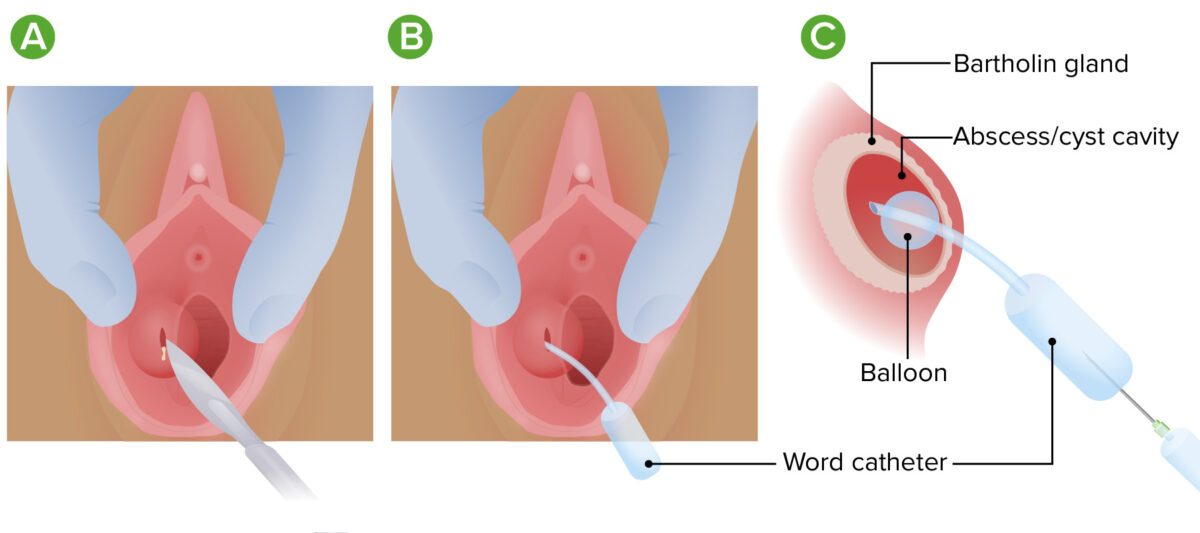
Tratamiento de un absceso de la glándula de Bartolino:
A: Incisión y drenaje: se usa un bisturí para hacer una incisión en la pared del absceso, permitiendo que el pus drene
B: Colocación del catéter Word: el catéter se coloca en el absceso y proporciona una ruta para el drenaje continuo al evitar que la incisión se cierre
C: Catéter de Word dentro de la cavidad del quiste: un pequeño globo inflado dentro de la pared del quiste mantiene el catéter en su lugar.
Tratamiento avanzado: si el quiste/absceso sigue reapareciendo o nunca se resuelve por completo
Antibióticos:
El liquen escleroso es una afección dermatológica, progresiva y crónica de la vulva caracterizada por la inflamación y adelgazamiento epitelial. A medida que progresa, la cicatrización puede distorsionar la anatomía. El liquen escleroso en sí es benigno, pero se asocia con un mayor riesgo de carcinoma de células escamosas vulvar.
Síntomas:
Signos:
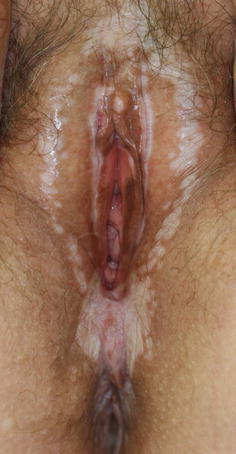
Una mujer de 65 años con liquen escleroso que muestra la característica distribución en «figura de 8»: las lesiones típicas incluyen pápulas blancas y planas.
Imagen: “A 65-year-old woman with lichen sclerosus” por Fistarol SK. Licencia: CC0 1.0El diagnóstico se puede hacer clínicamente, aunque a menudo se prefieren las biopsias para confirmar el diagnóstico.
Biopsia vulvar:
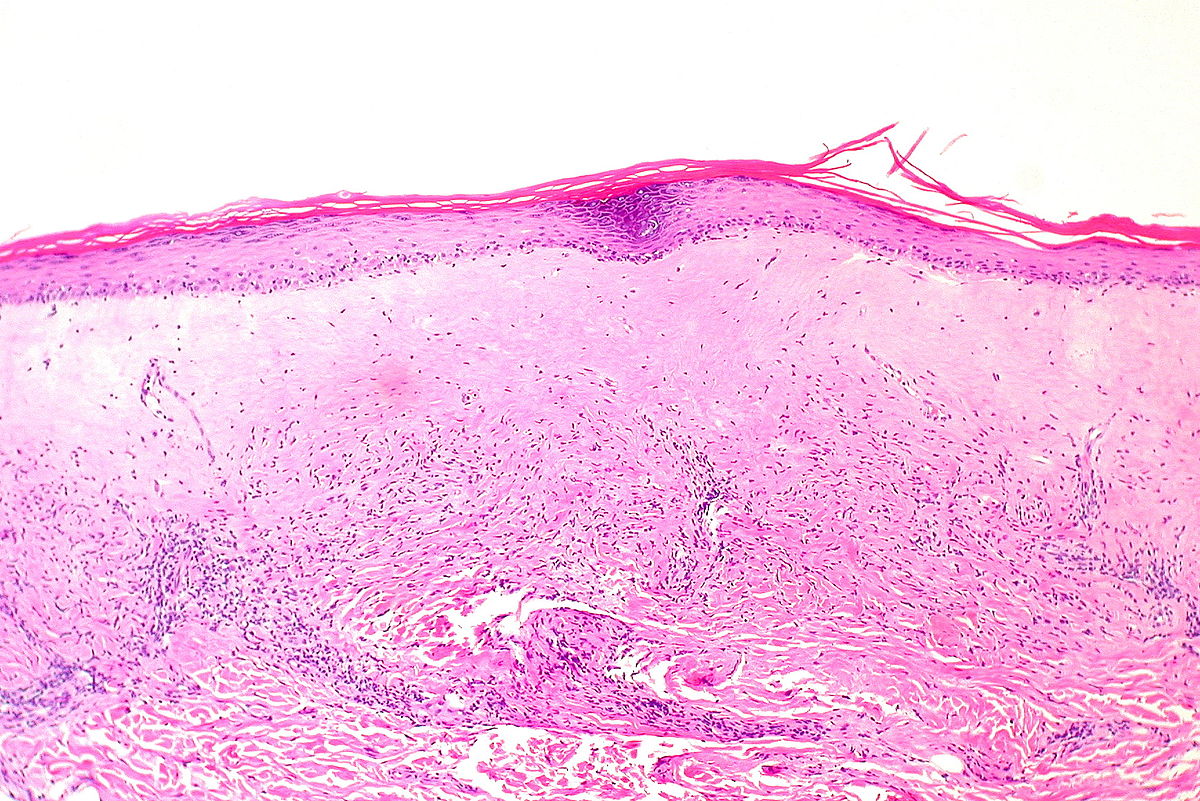
Corte histológico de una biopsia vulvar que demuestra los hallazgos característicos del liquen escleroso: observe la capa epidérmica adelgazada.
Imagen: “Lichen sclerosus, atrophic” por Ed Uthman. Licencia: CC BY 2.0El tratamiento de 1era línea es el tratamiento médico con corticosteroides tópicos de alta potencia.
El liquen simple crónico es un trastorno benigno de la piel de la vulva caracterizado por hiperqueratosis (engrosamiento de la piel) secundaria a la irritación crónica de la vulva. Nota: esta afección también puede ocurrir en otras áreas del cuerpo.
Se desconoce la fisiopatología exacta, pero cualquier cosa que provoque frotamiento crónico o prurito vulvar puede causar liquen simple crónico. Los factores comunes incluyen:
Los signos y síntomas incluyen:
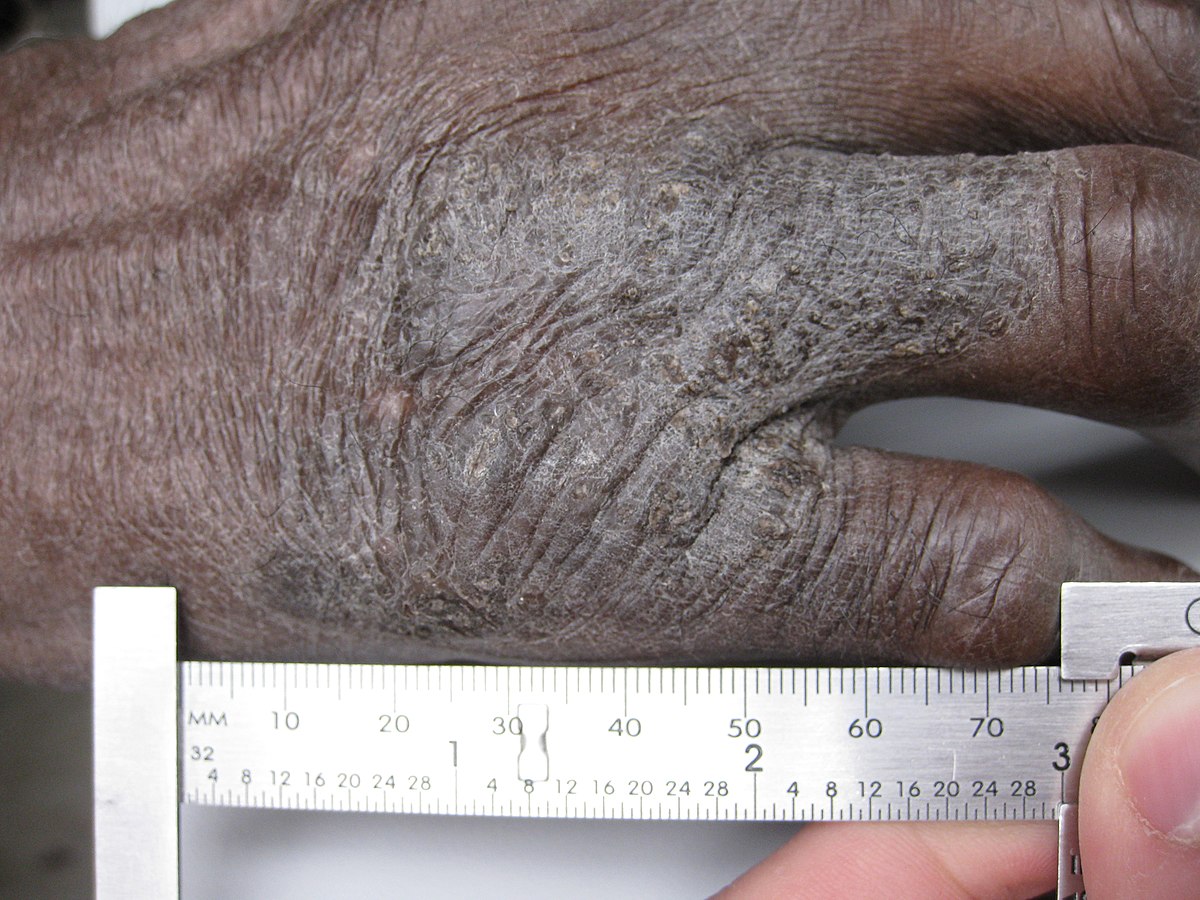
Liquen simple crónico de la mano
Imagen: “A plaque of lichen simplex chronicus” por kilbad. Licencia: CC BY 3.0El diagnóstico es principalmente clínico; sin embargo, con frecuencia se justifica una biopsia para confirmar el diagnóstico y descartar malignidad.