O carcinoma colorretal (CCR) é a segunda principal causa de mortes relacionadas com carcinomas nos Estados Unidos. O CCR é uma doença heterogénea que surge de anomalias genéticas e epigenéticas, com influência de fatores ambientais. Quase todos os casos de CCR são adenocarcinomas, sendo a maioria das lesões decorrentes da transformação maligna de um pólipo adenomatoso. Como a maioria dos casos de CCR são assintomáticos, a colonoscopia de rastreio ou exames às fezes são geralmente recomendados em doentes com ≥ 45 anos. Tal como o rastreio, o diagnóstico é feito pela realização de uma colonoscopia, que permite a visualização e a biópsia de tecidos. O tratamento é principalmente cirúrgico, com quimioterapia reservada para a doença avançada.
Última atualização: Jan 2, 2024
Tipos de pólipos:
Pólipos de alto risco:
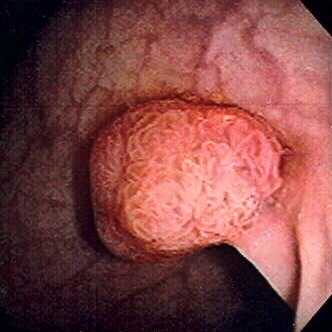
Pólipo do cólon sigmóide revelado por colonoscopia: O pólipo é pedunculado (com uma haste curta).
Imagem : “Colon polyp” por Dr. F.C. Turner. License: CC BY 2.5A maioria dos pólipos são benignos. A transformação maligna é afetada por uma série de mutações e fatores ambientais.
Mutações :
Gene APC (“adenomatous polyposis coli”):
Adenomatous poliposis coli é uma mutação genética inicial.
São necessários múltiplos hits genéticos para a progressão do CCR.
Acumulação de mutações e eventos moleculares:
A acumulação de mutações e eventos moleculares (por exemplo, alteração genética, metilação do DNA, sobreexpressão) contribui para a carcinogénese.
Sobre-expressão da ciclooxigenase (COX)-2:
Sequência adenoma-carcinoma:
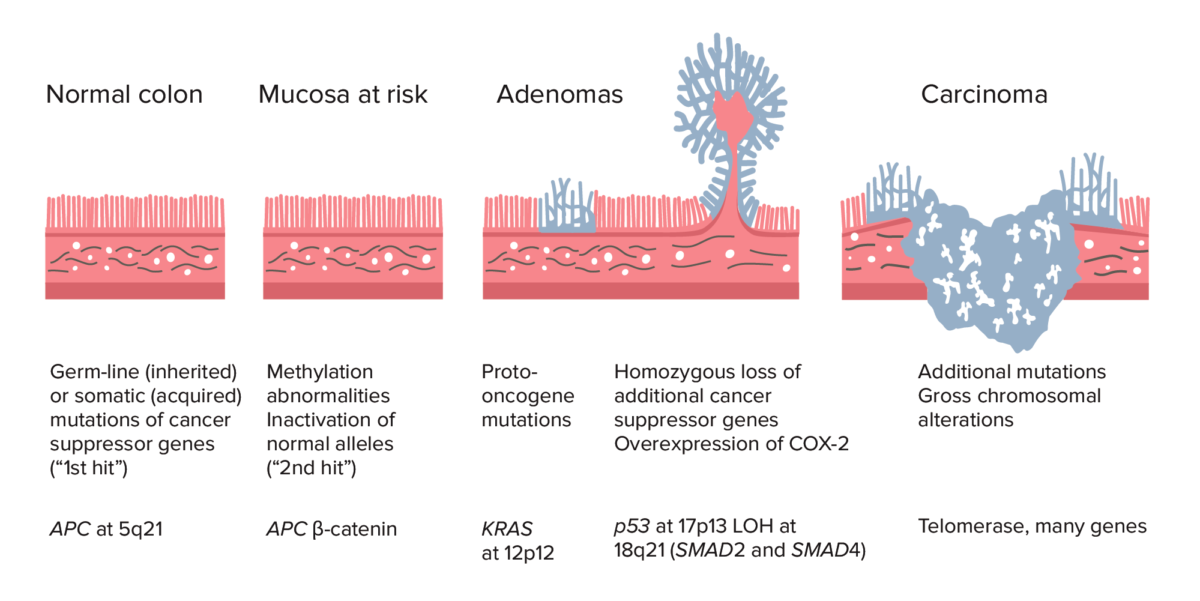
Sequência adenoma-carcinoma do cólon normal ao carcinoma: a formação do CCR inicia-se com a mutação do gene APC (herdado ou adquirido) e anomalias da metilação. Outras alterações podem incluir a mutação do gene KRAS. No final do processo, a deleção de p53, perda de heterozigotia (LOH) em 18q21 (envolvendo SMAD2 e SMAD4), com sobre-expressão de COX-2 pode contribuir para um maior crescimento e progressão para carcinoma. A acumulação de mutações, ao invés do momento da sua ocorrência, é mais crucial na carcinogénese.
Imagem por Lecturio.Via do pólipo serreado:
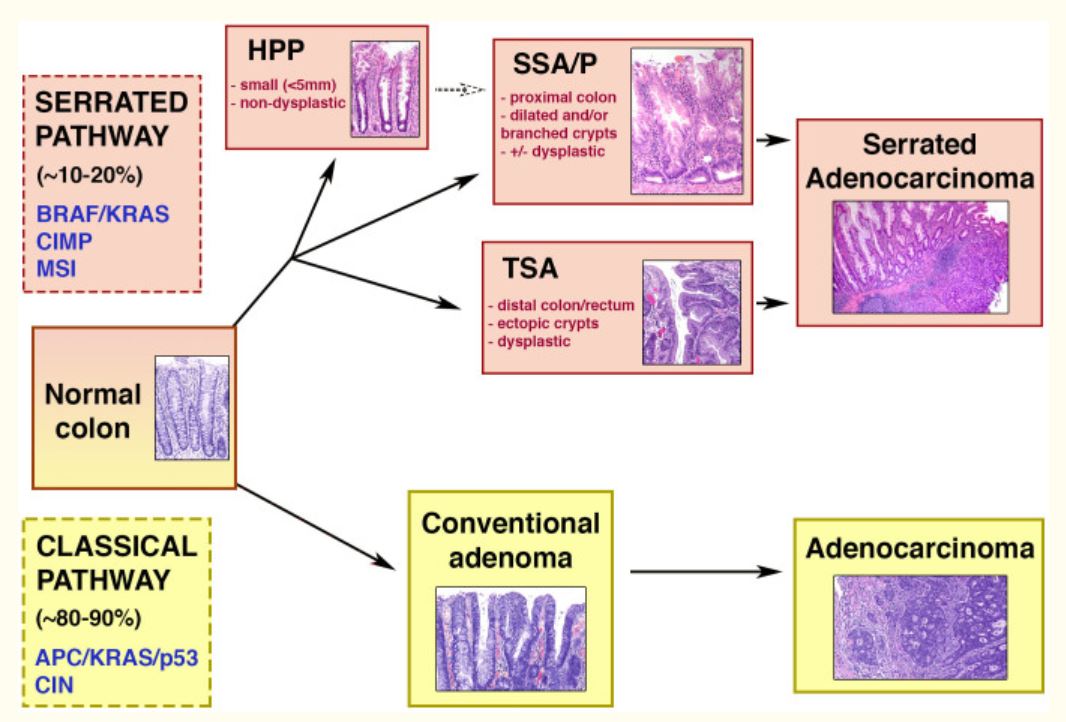
Diagrama esquemático das vias clássica (adenoma-carcinoma) e serreada.
Metade superior: via serreada da carcinogénese colorretal, que ocorre em 10-20% dos CCR. A via está associada às seguintes características genéticas: mutações BRAF/KRAS, MSI (instabilidade de microssatélites) e CIMP (fenótipo metilador da ilha CpG). As lesões serreadas podem ser pólipos hiperplásicos, adenomas/pólipos serreados sésseis (SSA/Ps) e adenomas serrilhados tradicionais (TSAs). Os 2 últimos estão associados a displasia e progressão para carcinoma.
Metade inferior: adenoma-carcinoma ou via clássica, que ocorre na maioria dos CCR. Entre as características genéticas estão mutações nos genes APC/KRAS/p53 e instabilidade cromossómica (CIN). Através desta sequência, o adenoma torna-se adenocarcinoma.
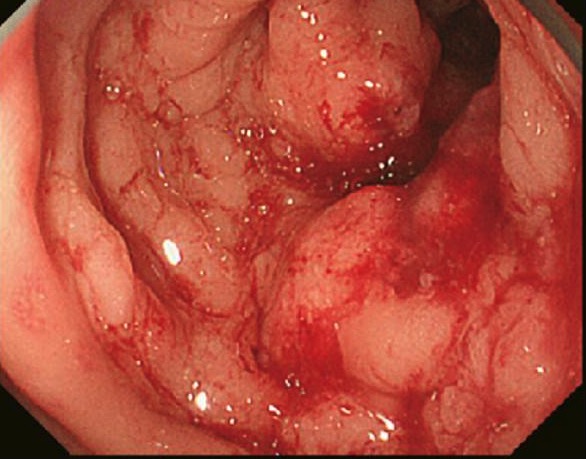
Carcinoma do cólon encontrado na colonoscopia e confirmado por biópsia
Imagem: “Primary tumor” por Second Department of Surgery, Wakayama Medical University, School of Medicine, 811-1 Kimiidera, Wakayama 641-8510, Japan. License: CC BY 2.0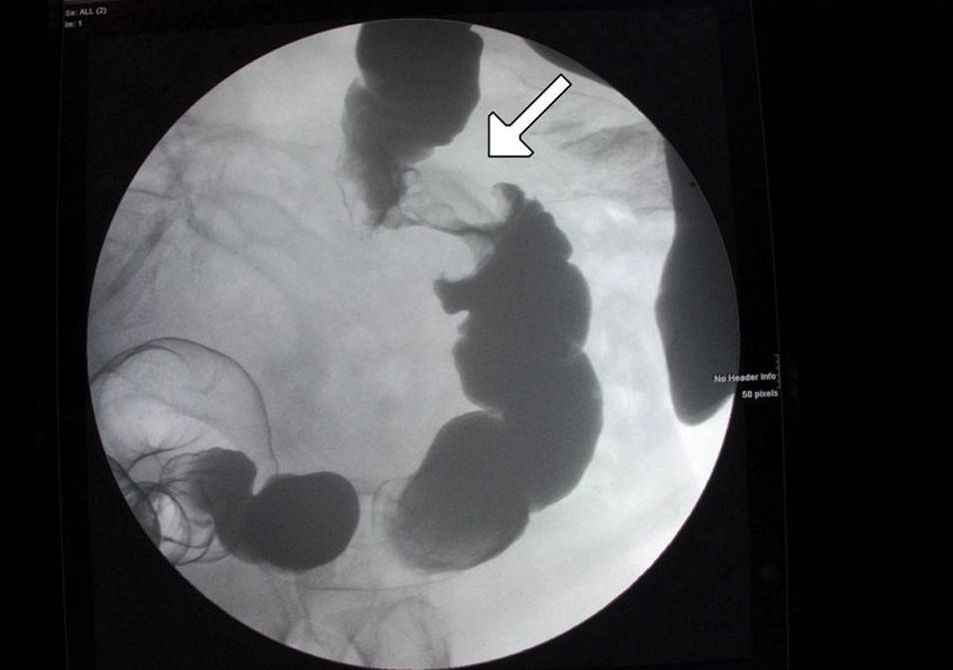
Uma lesão “apple core” do cólon mostrada no enema de contraste: isto deve sinalizar um eventual carcinoma.
Imagem: “Figure 6” por Alzaraa et al. License: CC BY 3.0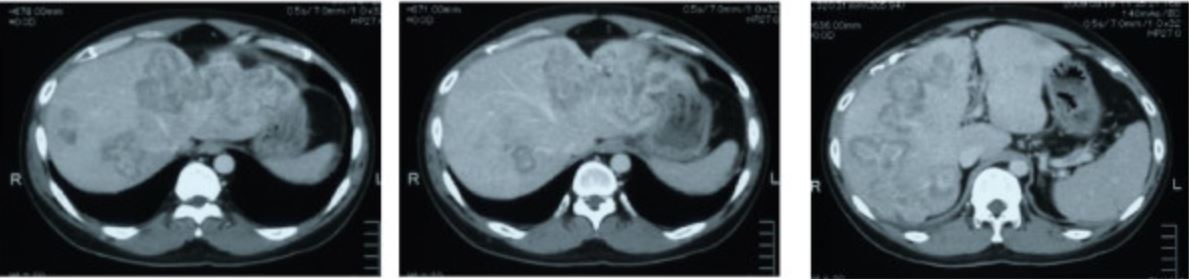
Metástases em TC de carcinoma do cólon sigmóide
Imagem: “CT scan showing liver metastasis from sigmoid colon cancer” por Department of Surgery, The Jikei University Kashiwa Hospital, Kashiwashita, Kashiwa City, Japan. License: CC BY 2.0Após se estabelecer o diagnóstico de CCR, é necessário o estadiamento da doença para o tratamento adequado.
Sistema de estadiamento TNM (tumor, nódulos, metástases):
| Estadio | Tumor (T) | Nódulos regionais (N) | Metástases à distância (M) |
|---|---|---|---|
| Estadio 0 |
|
|
|
| Estadio I |
|
|
|
| Estadio II |
|
|
|
| Estadio III |
|
|
|
| Estadio IV |
|
|
|
O estadio do CCR e a biologia molecular (no caso da terapêutica dirigida) ditam os papéis dos tratamentos cirúrgicos e farmacológicos.
Antigénio carcinoembrionário (CEA):
Colonoscopia:
Imagiologia:
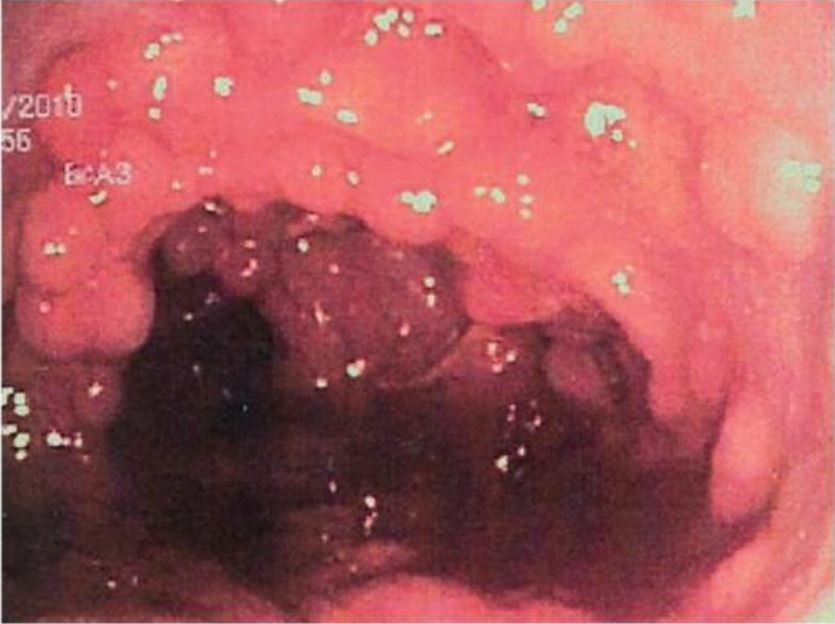
Mucosa do cólon coberta por pólipos adenomatosos na polipose adenomatosa familiar (PAF)
Imagem: “Colonic mucosa carpeted by adenomatous polyps in familial adenomatous polyposis FAP” por Shussman N., Wexner SD. License: CC BY 3.0
Visão endoscópica de múltiplos adenomas estabelecidos na PAF
Imagem: “Endoscopic view of established, multiple FAP adenomas” por Bercovich D., Rozen P. License: CC BY 2.0