Os fármacos anticonvulsivantes são agentes farmacológicos usados para controlar as crises e/ou prevenir episódios convulsivos. Os anticonvulsivantes incluem diversos fármacos com diferentes mecanismos de ação, incluindo o bloqueio de canais iónicos (Na+ e Ca2+) e a inibição da recaptação de GABA. Os anticonvulsivantes de 1ª geração são o fenobarbital, a fenitoína, a carbamazepina, o ácido valpróico e a etossuximida. Os anticonvulsivantes têm geralmente uma farmacocinética complicada, múltiplas interações medicamentosas e janelas terapêuticas estreitas em comparação com os fármacos de nova geração.
Última atualização: Jun 27, 2022
Os fármacos anticonvulsivantes são utilizados para suprimir a atividade elétrica anormal no cérebro através de vários mecanismos.
As 3 seguintes etapas conduzem a um estado hiperexcitável dos neurónios:
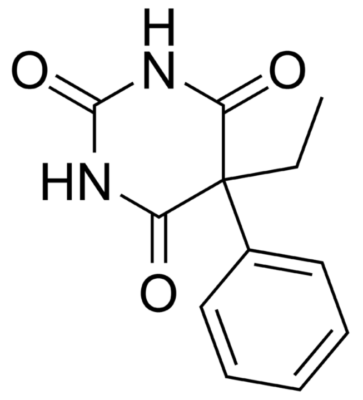
Estrutura química do fenobarbital
Imagem: “Phenobarbital” de Harbinary. Licença: Domínio Público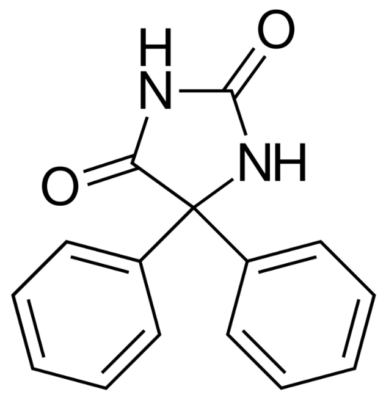
Estrutura química da fenitoína
Imagem: “Phenytoin structure” de Harbin. Licença: Domínio Público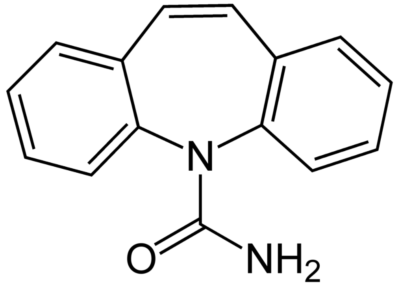
Estrutura química da carbamazepina
Imagem: “Carbamazepine structural formulae” de Jü. Licença: Domínio Público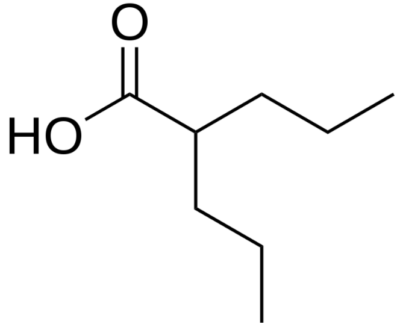
Estrutura química do ácido valpróico
Imagem: “Valproic acid” de Harbin. Licença: Domínio Público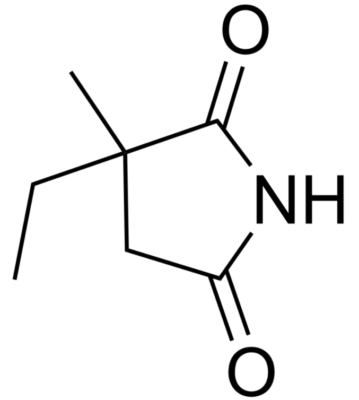
Estrutura química da etossuximida
Imagem: “Ethosuximide” de Fvasconcellos. Licença: Domínio PúblicoTratamento de crises de ausência.
| Fármacos | Mecanismo de ação | Principais efeitos adversos | Interações | Indicações |
|---|---|---|---|---|
| Barbitúricos (fenobarbital) | Liga-se às subunidades do recetor do GABA → ↑ atividade inibitória do GABA |
|
Induz o CYP e a UGT | Crises generalizadas e focais |
| Fenitoína | Bloqueia os canais de Na+ dependentes de voltagem |
|
Induz o CYP e a UGT |
|
| Carbamazepina | Bloqueia os canais de Na+ |
|
Induz o CYP e a UGT |
|
| Ácido valpróico |
|
|
Inibe o CYP e a UGT |
|
| Etossuximida | ↓ Correntes dos canais de Ca2+ tipo T | Sonolência (depressão do SNC) | ↑ Efeitos da Fenitoína | Crises de ausência |