A estrutura e função normal da placenta são essenciais para uma gravidez saudável. As anomalias placentárias podem ser classificadas como anomalias estruturais (como um lobo sucenturiado ou inserção velamentosa do cordão), anomalias de implantação (como placenta acreta e placenta prévia) e anomalias funcionais (como insuficiência placentária). A placenta é geralmente bem visualizada em ecografia, e a avaliação placentária faz parte do rastreio pré-natal de rotina, quando são identificadas a maioria das anomalias estruturais e de implantação. Devido à extensa circulação materna e fetal através da placenta, as anomalias placentárias podem aumentar significativamente o risco de hemorragia grave anteparto ou pós-parto. As anomalias placentárias também afetam frequentemente as decisões sobre o momento e via de parto.
Última atualização: Jun 27, 2022
A placenta é uma estrutura importante para o crescimento e desenvolvimento fetal durante a vida embrionária e fetal. Anomalias na sua estrutura, função ou implantação podem resultar em complicações graves e potencialmente fatais tanto para o feto como para a mãe.
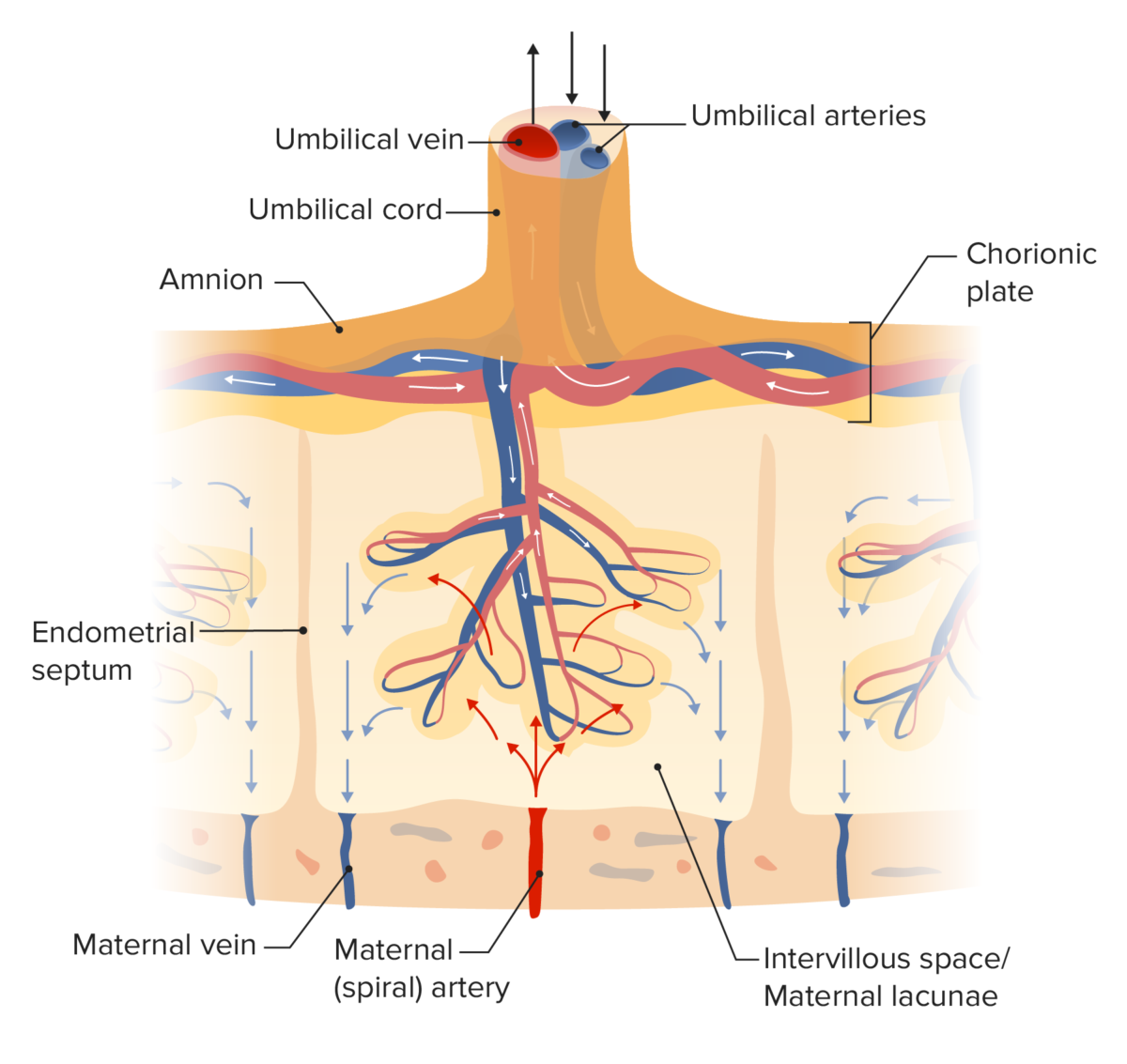
Diagrama da circulação placentária:
As artérias maternas em espiral trazem sangue oxigenado para a placenta. Nas áreas em redor das vilosidades coriónicas, as artérias espiraladas “rompem-se” e o sangue circula através dos espaços, que são conhecidos como lacunas maternas. O sangue fetal desoxigenado entra na placenta através das artérias umbilicais. O sangue circula através das vilosidades coriónicas. A troca de gases e moléculas ocorre entre o sangue materno nas lacunas e o sangue fetal nas vilosidades coriónicas. O sangue fetal oxigenado deixa a placenta através da veia umbilical, enquanto que o sangue materno desoxigenado deixa através da veia materna. O sangue materno e fetal nunca se misturam diretamente.
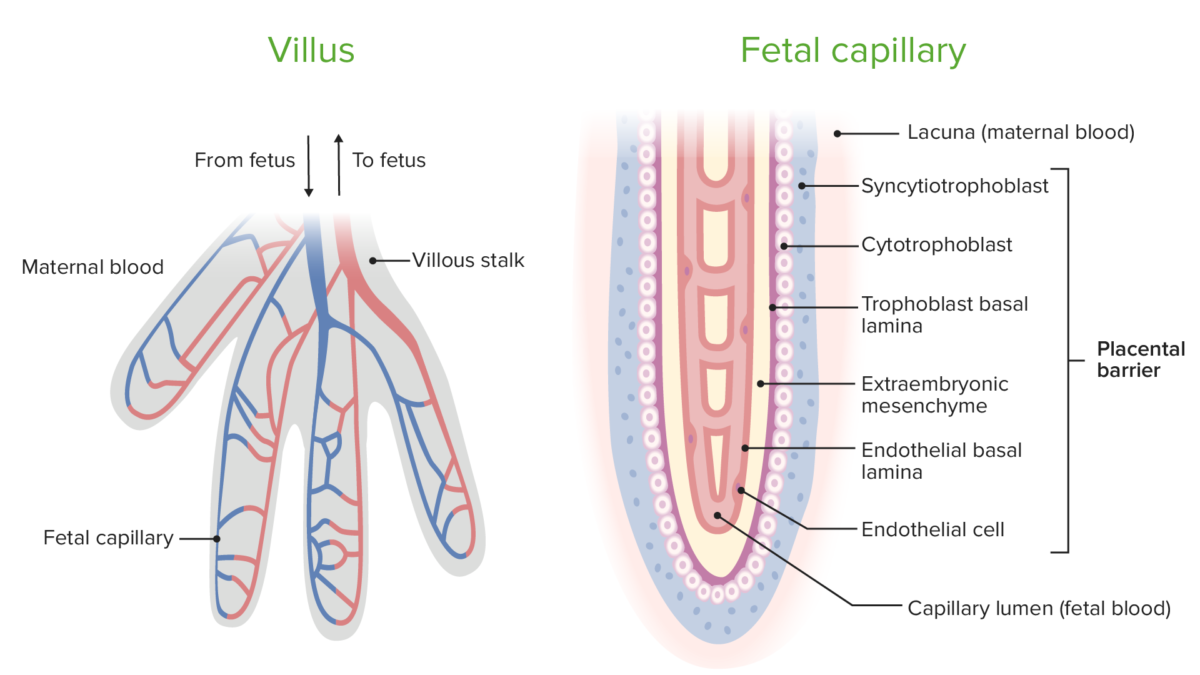
Diagrama que demonstra a circulação nas vilosidades coriónicas e os componentes da barreira placentária.
Imagem por Lecturio. Licença: CC BY-NC-SA 4.0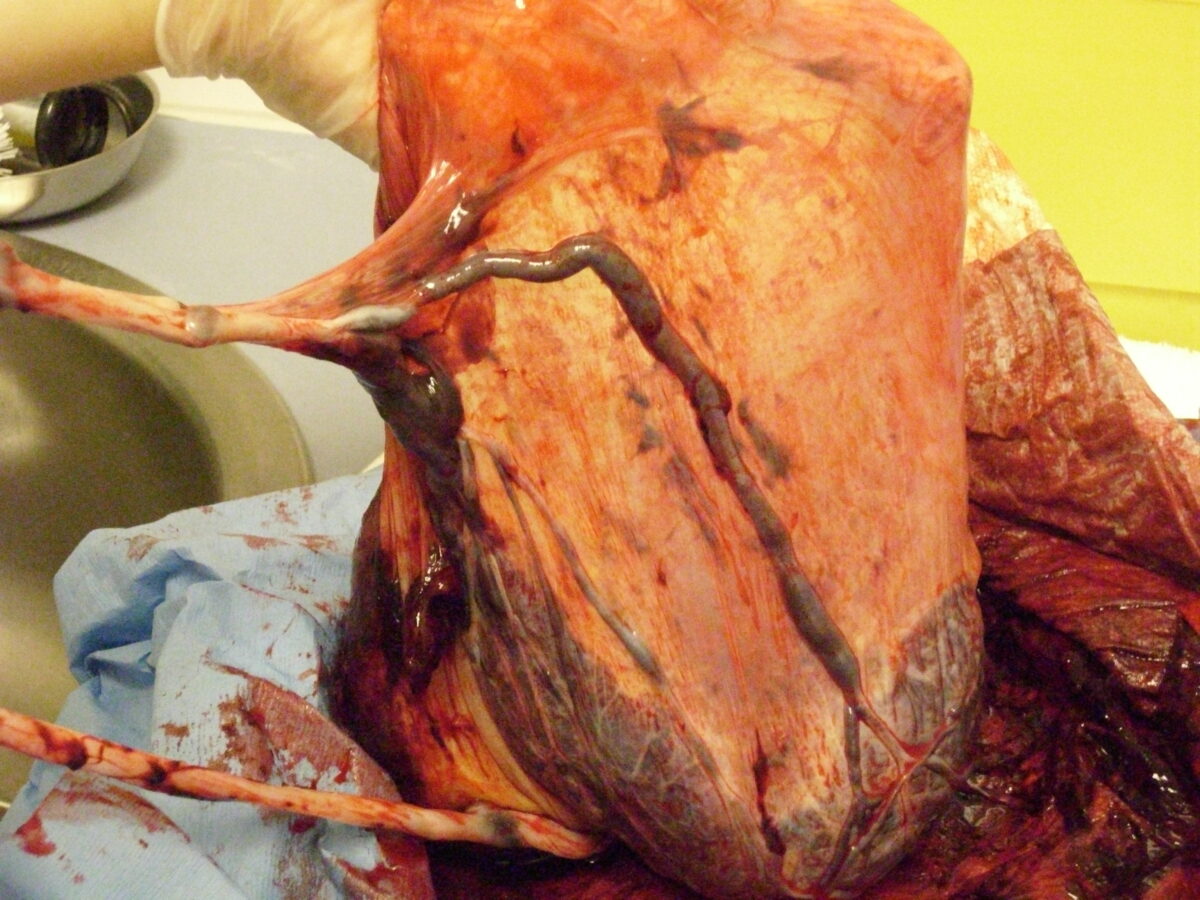
Inserção velamentosa do cordão:
Observe que, nos últimos centímetros, não há gelatina de Wharton protetora a envolver os vasos; estes estão cobertos apenas por uma fina membrana fetal.
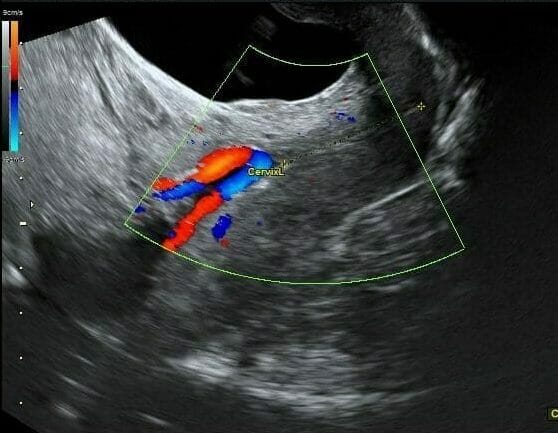
Imagem ecográfica de vasa prévia:
O fluxo colorido doppler ilumina os vasos fixos que atravessam o orifício cervical interno. O canal cervical é representado por uma linha pontilhada amarela.
O espectro da placenta acreta (PAS, pela sigla em inglês) descreve um espectro de placentação anormal em que a placenta está anormal e firmemente aderida à parede uterina. Os 3 graus de PAS são:
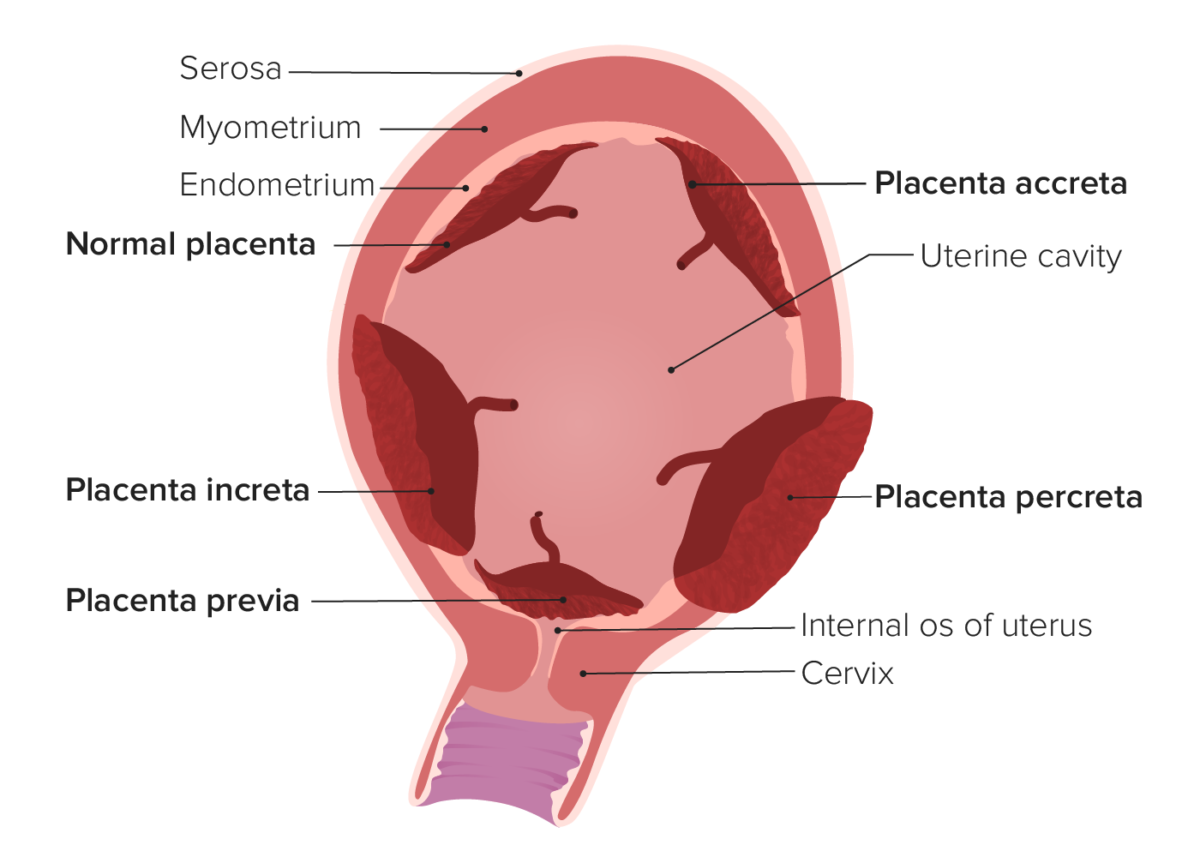
Tipos de placentação anormal:
Na placenta acreta, a placenta liga-se (pelo menos em parte) ao miométrio subjacente. Na placenta increta, as vilosidades da placenta invadem efetivamente o miométrio. Na placenta percreta, as vilosidades placentárias invadem toda a parede uterina e podem invadir as estruturas circundantes (por exemplo, a bexiga). A placenta previa ocorre quando a placenta cobre o óstio cervical interno.
A placenta prévia refere-se à presença de tecido placentário que recobre o orifício cervical interno. Quando o colo do útero começa a dilatar, as forças de cisalhamento resultam num descolamento da placenta sobre e em redor do orifício interno, o que pode resultar em hemorragia fetal e materna com risco de vida.
A insuficiência uteroplacentária pode ser aguda ou crónica e refere-se à incapacidade da placenta de fornecer um suprimento suficiente de O2 e nutrientes para o feto.
A insuficiência uteroplacentária crónica resulta em restrição do crescimento fetal e complicações associadas.
As complicações clínicas mais comuns da placentação anormal são hemorragias pré e pós-parto, que podem ser graves e potencialmente fatais, dependendo da situação clínica. Além disso, a placenta pode ser infetada ou desenvolver malignidade.