Os anestésicos intravenosos são utilizados na prática da anestesia moderna desde o século XX. A anestesia moderna começou com anestésicos inalatórios; no entanto, os agentes intravenosos foram adotados porque as doses injetadas ou perfundidas podiam ser mais bem controladas com pouco desperdício de fármaco. Vários grupos de agentes estão atualmente disponíveis (por exemplo, barbitúricos, benzodiazepinas e dissociativos), mas os mais utilizados são o fentanil, o midazolam e o propofol.
Última atualização: Oct 15, 2022
Os anestésicos intravenosos incluem:
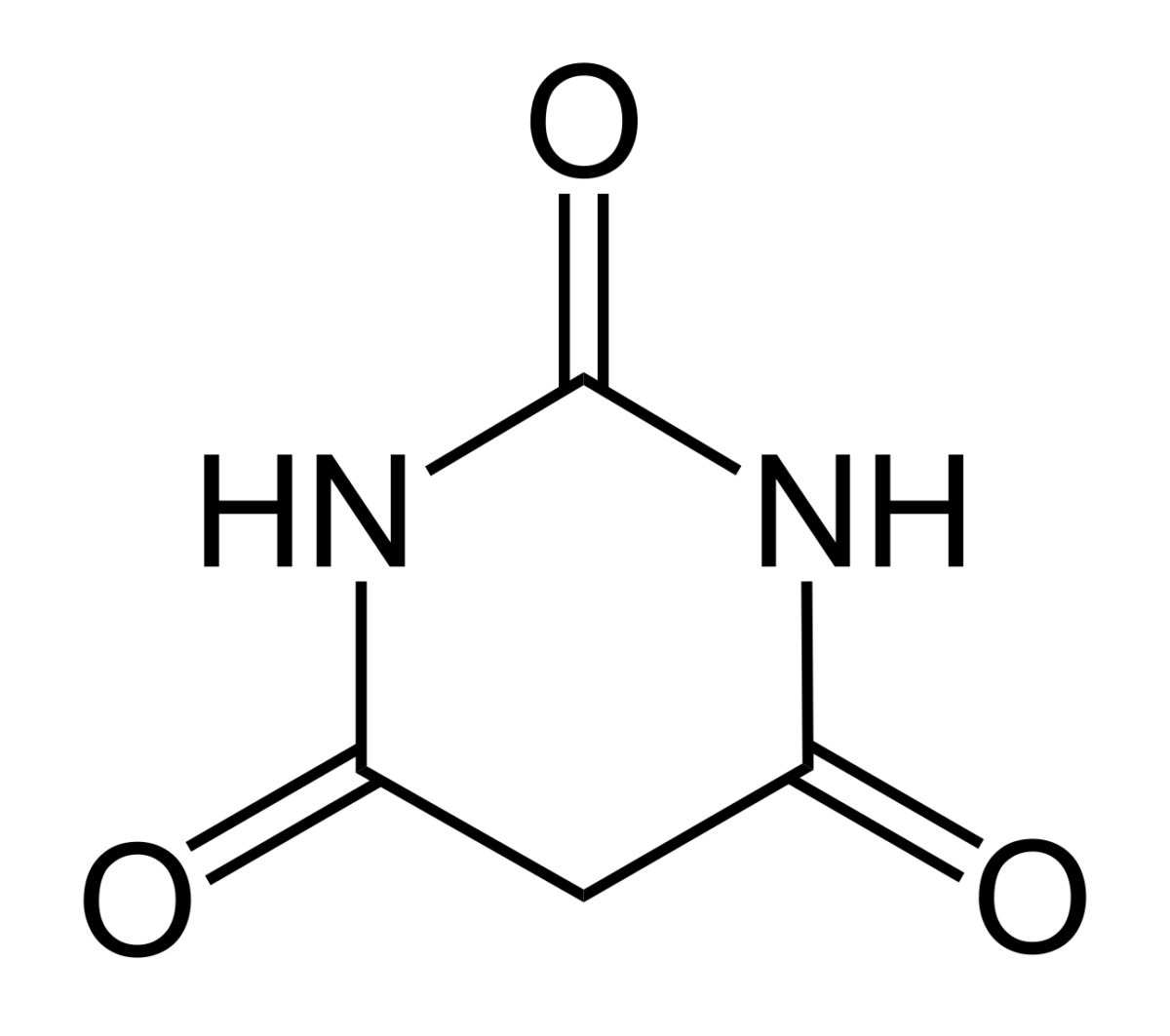
A estrutura química do ácido barbitúrico
Imagem: “Barbituric Acid Structural formula” by Jü. Licença: Public Domain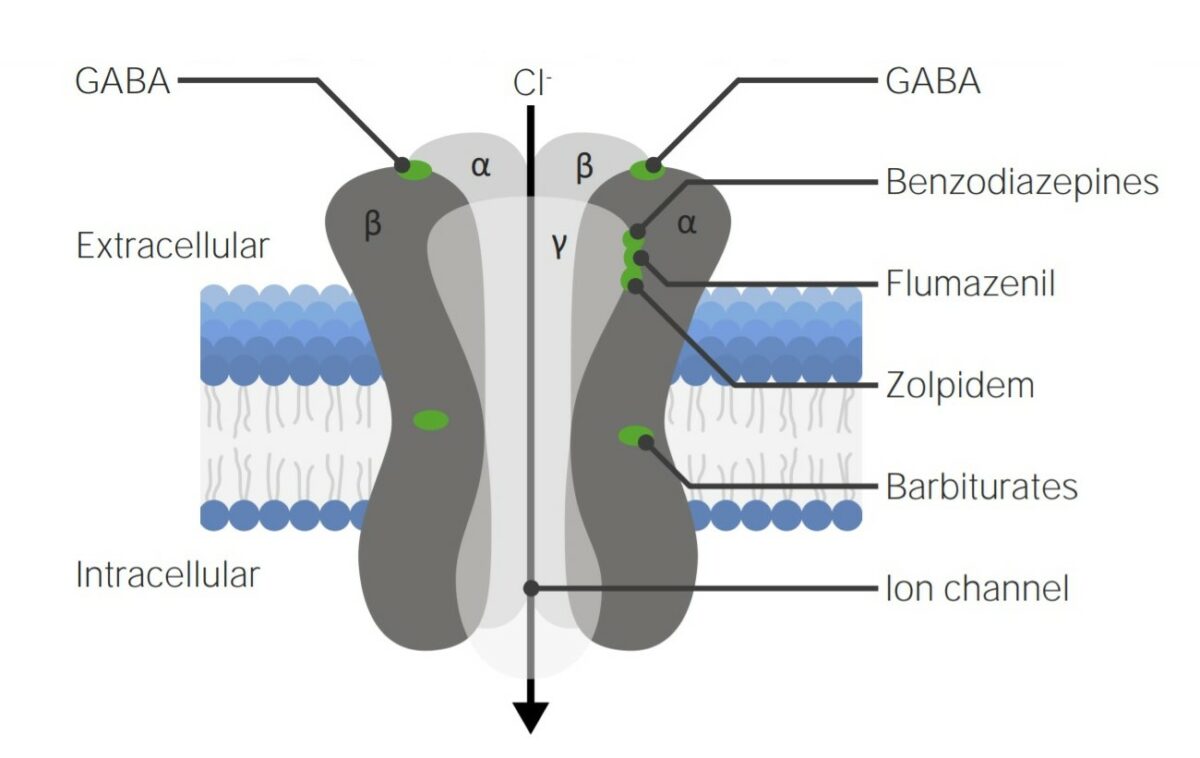
Diagrama do recetor de ácido γ-aminobutírico A (GABAA):
Note os diferentes locais de ligação para as diferentes famílias de medicamentos.
Os barbitúricos são um grupo de medicamentos sedativo-hipnóticos com as seguintes indicações:
Efeitos adversos:
Interações farmacológicas:
Contraindicações:
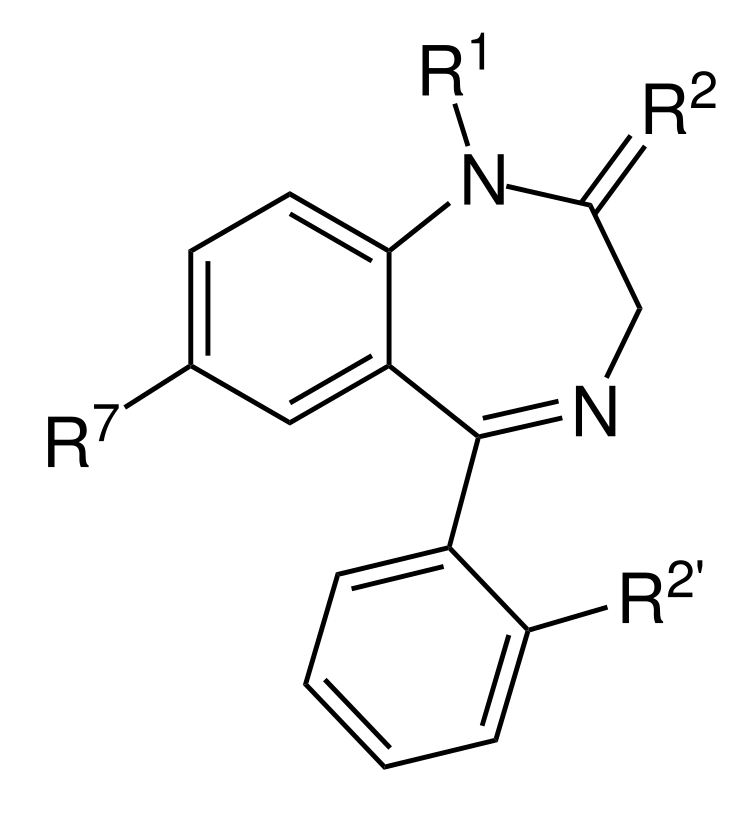
A estrutura básica do anel da classe das benzodiazepinas:
Os medicamentos na classe têm grupos R variáveis.
A ocupação/ativação do recetor GABAA aumenta a frequência de abertura do canal de cloreto associado (Cl-), o que resulta na inibição do potencial de ação:
Efeitos adversos:
Interações farmacológicas:
Contraindicações:
Apresentação clínica:
Tratamento:
A ketamina é semelhante à fenciclidina (PCP), um alucinogénio.
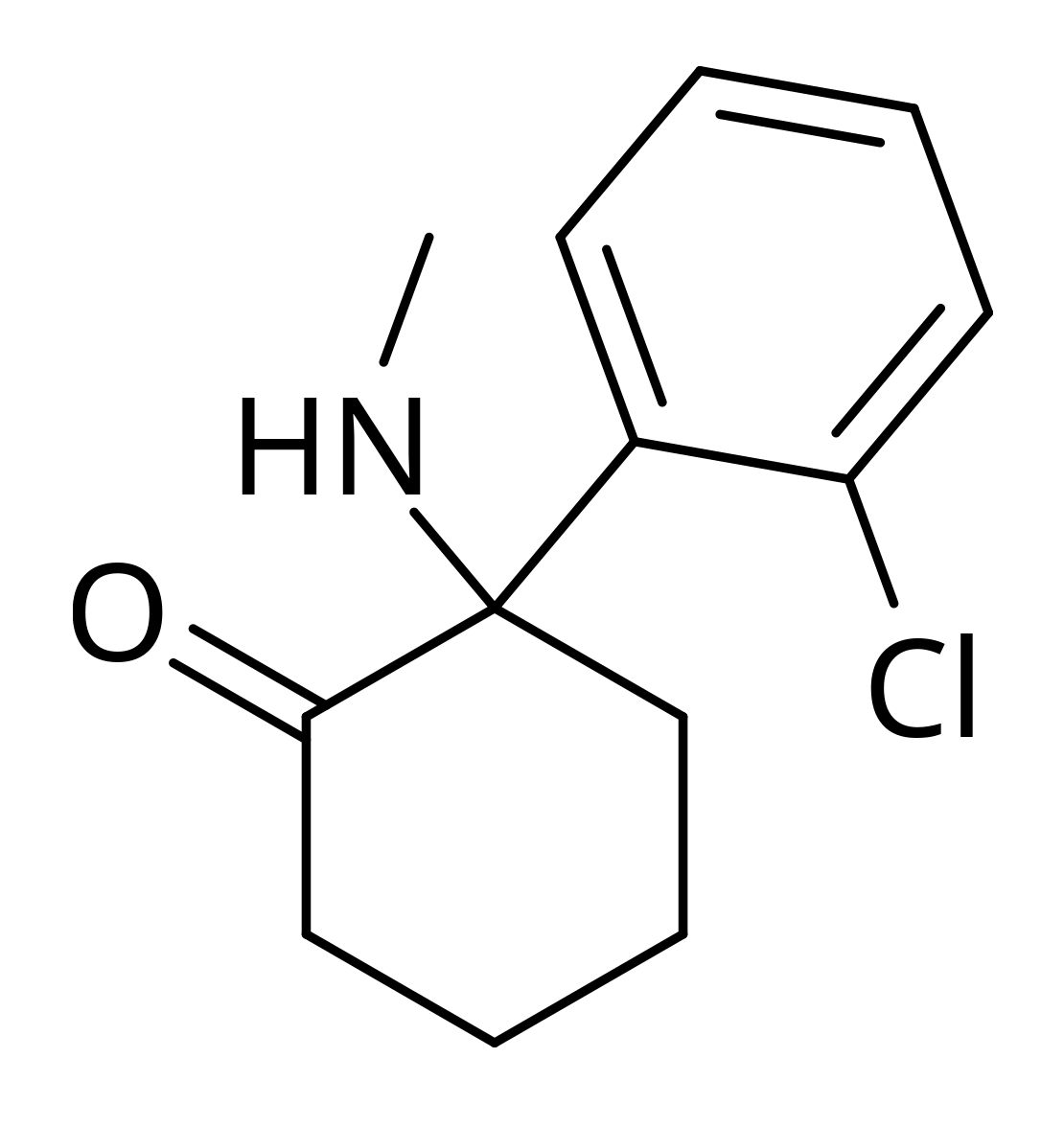
A estrutura química da ketamina
Imagem: “Structure of ketamine” by Brenton. Licença: Public DomainEfeitos adversos:
Interações farmacológicas:
Contraindicações:
Administração cautelosa em:
O etomidato é um agente anestésico intravenoso com as seguintes características:
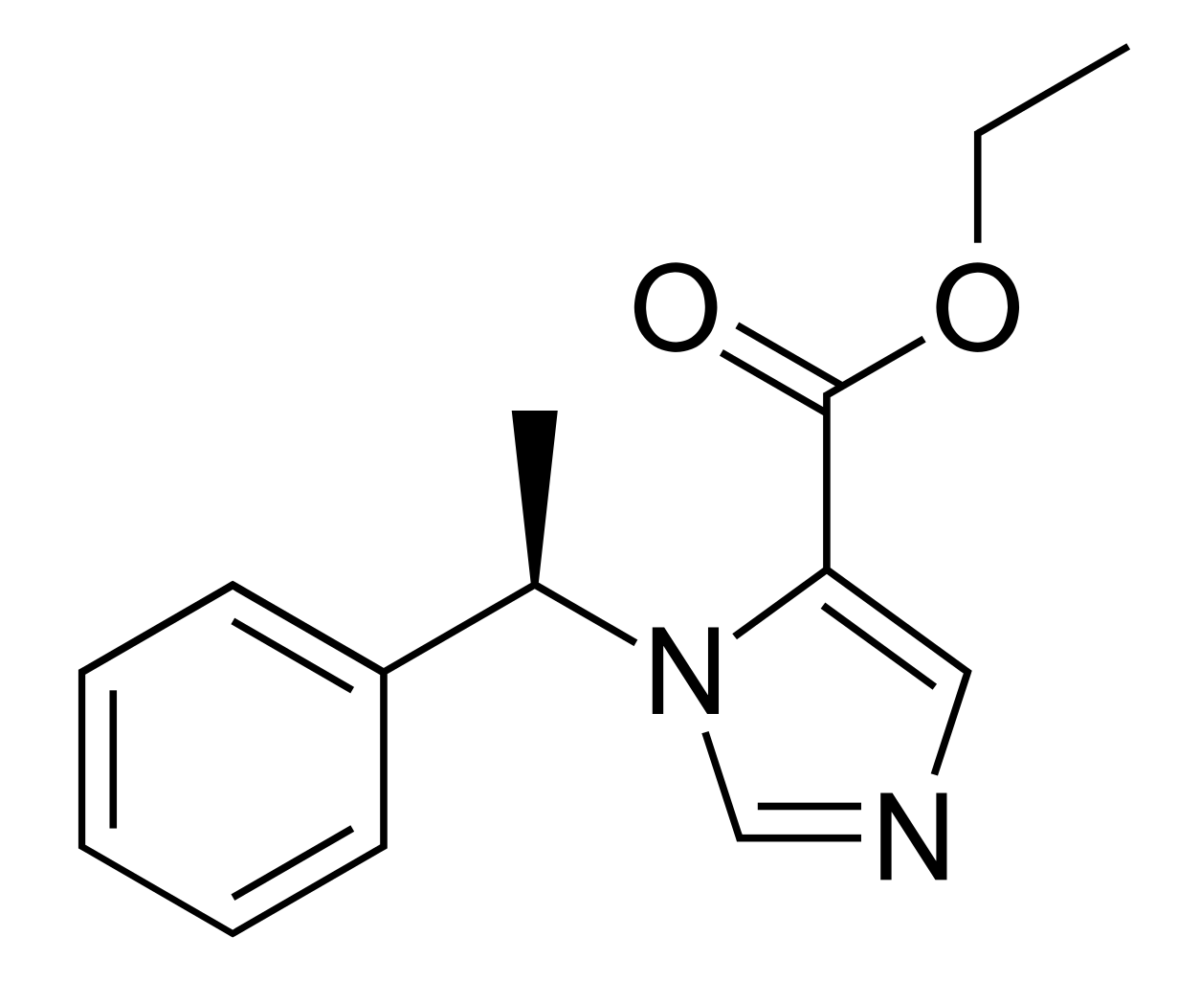
A estrutura química do etomidato
Imagem: “Etomidate” by Vaccinationist. Licença: Public DomainA ocupação/ativação do recetor GABAA aumenta a sensibilidade para GABA para reduzir a neuroexcitação.
Efeitos adversos:
Interações farmacológicas:
Uso reservado:
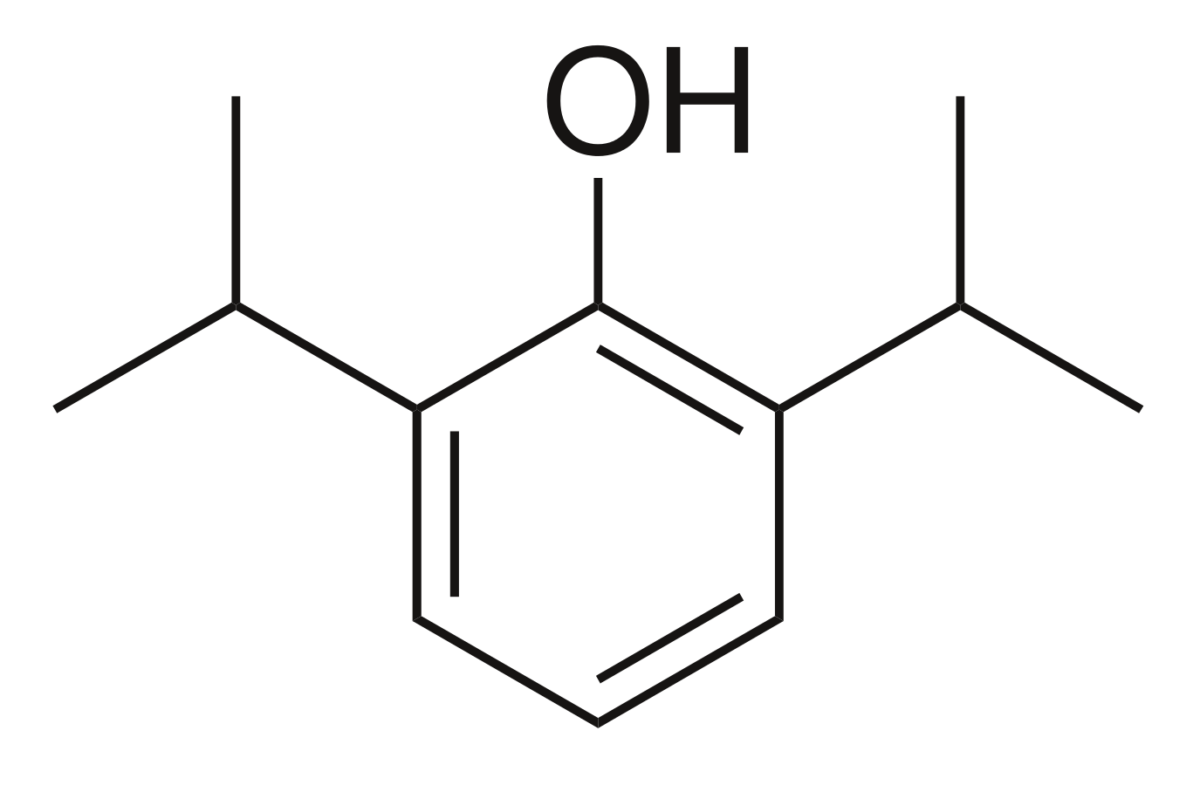
O propofol é o agente de indução mais utilizado.
A estrutura química do propofol inclui um anel de fenol substituído com 2 grupos isopropil.
A estrutura química do propofol
Imagem: “Propofol” by Harbin. Licença: Public DomainEfeitos adversos:
Interações farmacológicas:
Contraindicações:
A síndrome de infusão de propofol (PRIS pela sigla em inglês) ocorre em indivíduos com infusões prolongadas de propofol:
Apresentação clínica:
Tratamento:
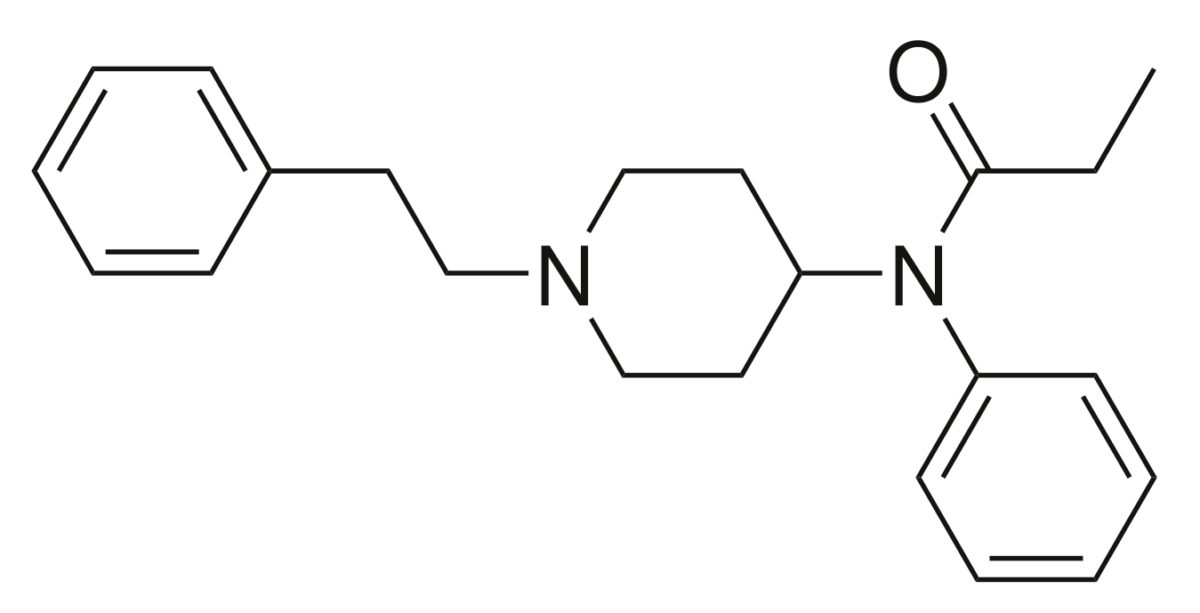
A estrutura química do fentanil
Imagem: “2D structure of fentanyl” by Harbin. Licença: Public DomainEfeitos adversos:
Interações farmacológicas:
Contraindicações:
Apresentação clínica:
Tratamento: