O exame geniturinário feminino pode ser realizado em contexto de rastreio e como parte integrante de um exame focado no problema para avaliação de queixas como prurido, dor, lesões ou infeção. Este inclui a inspeção, palpação, exame do espéculo e exame bimanual. Os achados do exame genitourinário, em associação à história clínica, são cruciais para o diagnóstico de patologias genitais e pélvicas ou para rastreio de cancro do colo do útero (exame do Papanicolau).
Última atualização: Apr 11, 2022
Os componentes da genitália feminina externa incluem o monte púbico, vulva (lábios menores e maiores), clitóris, orifício uretral, vestíbulo e glândulas externas.
| Lesão | Descrição |
|---|---|
| Quisto epidermóide |
|
| Verrugas genitais (condiloma acuminado) | Lesões verrucosas nos lábios, dentro do vestíbulo ou à volta do ânus |
| Herpes genital | Úlceras superficiais, pequenas e dolorosas sob uma base eritematosa |
| Líquen escleroso |
|
| Lesões intraepiteliais escamosas vulvares (anteriormente conhecidas como neoplasia intraepitelial vulvar) |
|
| Cancro sifilítico | Uma úlcera firme e indolor |
| Sífilis secundária (condiloma lata) | Pápulas ligeiramente salientes, planas, redondas ou ovais cobertas por um exsudado cinza |
| Líquen plano |
|
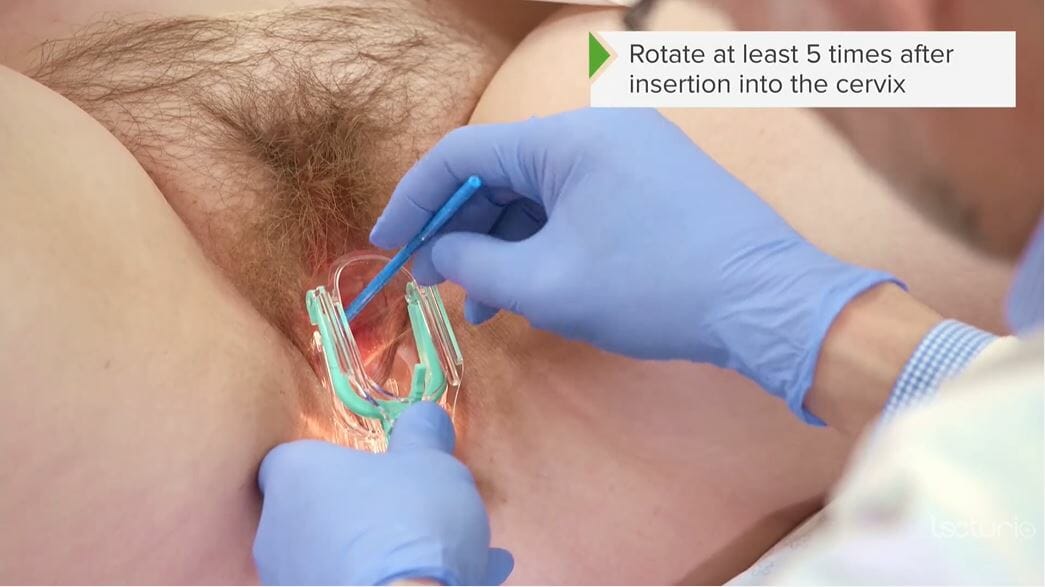
Utilização de uma escova cervical para obtenção de uma amostra do colo do útero para citologia/exame do Papanicolau
Imagem por Lecturio.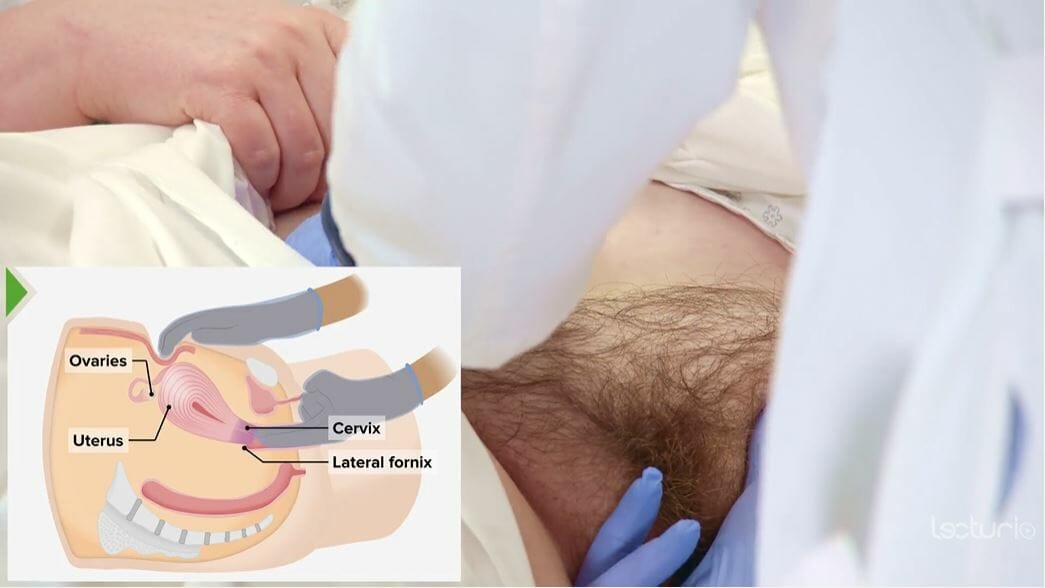
Exame bimanual: posicionamento das mãos durante o exame, incluindo o exame abdominal
Imagem por Lecturio.