A dermatite atópica, também conhecida como eczema, é uma doença cutânea inflamatória crónica, recidivante e pruriginosa que ocorre com maior frequência em crianças, embora os adultos também possam ser afetados. Esta patologia está frequentemente associada a níveis séricos elevados de IgE e história pessoal ou familiar de atopia. Caracteriza-se por xerose cutânea, eritema, exsudação, crostas e liquenificação. O prurido é um sintoma cardinal. O diagnóstico é clínico. Os pilares do tratamento são a evicção de desencadeantes, emolientes e corticosteroides tópicos.
Última atualização: Jul 16, 2025
A dermatite atópica (também conhecida como eczema) é uma patologia que se caracteriza pela alteração da integridade da barreira cutânea e desregulação imunológica e apresenta-se como uma doença inflamatória crónica cutânea recorrente.
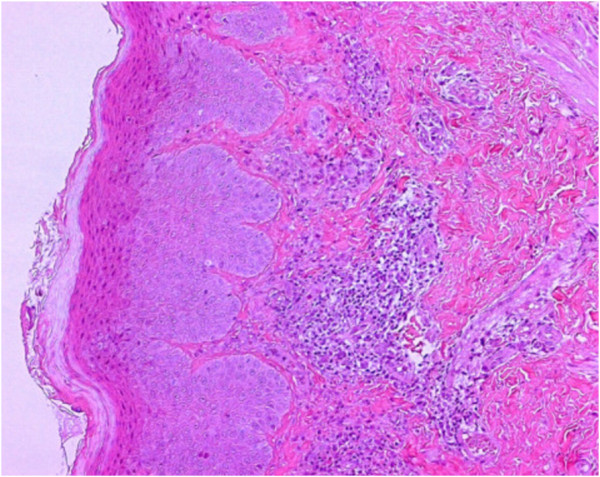
Dermatite atópica:
Imagem histológica da camada epidérmica com discreto infiltrado linfo-histiocitário e granulocítico, predominantemente eosinofílico
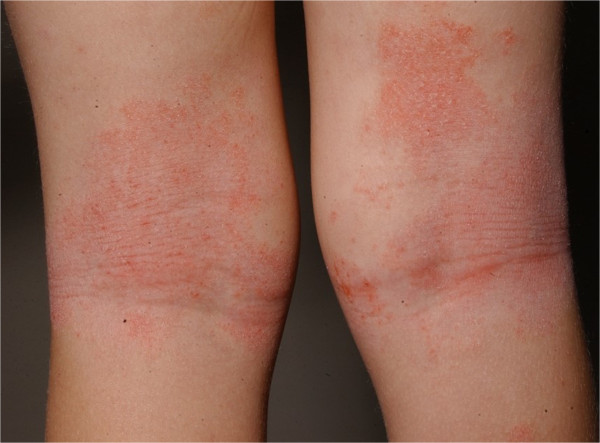
Eritema e liquenificação nas fossas poplíteas de um paciente com dermatite atópica
Imagem: “Role of the skin microbiome in atopic dermatitis” por Salava A, Lauerma A. Licença: CC BY 4.0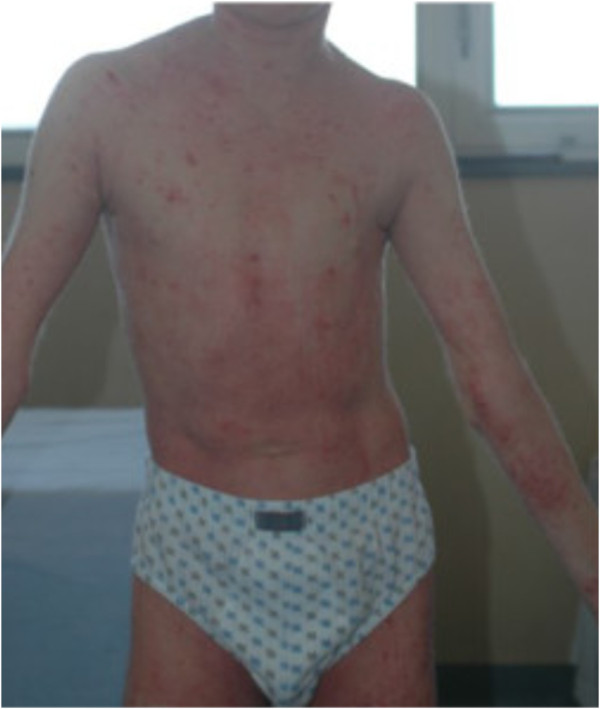
Dermatite atópica
Imagem: “Atopic dermatitis” por Leonardi S, Filippelli M, Costanzo V, Rotolo N, La Rosa M. Licença: CC BY 2.0Aconselhamento do paciente:
Eliminação de fatores exacerbantes:
Hidratação cutânea (base do tratamento para reduzir o prurido e os episódios de inflamação):
Tratamentos tópicos:
Anti-histamínicos orais:
Imunossupressores orais:
Anticorpo monoclonal humano:
Fototerapia: