La ventilación mecánica invasiva es una modalidad avanzada de la vía aérea que se utiliza en personas con insuficiencia respiratoria aguda a o inminente y/o en preparación para una cirugía. La técnica implica ventilación con presión positiva administrada a los pulmones a través de un tubo endotraqueal a través de un ventilador. El ventilador se puede configurar en modos específicos que determinan cómo la máquina ayuda con la respiración. Los modos se adaptan a las necesidades del individuo. El modo se refiere a las características de la ventilación mecánica e incluye principalmente sensibilidad (cómo comienza la inspiración), ciclado (cómo termina la inspiración) y límite (cuándo se debe abortar la inspiración). El modo más utilizado es la ventilación asistida controlada, que generalmente va seguida de ventilación con soporte de presión para la retirada. Se debe tener cuidado al planificar la extubación, ya que la ventilación mecánica invasiva se asocia con complicaciones.
Última actualización: Jun 4, 2022
La ventilación mecánica invasiva es una forma de manejo avanzado de la vía aérea que se utiliza para administrar oxígeno y/o regular la ventilación a nivel de la tráquea a través de 3 vías principales:
Existen varias modalidades de ventilación mecánica invasiva que se inician de forma conjunta en base a:
La ventilación mecánica invasiva no es una intervención benigna:
El modo de ventilación se describe en función de 3 características, concretamente, sensibilidad, ciclado y límite:
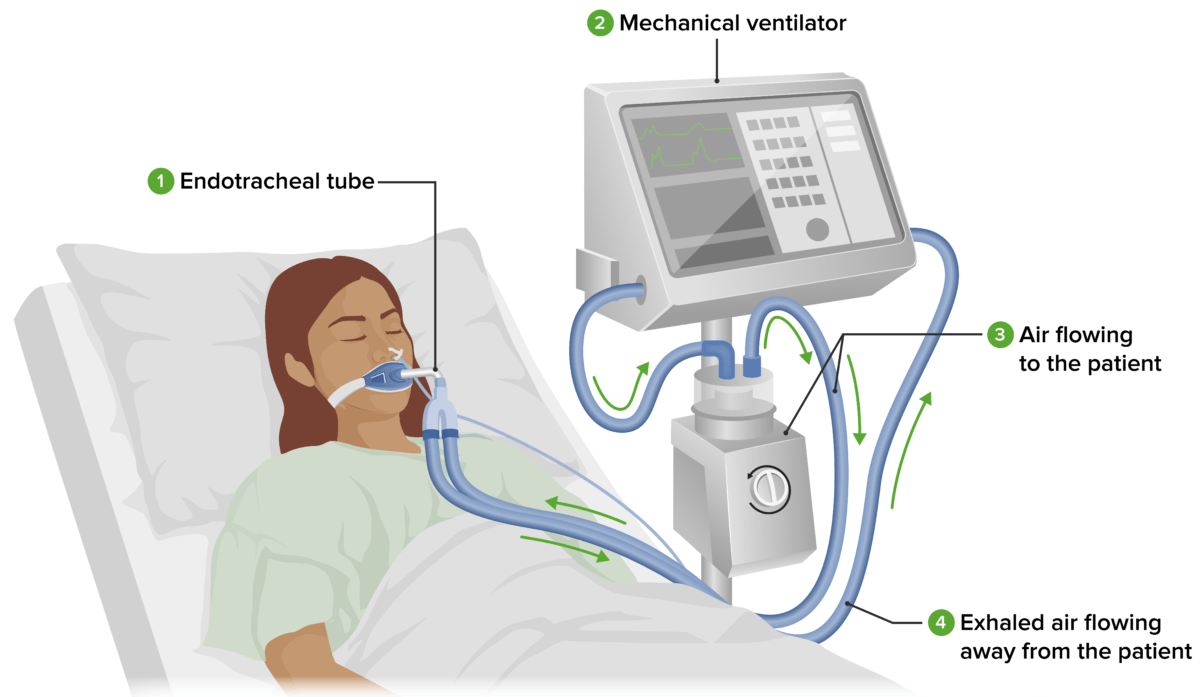
Configuración estándar del ventilador:
Un tubo endotraqueal (o traqueostomía) (1) colocado en la tráquea del individuo se conecta al tubo del ventilador mecánico (2). El ventilador mecánico suministra aire oxigenado a través de tubos al tracto respiratorio del individuo. El aire que fluye hacia el individuo (3) pasa a través de un humidificador, donde se calienta y humedece. El aire exhalado que sale del individuo (4) se devuelve al ventilador. La enfermera revisa periódicamente al individuo y al ventilador.
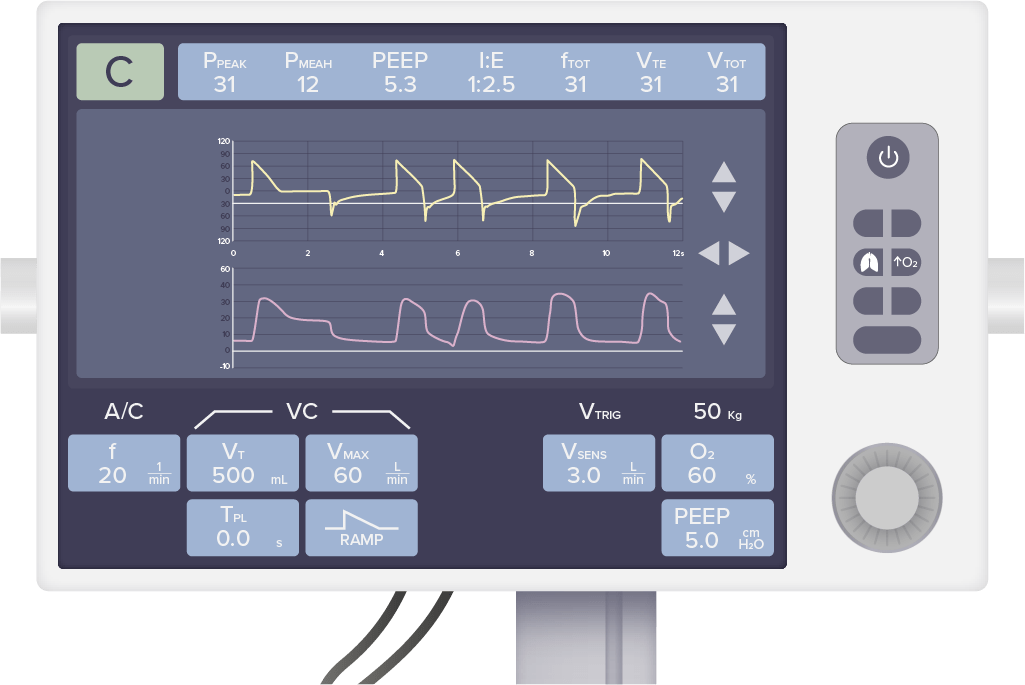
Interfaz de usuario estándar del ventilador:
La fila superior de valores muestra los parámetros respiratorios generados por el individuo. La fila inferior de valores muestra la configuración del ventilador que el operador puede manipular según el escenario clínico y las necesidades del individuo.
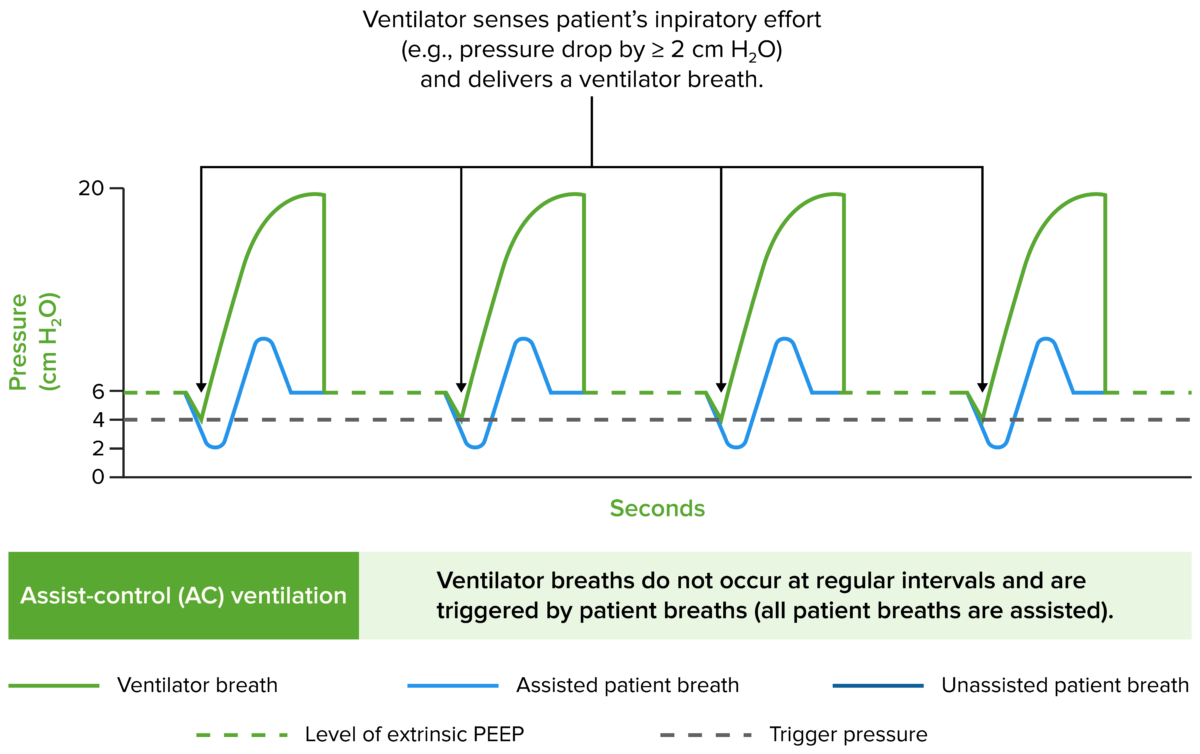
Trazados de presión de la vía aérea en los principales modos de ventilación
Imagen por Lecturio.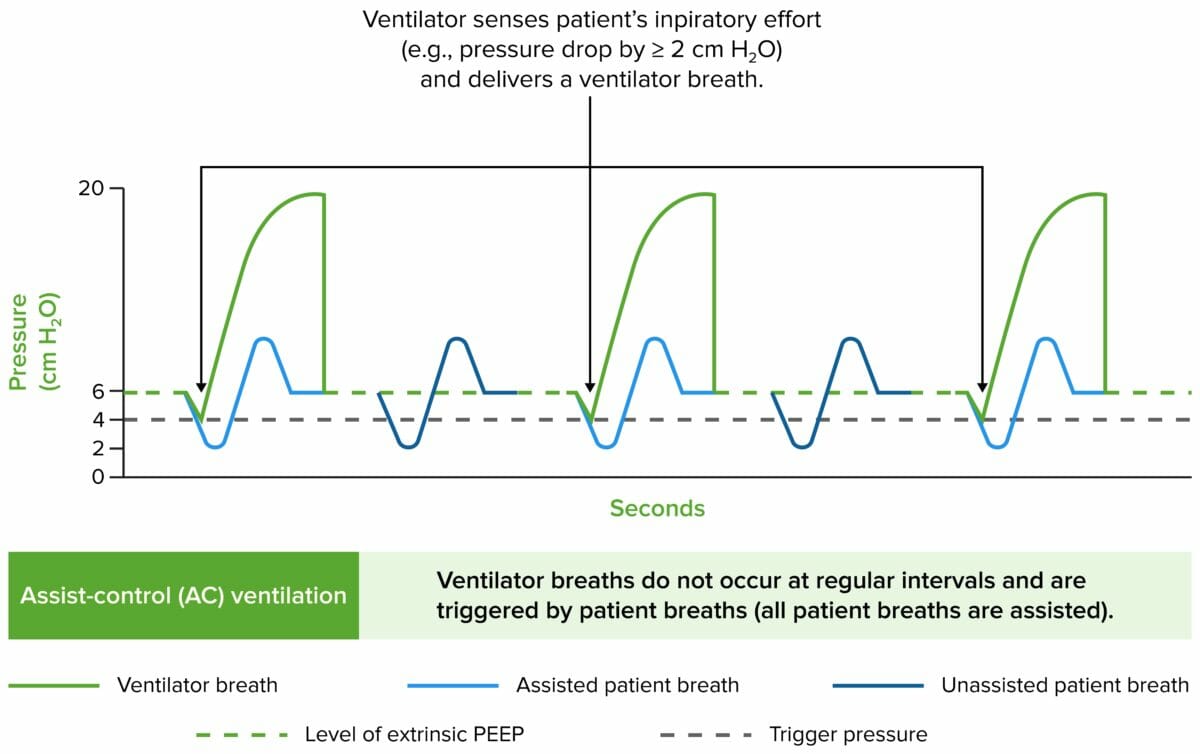
Trazados de presión de la vía aérea en los principales modos de ventilación
Imagen por Lecturio.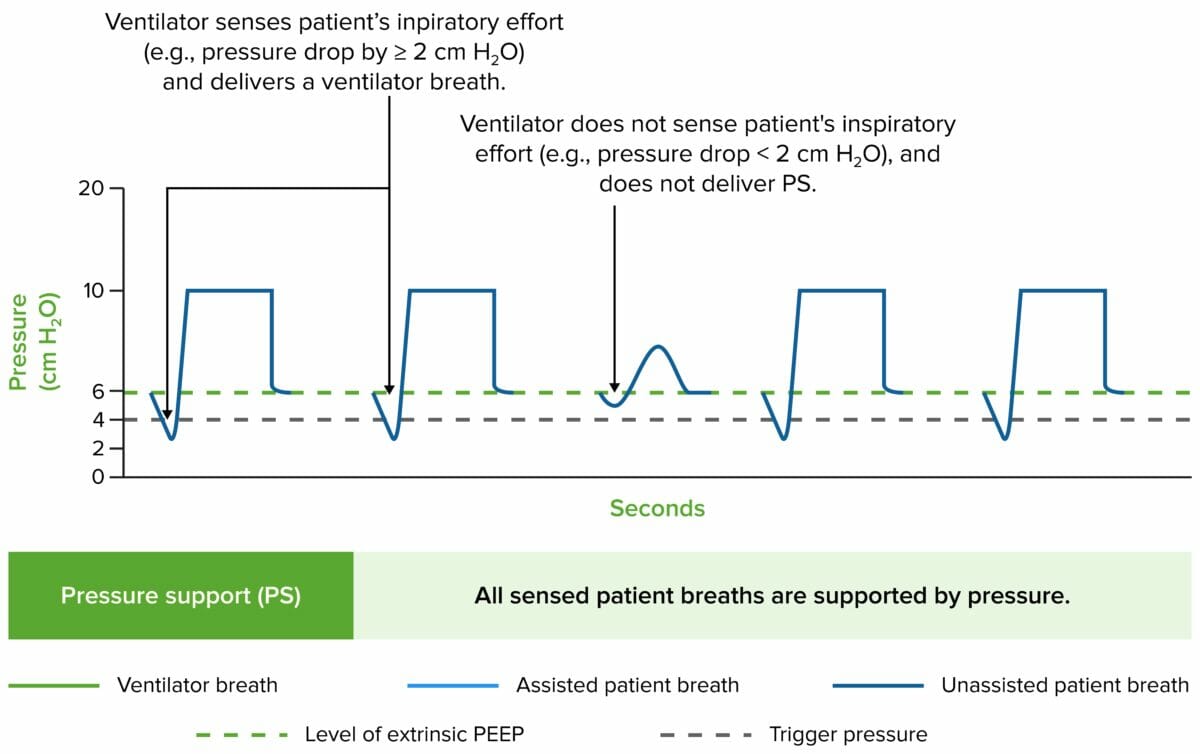
Trazados de presión de la vía aérea en los principales modos de ventilación
Imagen por Lecturio.Comúnmente utilizadas para prevenir complicaciones asociadas al ventilador.
Una prueba de respiración espontánea consta de ajustes mínimos del ventilador que se pueden usar para predecir las posibilidades de una extubación exitosa.
Al extubar, considere probar niveles más altos de O₂ suplementario: