El útero, el cuello uterino y las trompas de Falopio son parte del sistema reproductor femenino interno. Las trompas de Falopio reciben un óvulo después de la ovulación, y/o un embrión fertilizado, y ayudan a moverlo hacia el útero utilizando células ciliadas que recubren las trompas y movimientos peristálticos de su músculo liso. El útero tiene una pared gruesa hecha de músculo liso (el miometrio) y una capa mucosa interna (el endometrio). La porción más inferior del útero es el cuello uterino, que conecta la cavidad uterina con la vagina. Externamente, el cuello uterino está revestido por células escamosas estratificadas; sin embargo, el canal cervical está revestido por epitelio cilíndrico. El punto de transición se conoce como la unión escamocolumnar, que es el sitio de la mayoría de los cánceres de cuello uterino. Estos órganos son irrigados por las arterias uterina y ovárica e inervados por el sistema nervioso autónomo.
Última actualización: Ene 17, 2024
El útero, el cuello uterino y las trompas de Falopio son órganos importantes en el tracto reproductivo femenino.
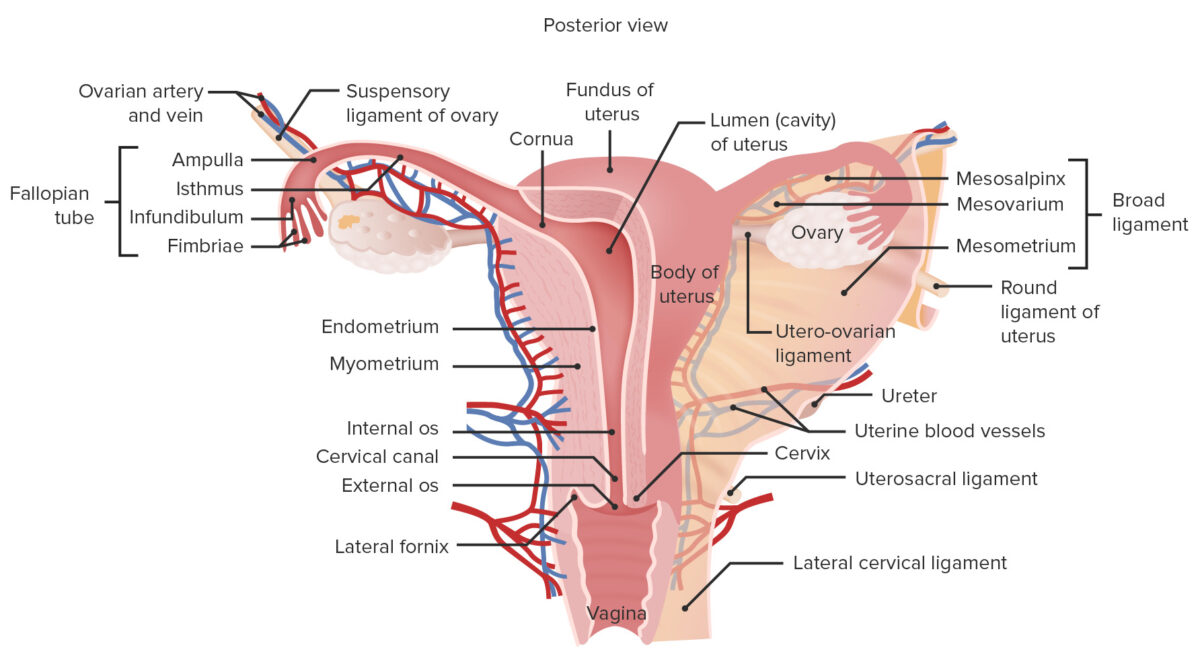
Anatomía macroscópica del sistema reproductor femenino
Imagen por Lecturio.El útero y las trompas de Falopio son órganos pélvicos.
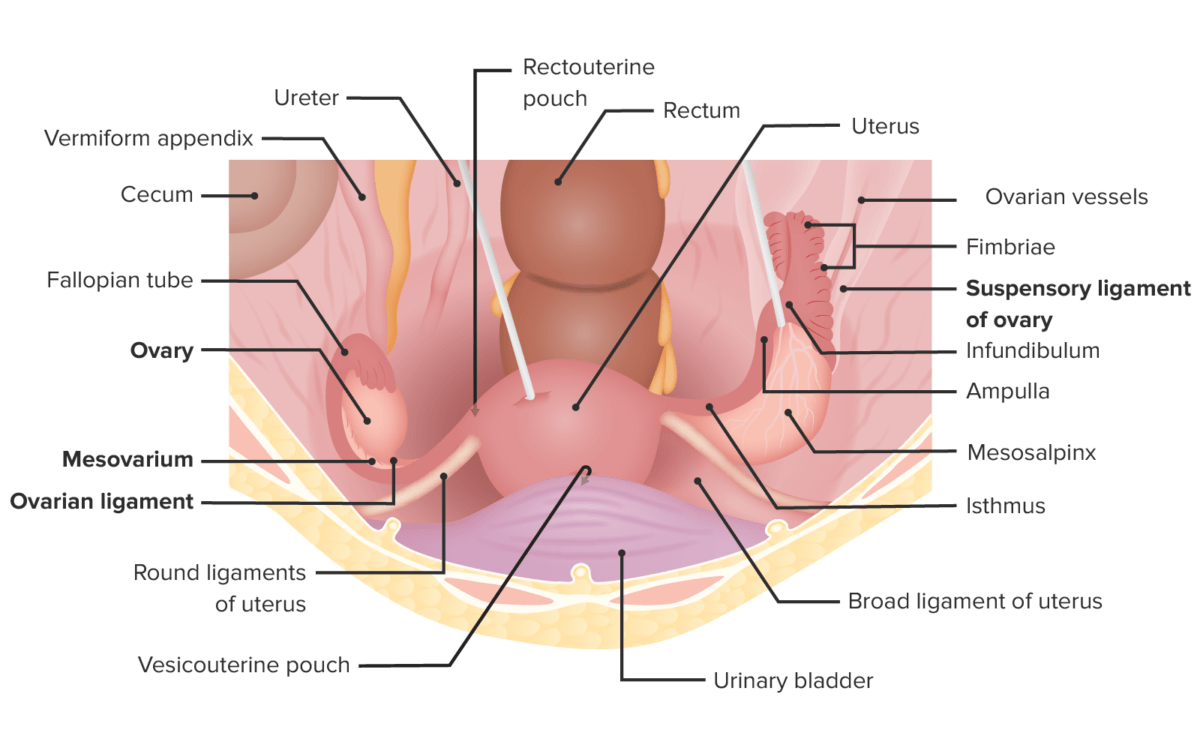
Ubicación del útero y las trompas de Falopio in situ
Imagen por Lecturio.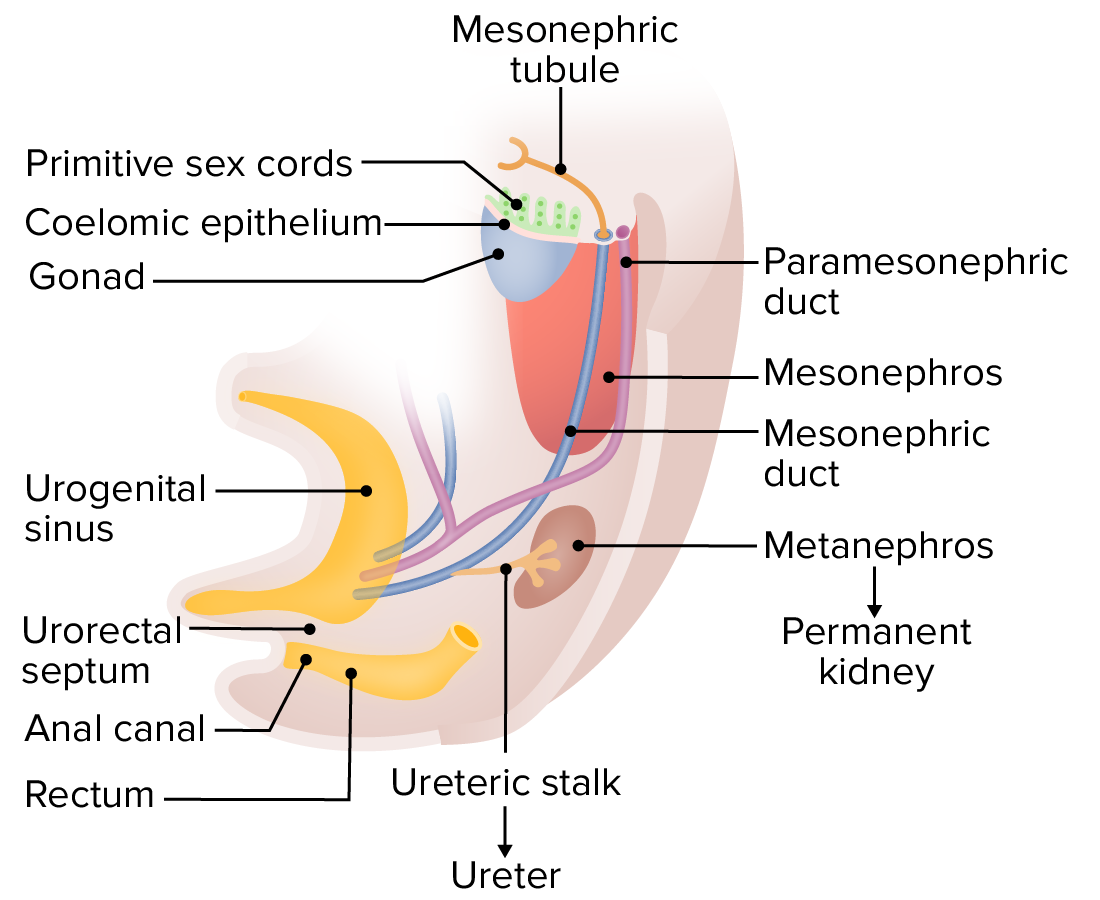
Alrededor de las 6 semanas, el mesotelio de las gónadas invade el mesodermo subyacente y forma los cordones sexuales primitivos. Los conductos paramesonéfricos (i.e., Müllerianos) se desarrollan a lo largo de los conductos mesonéfricos y se fusionan en el extremo caudal. En esta etapa, los conductos mesonéfricos funcionan como parte del sistema urinario primitivo (mesonefros); sin embargo, a medida que el riñón definitivo (del metanefros) se hace cargo, los conductos mesonéfricos comenzarán a diferenciarse en estructuras genitales masculinas en los hombres o involucionarán en las mujeres.
Imagen por Lecturio.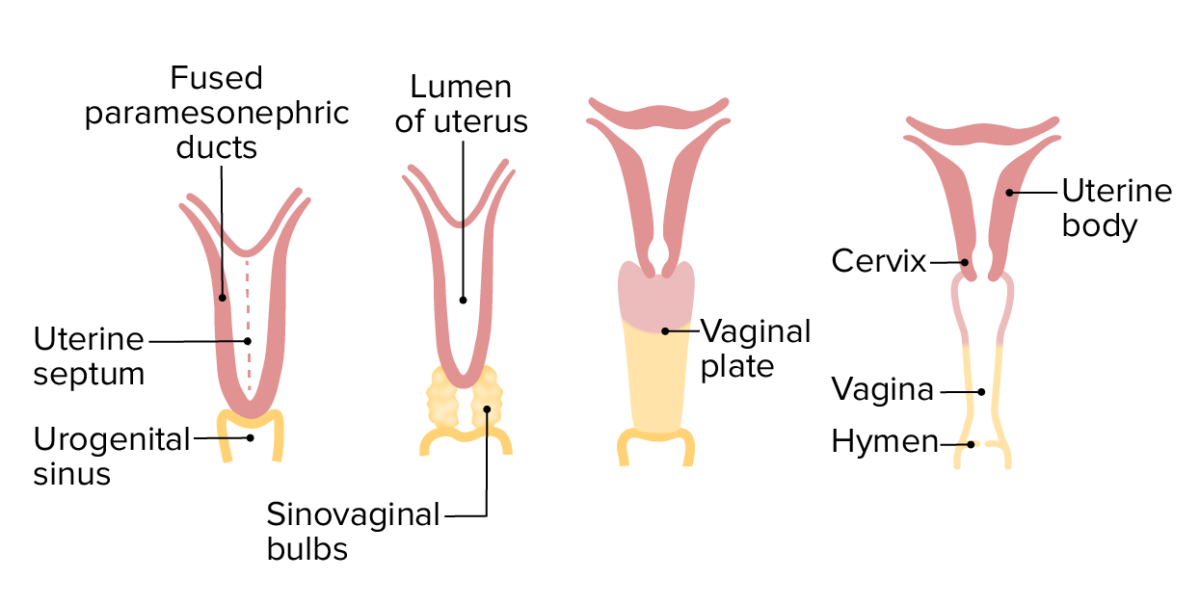
Desarrollo del útero, cuello uterino y vagina (vista anterior) a partir de los conductos paramesonéfricos (Müllerianos) y el seno urogenital.
Las estructuras rosadas se derivan de los conductos paramesonéfricos; las estructuras amarillas se derivan del seno urogenital.
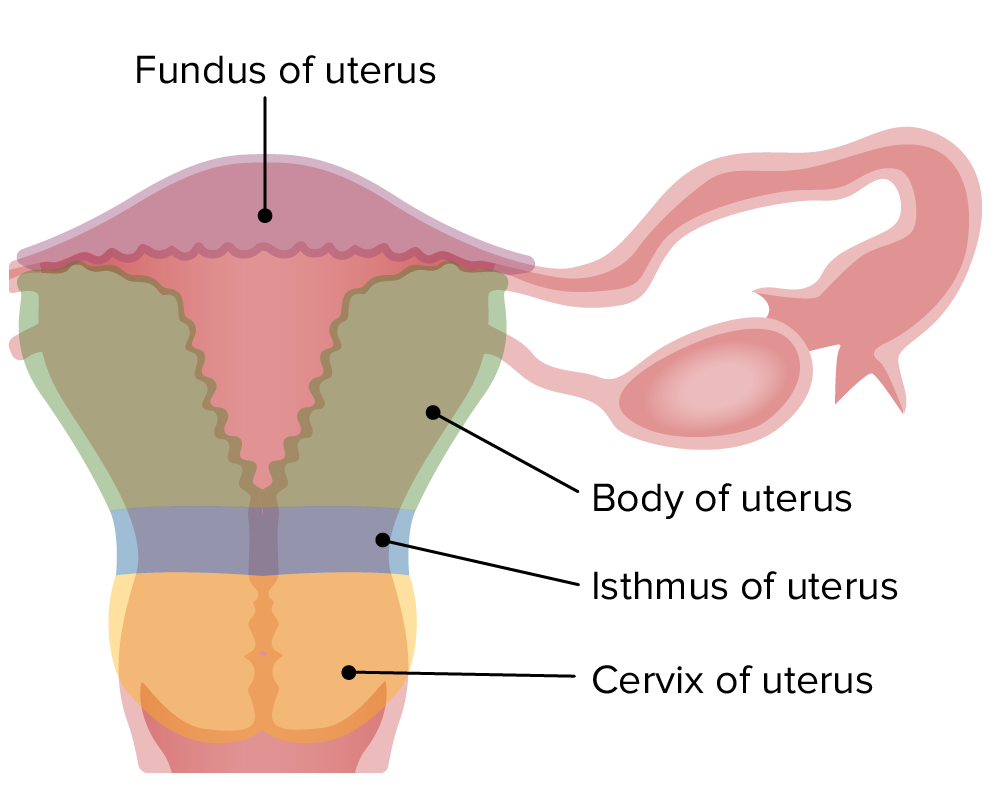
Partes del útero.
Imagen por Lecturio.El útero a menudo está inclinado o doblado hacia adelante o hacia atrás. Es clínicamente importante determinar la orientación del útero antes de cualquier procedimiento uterino para minimizar los riesgos de complicaciones (como perforación uterina). Las 5 orientaciones son:
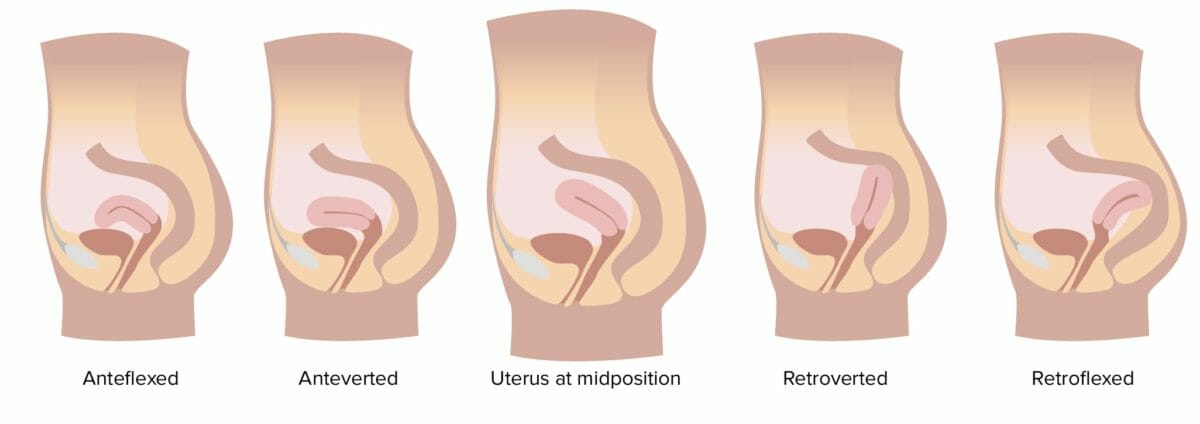
Orientaciones uterinas
Imagen por Lecturio.El útero está en contacto con otros órganos y espacios:
Las trompas de Falopio también se conocen como trompas uterinas. Estos delgados tubos musculares pares están unidos al útero y miden aproximadamente 10 cm de longitud total. Tienen 4 porciones, en orden de lateral a medial.
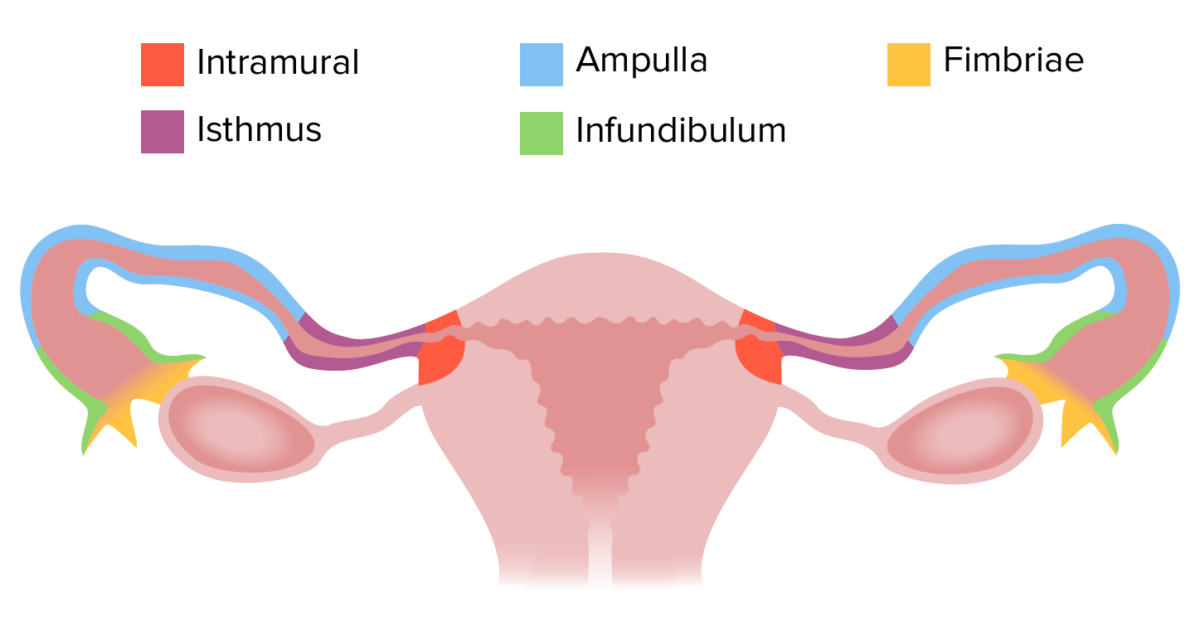
Representación esquemática de las 4 porciones de las trompas de Falopio
Imagen por Lecturio.Hay 5 ligamentos principales que se unen al útero y/o a las trompas de Falopio: los ligamentos ancho, cardinal, redondo, utero-ovárico y uterosacro.
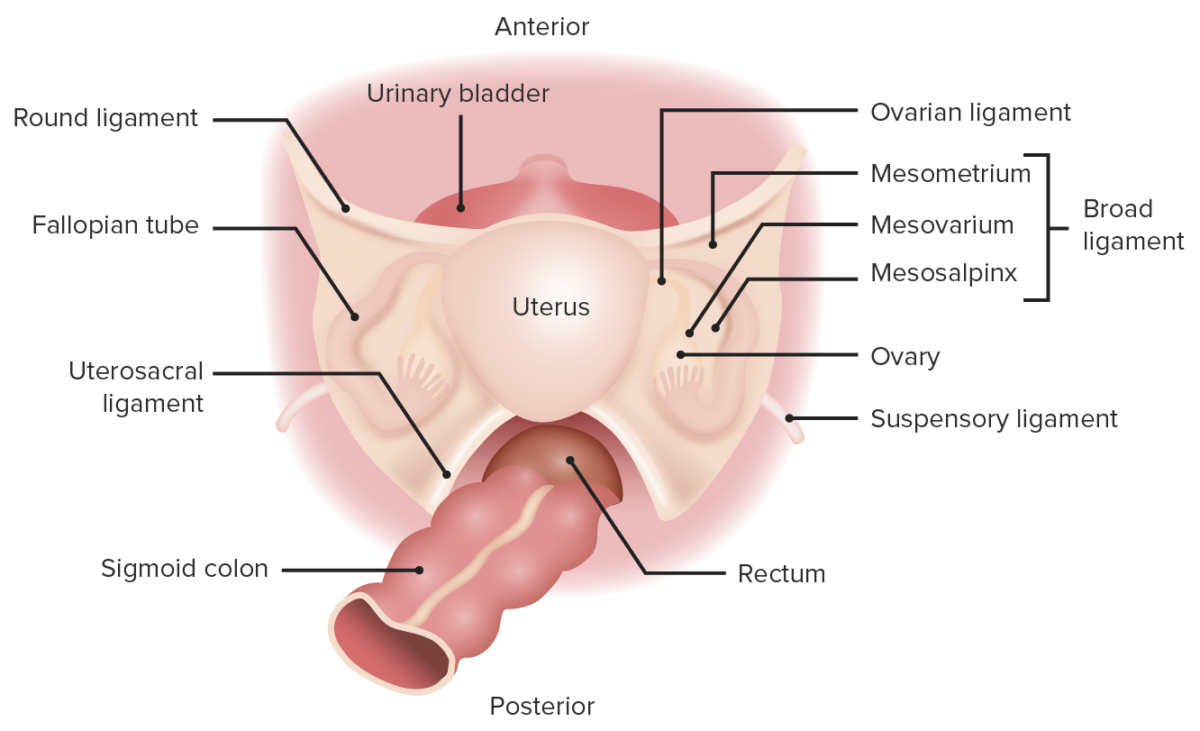
Vista posterosuperior de la anatomía pélvica femenina que representa el ligamento ancho y el ligamento redondo
Imagen por Lecturio.Histológicamente, el útero se compone de 3 capas:
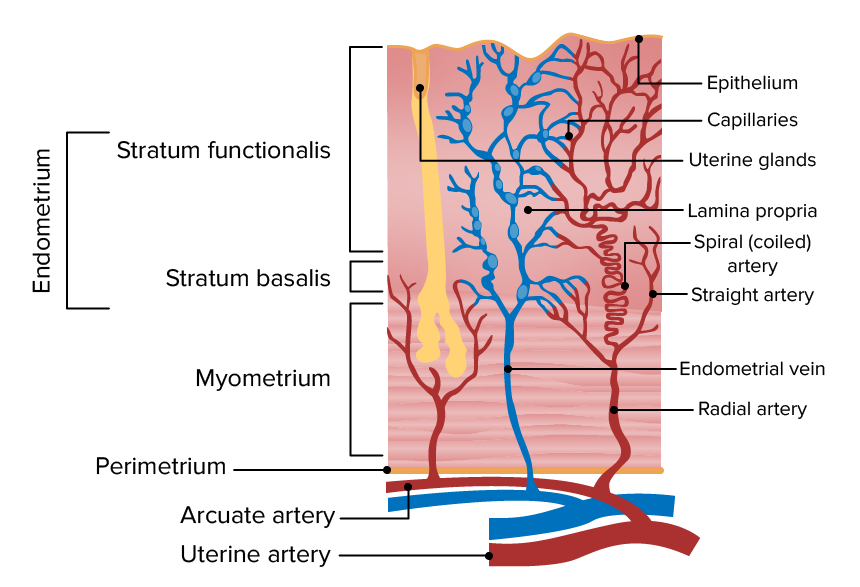
Representación esquemática de las múltiples capas uterinas
Imagen por Lecturio.Revestimiento epitelial:
Estroma:
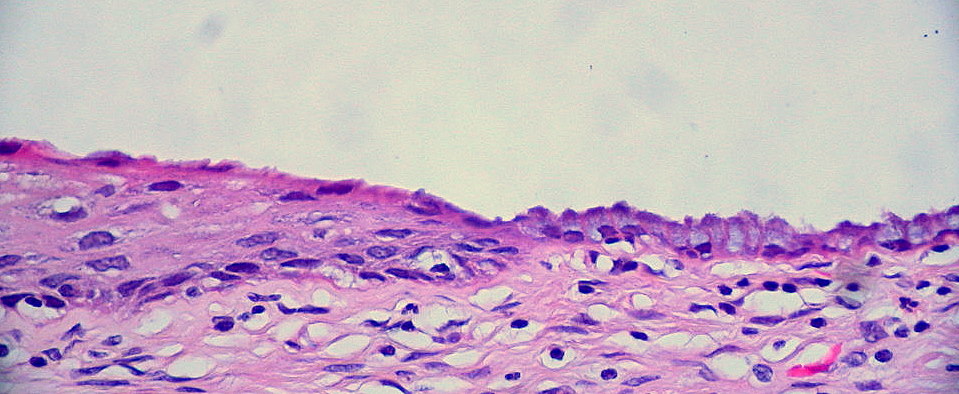
Muestra histológica teñida con hematoxilina y eosina que muestra una unión escamocolumnar inusualmente “limpia” del cuello uterino.
Esta imagen muestra el límite entre el ectocérvix, formado por epitelio escamoso estratificado a la izquierda, y el endocérvix, formado por epitelio cilíndrico a la derecha.
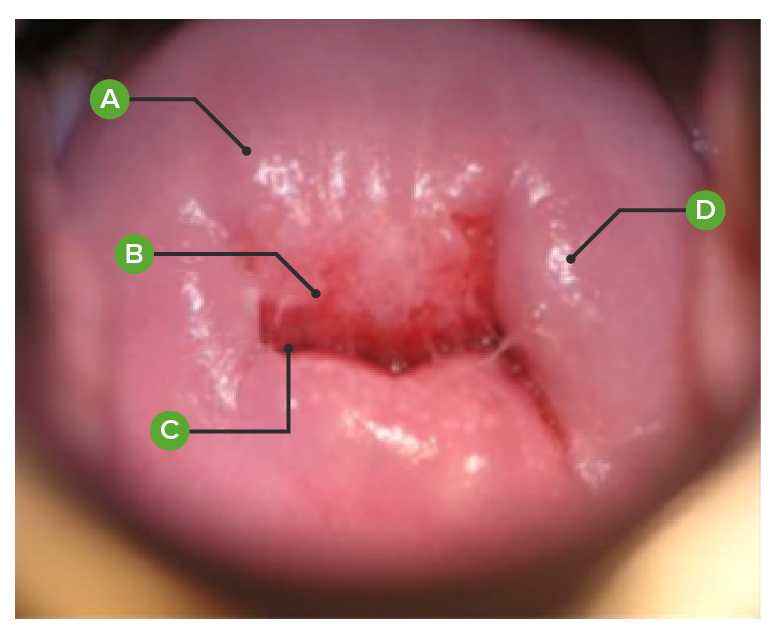
Cuello uterino normal (luego de haber tenido un parto vaginal), como se ve en la colposcopia:
A. Mucosa ectocervical
B. Zona de transformación entre ectocérvix y endocérvix
C. Mucosa endocervical que aparece en el orificio cervical externo
D. Quiste de Naboth (quiste lleno de moco)
Las trompas de Falopio tienen 3 capas:
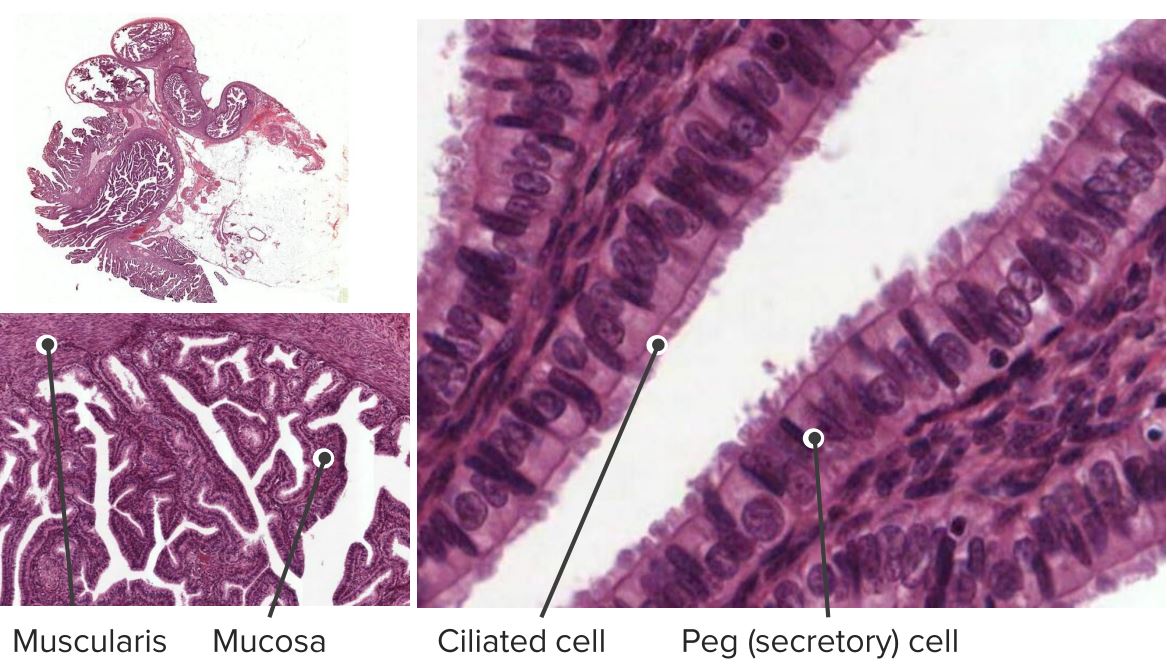
Muestra histológica que muestra la capa mucosa y muscular en bajo aumento.
El recuadro es un gran aumento de la capa mucosa que muestra el epitelio ciliado con células Peg.
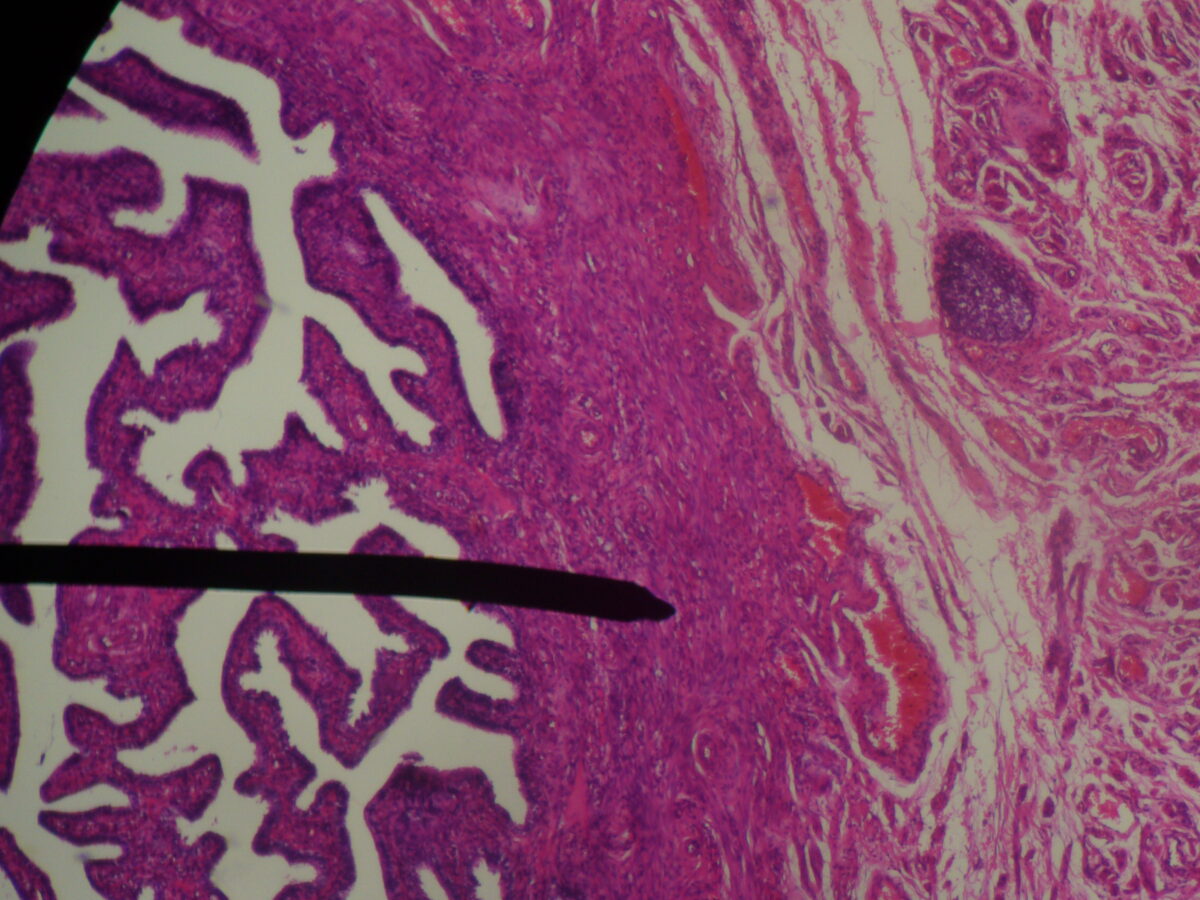
Pared de la trompa de Falopio humana.
Imagen: “Fallopian tube (lamina propoia)” por Jpogi en Wikipedia en inglés. Licencia: Dominio Público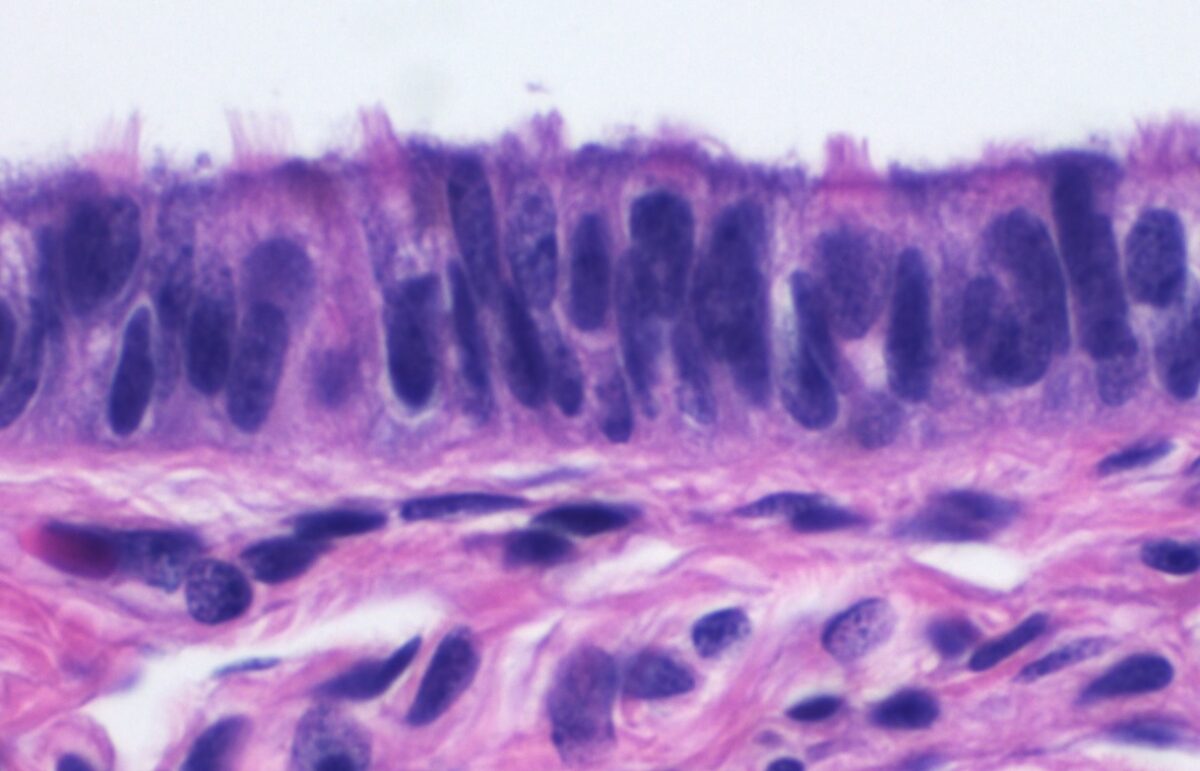
Histología del epitelio columnar ciliado de la trompa de Falopio.
Imagen: “Histology of ciliated columnar epithelium of the fallopian tube” por Mikael Häggström. Licencia: CC0 1.0La irrigación principal del útero es a través de la arteria uterina. Las trompas de Falopio están irrigadas por la anastomosis entre las arterias uterina y ovárica.
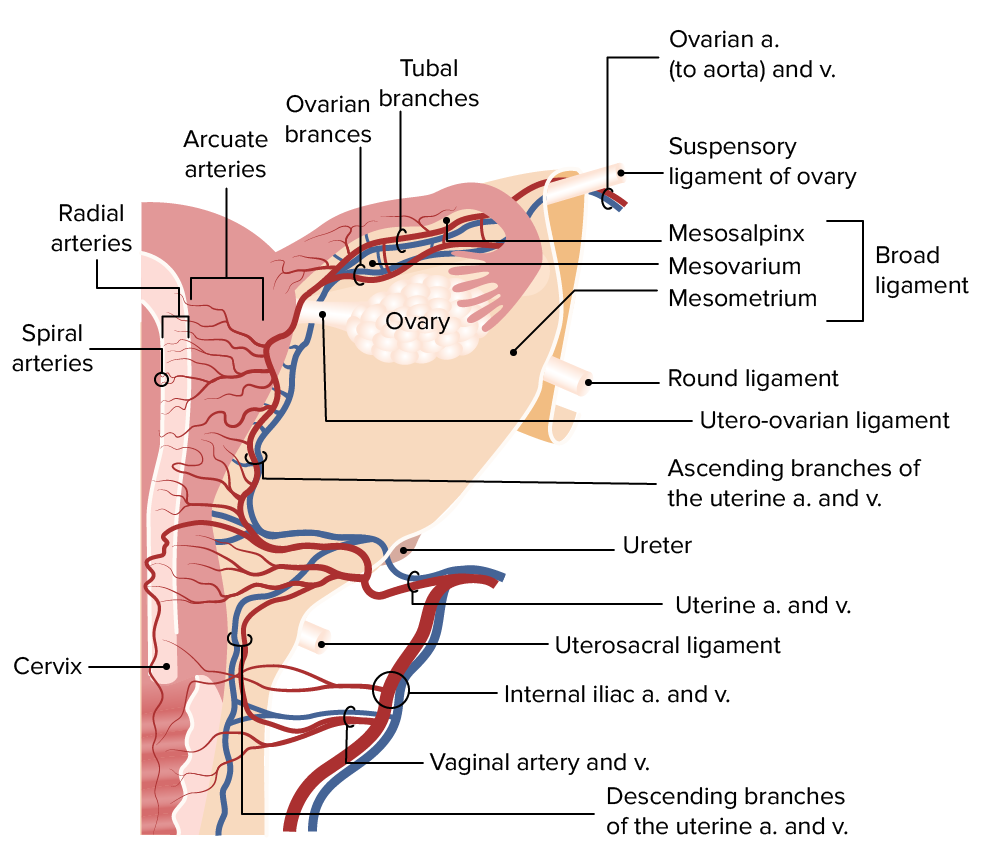
Vista posterior del útero que muestra la irrigación sanguínea y el drenaje venoso al útero, las trompas de Falopio y el ovario.
La principal irrigación del útero es a través de la arteria uterina, una rama de la ilíaca interna. La arteria ovárica también proporciona sangre arterial al útero a través de una anastomosis con la rama ascendente de la arteria uterina. Las arterias arqueadas se ramifican de la arteria uterina e irrigan el miometrio.
Imagen por Lecturio.El drenaje linfático primario para cada sección del útero y las trompas de Falopio se realiza a través de:
El útero y las trompas están inervados por el sistema nervioso autónomo. Las fibras nerviosas pasan a través de los nervios esplácnicos → plexo hipogástrico inferior → plexo uterovaginal
Cáncer de cuello uterino: generalmente surge en la zona de transformación a partir de lesiones premalignas debido a la infección con cepas de VPH de alto riesgo. La neoplasia cervical temprana es asintomática, aunque puede presentarse con sangrado por contacto (e.g., sangrado durante el coito). El diagnóstico a menudo se realiza mediante tamizaje de rutina con una prueba de Papanicolaou cervical con citología y prueba del virus del papiloma humano de alto riesgo y biopsia.