La trombosis venosa profunda (TVP) es un coágulo de sangre en las venas profundas, normalmente en las extremidades inferiores (aunque también pueden producirse en las extremidades superiores, en las venas mesentéricas y en las cerebrales). Las venas afectadas suelen ser las poplíteas, femorales, ilíacas y pélvicas. Los tres factores principales (conocidos como la tríada de Virchow) que contribuyen a la formación de la TVP son: estasis venosa, hipercoagulabilidad y daño endotelial vascular. Cualquier condición que empeore 1 (o más) de estos 3 factores aumenta el riesgo de formación de TVP. Las personas pueden presentar dolor unilateral en las extremidades, hinchazón y/o enrojecimiento alrededor de la TVP; sin embargo, la mayoría de los casos son asintomáticos. El ultrasonido puede visualizar el trombo. La anticoagulación es el principal modo de tratamiento; el objetivo principal es prevenir un tromboembolismo pulmonar (TEP).
Última actualización: Jul 17, 2023
Los 3 factores primarios (conocidos como tríada de Virchow) que contribuyen a la formación de TVP incluyen: estasis venosa, hipercoagulabilidad y daño endotelial vascular. Cualquier condición que empeore uno (o más) de estos tres factores aumenta el riesgo de formación de TVP.
Factores que resultan en daño endotelial:
Factores que resultan en estasis venosa:
Factores que resultan en hipercoagulabilidad:
Otros factores de riesgo y/o condiciones que afectan múltiples componentes de la triada de Virchow:
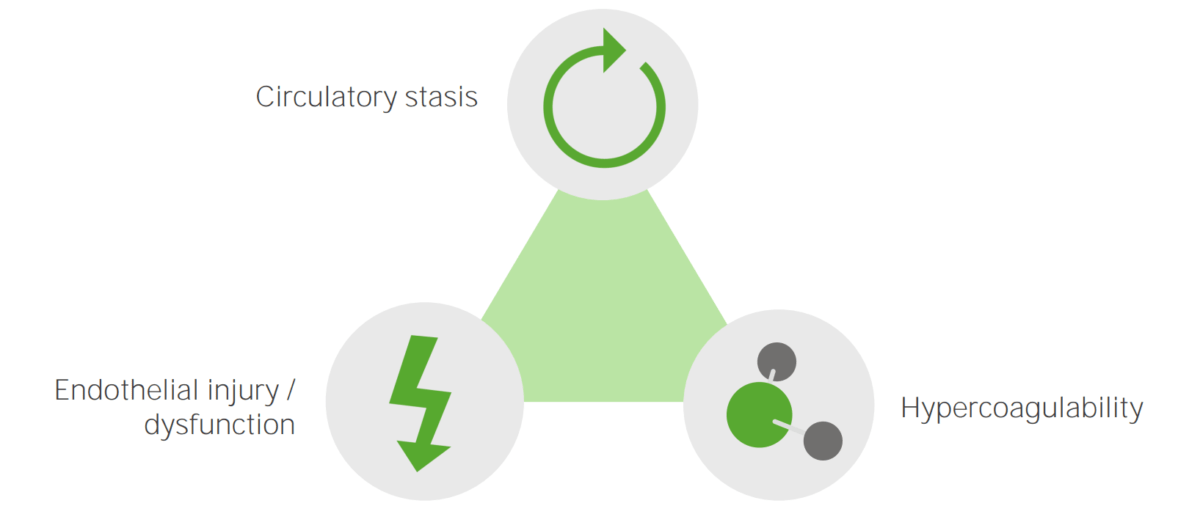
Los principales factores etiológicos que causan la TVP: estasis circulatoria, lesión o disfunción endotelial e hipercoagulabilidad
Imagen por Lecturio.Para recordar los factores de riesgo de la TVP, piense THROMBOSIS.
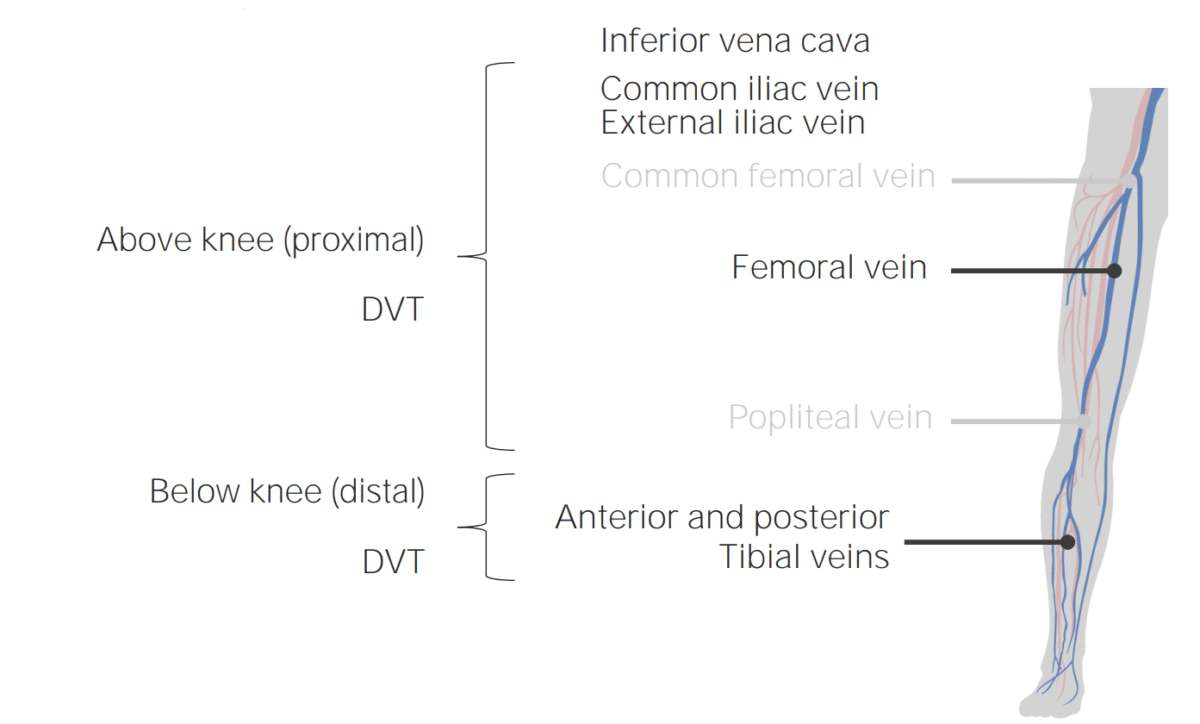
Localizaciones comunes de TVP.
Imagen por Lecturio.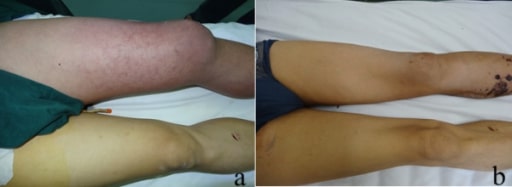
La imagen muestra eritema, inflamación y cianosis en un paciente con flegmasia cerulea dolens «pierna dolorosa azul».
a) Aspecto inicial de la pierna izquierda, que muestra una importante inflamación y cianosis
b) Aspecto de la pierna izquierda 35 días después de la cirugía, en el momento del alta del paciente
| Sensibilidad/Dolor a lo largo del sistema venoso profundo | +1 |
| Edema con fóvea unilateral | +1 |
| Hinchazón de toda la pierna | +1 |
| Hinchazón de la pantorrilla ≥ 3 cm (en comparación con la pantorrilla asintomática) | +1 |
| Venas colaterales superficiales no varicosas | +1 |
| Cáncer activo | +1 |
| TVP anterior | +1 |
| Parálisis o inmovilización por yeso | +1 |
| En cama ≥ 3 días o cirugía mayor en las últimas 4 semanas | +1 |
| Diagnóstico alternativo tan probable/más probable que TVP | -2 |
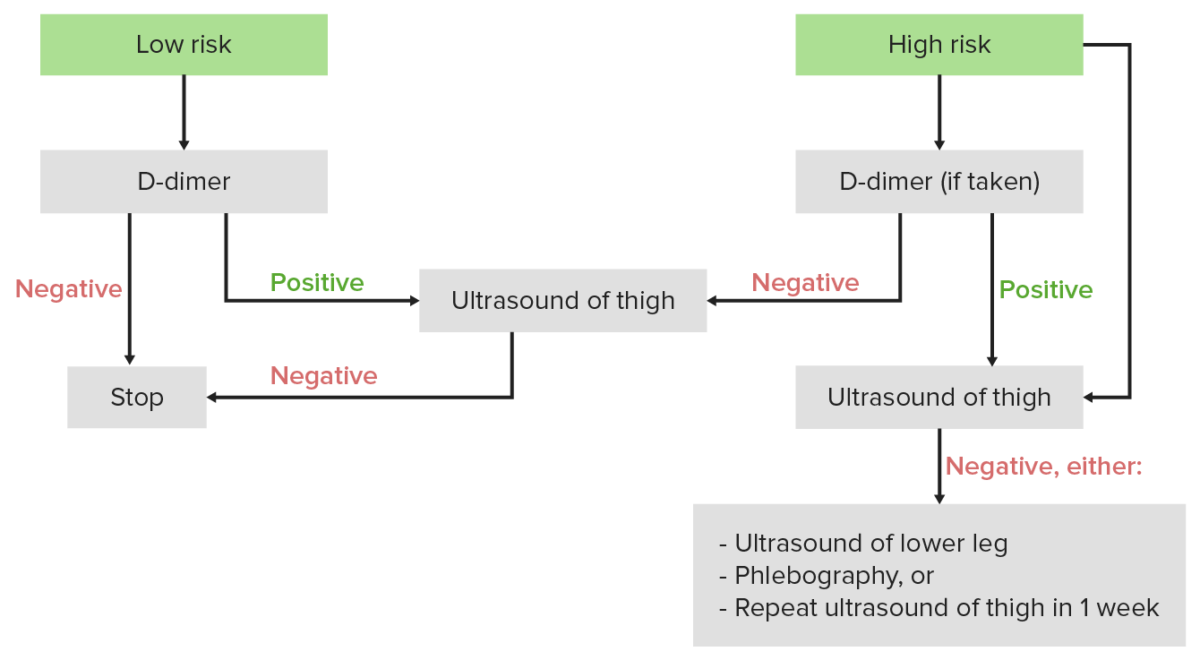
Algoritmo diagnóstico de la TVP: Si la puntuación de Wells es < 2, se considera al individuo como de bajo riesgo, y la 1era prueba debe ser el dímero D. Si la puntuación de Wells es ≥ 2, se considera al individuo como de alto riesgo, y la 1era prueba debe ser un ultrasonido.
Imagen por Lecturio.La anticoagulación es el pilar del tratamiento de las TVP. Dependiendo de la situación, algunos individuos pueden requerir trombólisis, un procedimiento invasivo y/o anticoagulación de por vida.
Tratamiento inicial
Prevención secundaria de la TVP
Otras medidas preventivas
Las siguientes condiciones pueden presentarse similarmente a la TVP: